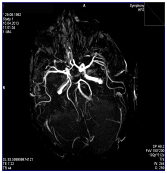
что означает незамкнутый виллизиев круг
Что означает незамкнутый виллизиев круг
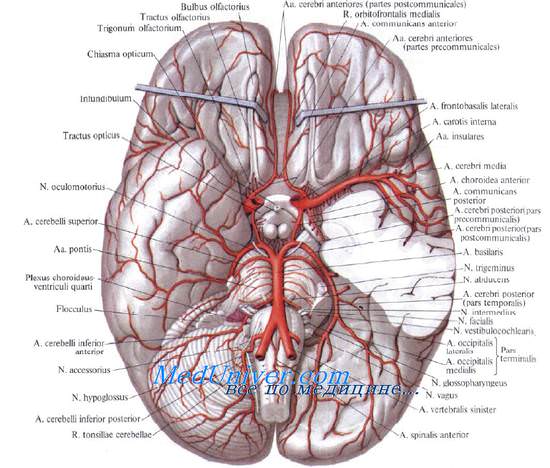
Позвоночная артерия, a. vertebralis, парная, пройдя на шее через отверстия в поперечных отростках шейных позвонков, через большое затылочное отверстие входит в полость черепа. На основании черепа обе позвоночные артерии сливаются, образуя базилярную артерию, a. basilaris. которая проходит в борозде на нижней поверхности мозгового моста. От a. basilaris отходят две аа. cerebri posteriores. которые соединяются через заднюю соединительную артерию со средней мозговой артерией.
Таким образом возникает виллизиев (Уиллиса) артериальный круг — circulus arteriosus cerebri (Willissii [Willis]), который располагается в подпаутинном пространстве основания мозга и на основании черепа окружает турецкое седло.
Еще раз напомним составляющие виллизиева круга. A. communicans anterior, соединяя передние мозговые артерии, соединяет таким образом правую и левую внутренние сонные артерии. Задние соединительные артерии, отходящие от внутренних сонных артерий, соединяют их с задними мозговыми артериями, отходящими от a. basilaris, образованной слиянием правой и левой позвоночных артерий.
Виллизиев артериальный круг играет важнейшую роль в кровоснабжении головного мозга, так как благодаря составляющим его анастомозам питание мозга сохраняется при прекращении кровотока по любой из четырех магистральных артерий, его образующих.
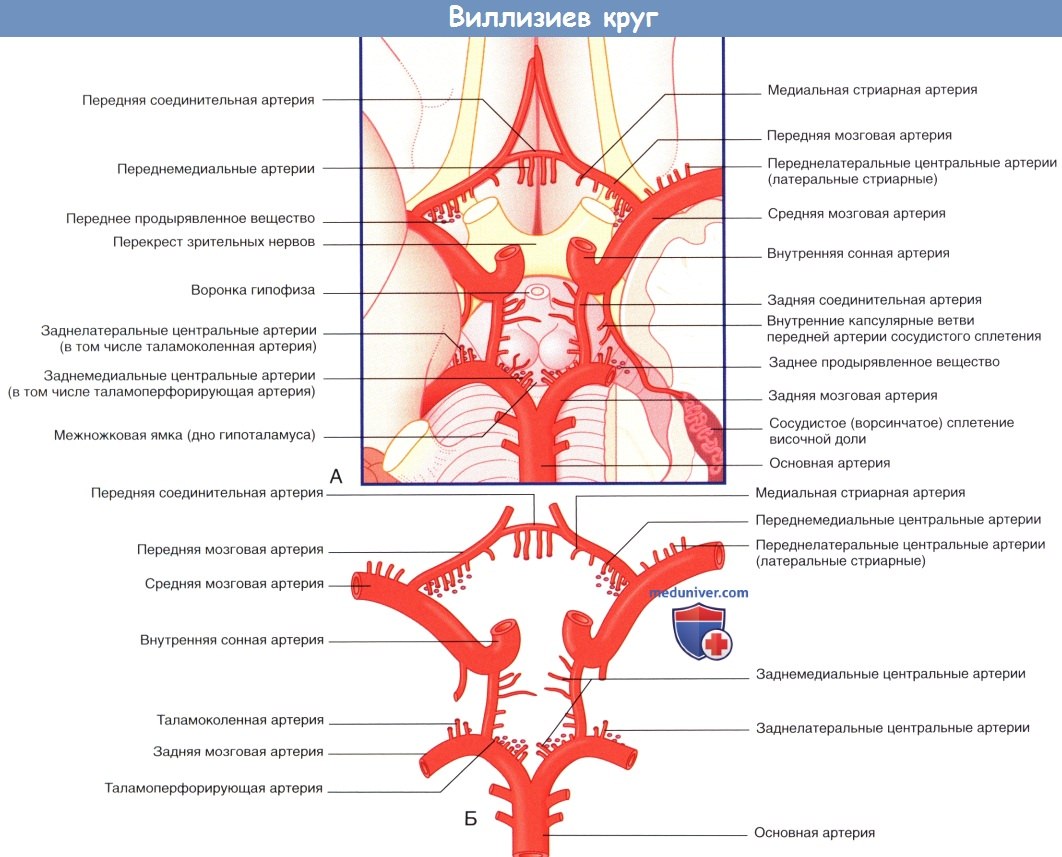
(Б) Артерии, образующие виллизиев круг. Продемонстрированы четыре группы центральных ветвей. Таламоперфорирующие артерии относят к заднемедиальной группе, таламоколенчатые артерии — к заднелатеральной группе. 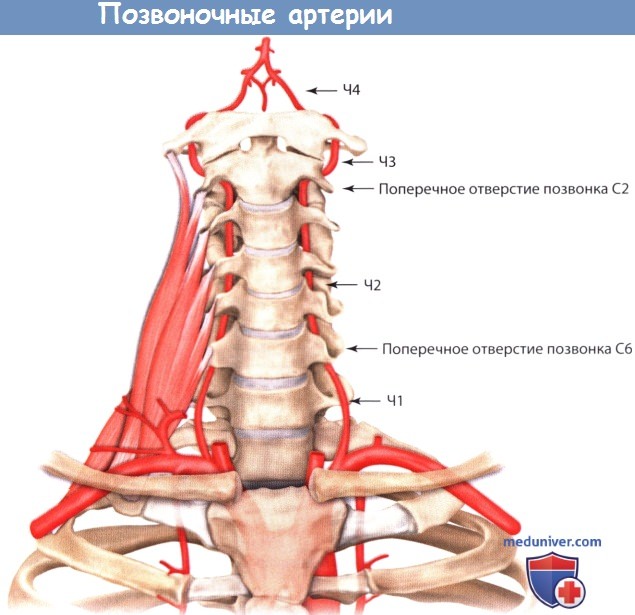
ПА, позвоночная артерия. Указаны части позвоночной артерии (Ч1 —Ч4)
Ишемический инсульт
Инсульт уверенно удерживает печальное третье место, как причина гибели и инвалидизации людей во всем мире, после болезней сердечно-сосудистой системы и онкологии. В нашей стране статистические показатели примерно такие же, как и в других. Люди, пережившие инсульт, не всегда могут вернуться к прежней профессии. Печально то, что болеют граждане трудоспособного возраста, это приводит к большим человеческим и экономическим потерям.
Почему происходит инсульт?
Ишемический инсульт (ишемия – снижение уровня кровотока) развивается из-за закупорки сосуда, питающего кровью участок головного мозга. Чаще всего сосуд закупоривается тромбом, который образовался на месте или принесен током крови из другого органа. Тромб – это сгусток крови, образованием которого свертывающая система отвечает на повреждение сосудистой стенки. Для того, чтобы возник тромб, должны быть предпосылки – атеросклероз, сахарный диабет, варикозная болезнь, гипертония или другие состояния, при которых повреждается внутренняя стенка сосуда. Массивное тромбообразование начинается только на стенке сосуда, которая потеряла гладкость, изрыта и изъязвлена. Чаще всего тромбы образуются в мозговых артериях, а именно в средней мозговой, и в сосудах и полостях сердца. Может оторваться не только тромб, но и кусочек атеросклеротической бляшки (микроэмболия). В здоровом сосуде тромб никогда не образуется.
Как классифицируют инсульты?
Классификация основана на клинических проявлениях и их длительности. Неврологи выделяют следующие периоды развития инсульта:
В зависимости от механизмов возникновения и течения болезни различают следующие виды инсульта
Как протекает инсульт?
У многих людей накануне сосудистой катастрофы бывают предвестники в виде головной боли, онемения руки или ноги, головокружения, «тумана» в голове. Эти симптомы быстро проходят, иногда длятся всего несколько минут. Они означают, что проходимость сосудов головного мозга ухудшилась.
Природа максимально защищает головной мозг, как главный регулятор жизни, от повреждения. В основании мозга имеется так называемый Виллизиев круг, описанный более 300 лет назад. Это соединение двух сонных и двух позвоночных артерий, снабжающих кровью головной мозг. Назначение его – компенсация кровотока. Если в одной из 4-х артерий происходит закупорка, ток крови перераспределяется из других магистральных сосудов.
Когда кратковременные симптомы появляются и проходят, это значит, что случилась неполная закупорка, а кровоснабжение осуществляется по коллатералям или обходным путям. К сожалению, люди редко обращают внимание на предвестники, ошибочно считая, что раз «прошло», то и беспокоиться нечего. В случае с предвестниками инсульта это не так. Если бы у врачей была возможность в этот короткий период «отрегулировать» кровообращение, уменьшить вязкость крови и отечность мозговой ткани, то риск возникновения инсульта можно было минимизировать. Если ничего не делать, то через несколько дней может случиться полная закупорка крупного сосуда.
Тромбоз или эмболия протекают остро, человек может упасть и потерять сознание или проснуться утром с уже недействующей рукой или ногой, нарушением речи, слабостью и непониманием того, что происходит вокруг.
Место расположения инсульта
Диагностика ишемического инсульта только в последние десятилетия стала проводиться методом нейровизуализации, но неврологи научились определять место поражения несколько веков назад. Кровоснабжение мозга устроено так, что каждый сосуд кровоснабжает определенный участок, и по выпадению функций можно определить, какой именно сосуд и отдел мозга пострадал.
При закупорке сосуда происходит размягчение участка мозговой ткани. Это состояние называется инфарктом мозга. Определение места поражения по симптомам – это топическая диагностика, основа неврологии.
При инсульте бывает общемозговая симптоматика и очаговая. Общемозговая – ответ организма на гибель нейронов. Это головная боль, потеря сознания, оглушенность или сонливость, тошнота или рвота, боль при движении глазных яблок. При некоторых инсультах могут быть генерализованные (распространяющиеся на все тело) судороги. Расстраивается также вегетатика – бывает чувство жара, сердцебиение, сухость во рту, потливость.
Очаговые симптомы – этот конкретные нарушения функций: параличи, парезы (слабость), слепота, нарушения мышечного тонуса, недержание мочи и другие.
Симптомы при повреждении разных сосудов:
Выделяют еще лакунарный инфаркт мозга или размягчение небольшого участка мозга до 2 см, который проявляется слабостью в руке, ноге, лицевых мышцах.
Что означает незамкнутый виллизиев круг
Информация о работе и расписание
Госпитальная высококвалифицированная медицинская помощь
Услуги центра по восстановительной медицине
Восстановление после спортивных травм
Современная диагностика – шанс предупредить болезнь
Он-лайн консультации для врачей по сложным практическим случаям
Трудоустройство в ФГАУ ЛРЦ
Стандарты и порядки оказания медицинской помощи
Проведение этической экспертизы клинических исследований, медицинских испытаний
Статьи и презентации
Аневризмы
Слово «аневризма» происходит от латинского «aneurysma», что означает расширение. Аневризма – это абнормальное локальное расширение стенки кровеносного сосуда, обычно – артерии из-за дефекта, заболевания или травмы.
Аневризма могут быть истинными и ложными. Ложная аневризма – это полость, заполненная кровяным сгустком. Различают два вида истинных внутричерепных аневризм: мешотчатые и фузиформные (веретенообразные).
Этиология
Большинство мешотчатых внутричерепных аневризм ранее представлялись результатом постепенного выпячивания в области врожденного дефекта сосудистой стенки, которое развивается в течение жизни.
Текущие исследования обнаружили доказательства врожденных, приобретенных и наследственных дефектов артериальной стенки. Несмотря на существование генетических синдромов, сопровождающихся образованием аневризм, большинство из них, скорее всего, развиваются из-за гемодинамических и дегенеративных повреждений сосудистой стенки. Распространенность, рост, наличие тромбов в полостях и даже разрыв аневризм могут быть объяснены с помощью гемодинамической теории.
Менее частыми причинами мешотчатых аневризм являются травма, опухоли, наркотики (кокаин).
Сопутствующие заболевания
Врожденные аномалии интракраниальных сосудов, такие как фенестрация вертебро-базилярного сочленения или наличие персистирующей тройничной артерии сочетаются с повышенной встречаемостью мешотчатых аневризм. Аневризмы в сочетании с фенестрацией были обнаружены как на стороне фенестрации, так и на противоположной.
Васкулопатии, такие как фибромускулярная дисплазия, заболевания соединительной ткани и спонтанная расслойка артерий также сочетаются с повышенным риском образования аневризм.
Заболевания, при которых существует повышенный риск аневризм головного мозга:
Возраст начала заболевания
Аневризмы обычно проявляются симптоматически у людей в возрасте 40-60 лет, с пиком заболеваемости САК (субарахноидальными кровоизлияниями) в возрасте 55-60 лет. У детей внутричерепные аневризмы – редкость и насчитывают не более 2% всех случаев. Аневризмы в педиатрии чаще всего встречаются после травм или перенесенных микозов, и несколько чаще у мальчиков. Аневризмы, обнаруживаемые в детском возрасте также несколько крупнее, чем аневризмы, обнаруживаемые у взрослых, их средний диаметр составляет 17 мм.
Клинические признаки
Большинство аневризм не вызывают клинических симптомов до из разрыва, который сопряжен с высоким риском летального исхода.
Диагностика аневризм
Три основных методики используются, чтобы определить размер, локализацию и морфологию внутричерепных аневризм: компьютерная томография с использованием контрастного вещества (КТ-ангиография), МРТ, и церебральная пункционная ангиография. Предпочтительными методами для скриннинговой диагностики неразорвавшихся аневризм являются МРТ и КТ-агниография, тогда как пункционная ангиография является методом выбора у больных, перенесших САК.
Пункционная ангиография 
Роль церебральной ангиографии у пациентов с нетравматическими САК заключается в идентификации любых аневризм, определении ее взаимоотношений с несущим сосудом и прилежащими артериями, выявлении сосудистого спазма и что более важно, определить, какой вариант лечения наиболее подходит пациенту.
Технически правильно проведенная церебральная ангиография считается важнейшим и наиболее точным методом диагностики САК, однако многие авторы сообщают об успешном использовании КТ-ангиографии.
Компьютерная томография
Аневризмы, достаточно большие по размеру (обычно более 10 мм) или аневризмы, содержащие в своей полости кальцинаты, могут быть визуализированы при проведении бесконтрастной КТ. Во время исследования могут быть обнаружены эрозии костей основания черепа в месте прилежания больших аневризм.
При проведении бесконтрастной КТ типичные нетромбированные аневризмы видны как хорошо ограниченные изоденсные или слегка гиперденсные образования, локализованные в супраселлярном арахноидальном пространстве или в области Сильвиевой щели. Аневризмы хорошо контрастируются после введения контрастного вещества. Изображения сосудов головного мозга, напоминающие ангиографические снимки, могут быть получены при быстром введении контраста с одновременным выполнением тонко-срезовой КТ (так называемая КТ-ангиография). Различные 3D техники обработки изображений позволяют получать достаточно четкие и детальные снимки. Подобные исследования позволяют решать многие задачи, включая детальную оценку взаимоотношения аневризмы и окружающих структур.
Точность КТ ангиографии высокого разрешения в диагностике аневризм диаметром 3 мм и более достигает 97%.
Магнитная резонансная томография (МРТ) 
Аневризмы могут давать сигнал как высокой интенсивности, так и низкой при проведении рутинной МРТ, в зависимости от перечисленных характеристик и используемой пульсовой последовательности. Типичные аневризмы с быстрым кровотоком в них видны как хорошо ограниченные образования, демонстрирующие потерю высокоскоростного сигнала на T1- and T2-взвешенных изображениях. Некоторая гетерогенность сигнала может быть обусловлена наличием турбулентных потоков в полости аневризмы. Внутривенное введение контрастного вещества обычно не приводит к его накоплению в полости аневризм с высокой скоростью кровотока, однако может наблюдаться его накопление в стенках аневризмы.
Макроскопическое движение спинов в движущейся крови одновременно с подавлением сигнала от неподвижных тканей может быть использовано для получения изображения сосудов головного мозга. Эти изображения могут быть оценены индивидуально или в виде МР – ангиограмм.
Лечение аневризм головного мозга
1. Хирургическое клипирование
Задачей хирургического вмешательства обычно является наложение специального клипса на шейку аневризмы для исключения аневризмы из кровотока без окклюзии нормального сосуда. Когда аневризма не может быть клипирована из-за ее особенностей или тяжелого состояния пациента, могут быть произведены следующие альтернативные вмешательства:
Окутывание: несмотря на то, что окутывание никогда не должно быть целью хирургического вмешательства, обстоятельства могут вынудить хирурга прибегнуть к этому методу (например, при фузиформных аневризмах основной артерии). Пластичная резина может быть лучше в этой ситуации, чем мышца или марля. Окутывание может быть проведено с помощью шелка или муслина, с помощью мышцы или с пластиком или другим полимером. Некоторые исследование демонстрируют лучшие результаты при применении пластика, однако другие указывают на отсутствие различий при использовании натуральных тканей.
2. Эндоваскулярное лечение
Методика эндоваскулярного лечения аневризм получила широкое распространение за последние 15 лет. Изначально метод заключался в эмболизации питающего сосуда баллоном. Вскоре процедура была заменена на прямую облитерацию просвета аневризмы сначала отделяемым баллоном, а затем микроспиралями. Отделение обычно происходит через 2-10 минут после удовлетворительной установки катетера в шейке аневризмы.


Эндоваскулярное лечение аневризм (А – схема, В – контрастирующаяся аневризма развилки основной артерии, С – после введения в полость аневризмы 6 спиралей аневризма выключена из кровотока)
Облитерация аневризмы спиралями становится предпочтительной методикой лечения аневризм во многих центрах. Если изначально эмболизация использовалась только для аневризм, недоступных для прямого хирургического вмешательства, то сейчас эта техника применима для большинства аневризм.
Артериовенозные мальформации головного мозга

Частота встречаемости
По мировым данным частота встречаемости АВМ составляет от 0.89 до 1.24 на 100 000 населения в год, согласно сообщениям из Австралии, Швеции и Шотландии. В Шотландии частота встречаемости АВМ достигает 18 на 100 000 населения в год.
В США распространенность АВМ, согласно данным проспективного исследования, составила 1.34 на 100 000 населения в год.
1) Кровоизлияние. В популяционном исследовании 38-70% всех АВМ проявляются кровоизлиянием. Общий риск развития кровоизлияния у пациентов с выявленными АВМ составляет примерно 2-4% в год. Пациенты со свершившимся кровоизлиянием находятся в группе повышенного риска по развитию повторных геморрагий, особенно в течение первого года после первого перенесенного эпизода. Частота геморрагических осложнений прогрессивно растет после первого года от начала заболевания. Клинические и ангиографические признаки, ассоциированные с высоким риском повторных кровоизлияний, включают в себя мужской пол пациента, маленький размер АВМ, локализацию в базальных ганглиях мозга и задней черепной ямке, дренирование в глубокие вены мозга, одна или малое количество дренирующих вен, высокое давление в питающих артериях, измеряемое при ангиографии.
Таблица 1. Риск кровоизлияний из АВМ
Гипоплазия позвоночной артерии
Поделиться:
Если вы пожалуетесь неврологу на головокружение и неустойчивость, то, скорее всего, вам посоветуют пройти ультразвуковое исследование сосудов головного мозга. И вот вы уже читаете медицинское заключение, где черным по белому написано «позвоночная артерия малого диаметра» или «гипоплазия позвоночной артерии». Звучит тревожно, да и лечащий врач не спешит развеять беспокойство. Что же на самом деле скрывается за непонятным диагнозом и что теперь с этим делать?
Что это такое
Гипоплазия позвоночной артерии (артерия малого диаметра) — это врожденное сужение позвоночной артерии, чаще всего правой. У человека в норме две позвоночные артерии (иногда бывает и больше), которые вливаются в базилярную артерию, входящую в Виллизиев круг.
Виллизиев круг — это, по сути, соединение ветвей всех крупных сосудов головного мозга. В норме этот круг замкнут, что обеспечивает кровоснабжение и работу мозга при «выключении» какой-либо из артерий (например, из-за тромба). Поэтому если одна из позвоночных артерий сужена и кровоток по ней изменен, то вторая берет на себя часть нагрузки.
Симптомы гипоплазии
Гипоплазия позвоночной артерии обычно не имеет симптомов, если другие сосуды работают нормально. В этом случае кровообращение компенсируется за счет второй позвоночной артерии и более крупных сонных артерий (помните про Виллизиев круг?). Если все-таки компенсации не происходит, то пациенты жалуются на нечеткость зрения, неустойчивость походки, нарушение координации движений.
Читайте также:
Хроническая головная боль
Однако надо понимать, что такие жалобы неспецифичны и могут быть вызваны множеством других заболеваний (например, атеросклерозом сосудов, рассеянным склерозом, врожденными заболеваниями). Именно поэтому важен внимательный осмотр невролога. Крайне редко причиной жалоб является одна лишь гипоплазия позвоночной артерии.
В чем состоит опасность
Малый диаметр позвоночной артерии опасен только при сочетании с другими изменениями сосудов. В этих случаях может нарушаться питание всего головного мозга. Наиболее часто встречаются следующие сопутствующие состояния:
Все эти изменения сами по себе приводят к изменению кровообращения головного мозга и увеличивают риск инсульта. Сочетание с гипоплазией позвоночной артерии дополнительно повышает этот риск.
Как лечить?
Если у вас не выявлено других изменений сосудов головного мозга, кроме гипоплазии позвоночной артерии, беспокоиться не о чем. Эта аномалия без сопутствующих болезней не приводит к инсульту. Лечение не требуется.
Если у вас выявили и другие изменения сосудов головного мозга, то необходимо выполнять предписания лечащего доктора и, при необходимости, пройти дообследование. Например, выполнение УЗИ сосудов головного мозга поможет выявить их атеросклеротическое поражение — далее вас направят к терапевту либо кардиологу для подбора диеты или назначения специальных препаратов (статинов) для снижения уровня холестерина.
Если на УЗИ сосудов головы и шеи будет обнаружено воздействие костных структур на кровоток по позвоночным артериям, то вас направят на рентген с функциональными пробами или МРТ с последующими консультациями невролога, мануального терапевта и физиотерапевта. В качестве лекарственной терапии при этом обычно назначают различные сосудистые препараты для улучшения мозгового кровообращения.
МРТ-признаки аномалий головного мозга у больных приступообразной шизофренией: новые данные с использованием ангиографии
Михайлова Ирина Иосифовна — врач-психиатр, к.м.н., с.н.с., ФГБУ «НЦПЗ» РАМН.
Орлова Вера Александровна — д.м.н., г.н.с. ФГБУ «НЦПЗ» РАМН, Обнинск.
Березовская Татьяна Павловна — д.м.н., ФГБУ «Медицинский радиологический научный центр» Минздрава РФ, Обнинск.
Шавладзе Николай Зурабович — аспирант, ФГБУ «Медицинский радиологический научный центр» Минздрава РФ, Обнинск.
Минутко Виталий Леонидович — д.м.н., профессор, руководитель клиники «Психическое здоровье», Москва.
«Вестник РНЦРР МЗ РФ» N13, 30.03.2013 г.
Введение
Методами прижизненной визуализации мозга накоплены многочисленные данные об аномалиях целого ряда церебральных структур при шизофрении (желудочков мозга, лобной и височной коры, таламуса и др.) [2, 4, 16, 17, 20]. Вместе с тем, вопрос о природе выявляемых изменений остается не вполне ясным и продолжает широко дискутироваться в аспектах концепций шизофрении как нарушения развития мозга, либо текущего нейродегенеративного процесса, взаимосвязей с наследственными и средовыми факторами [4, 5, 13, 14, 15, 18, 19].
Цель исследования
Целью исследования являлось уточнение ряда морфологических аномалий мозга при шизофрении и выявление патогенетических факторов их развития.
Материал и методы исследования
Было проведено исследование больных приступообразной шизофренией методом МРТ с использованием сосудистого режима. Все больные проходили стационарное лечение в клинике «Психическое здоровье» в 2009 – 2011 гг. Клиническая диагностика шизофрении осуществлялась по критериям систематики психических расстройств, принятой в НЦПЗ РАМН и по МКБ-10. Из 62 обследованных больных у 30 (1-я группа) была установлена приступообразно-прогредиентная (шубообразная) форма течения заболевания (F20.01, F20.02) со стабильным или нарастающим дефектом и сохранением остаточных галлюцинаторно-бредовых расстройств в ремиссиях.
У 32 пациентов (2 группа) была выявлена рекуррентная (F20.03) форма с ремиссиями без остаточной психотической симптоматики и дефицитарных расстройств. Возраст больных варьировал от 18 до 58 лет, преобладали пациенты в возрасте от 18 до 39 лет (57 чел.). Средняя продолжительность заболевания от момента его манифестных проявлений в большинстве случаев (47) не превышала 9-ти лет и в 1-ой и 2-ой группах пациентов составляла соответственно 8,9 лет и 4,9 года. 18 пациентов поступили в психиатрический стационар впервые и практически не принимали психотропных средств. 33 человека в межприступные периоды принимали психотропные препараты нерегулярно, а перед поступлением в больницу от их приема отказывались. Синдромальная психопатологическая оценка состояния пациентов 1-й и 2-ой групп на момент обследования отражена в табл. 1. Ни у кого из изученных больных не было выявлено тяжелых соматических заболеваний, органических заболеваний ЦНС, а также алкогольной и наркотической зависимости.
Таблица 1. Характеристика обследованной выборки больных шизофренией.
Формы шизофрении
шубообразная
рекуррентная
Всего
Количество обследованных больных
Распределение по полу
Возрастной диапазон
на момент обследования
Средний возраст на момент обследования
Средняя длительность болезни
Ведущий синдром
Тяжесть состояния в исследованных группах больных шизофренией практически не различалась. При обеих формах больные госпитализировались в связи с быстрым нарастанием психотической симптоматики, достигающим сходной степени выраженности (среднее значение по краткой психиатрической шкале BPRS при приступообразно-прогредиентной форме – 40,5 ± 6,8 баллов, а при рекуррентной – 40,7 ± 6,3 баллов). Межгрупповые различия отмечались лишь в синдромальной структуре психоза: при приступообразно-прогредиентной форме больший, чем при рекуррентной, удельный вес имели кататоно-параноидные и галлюцинаторные расстройства, при сходной выраженности аффективных (табл.1).
МРТ-обследование проводилось на 1,5Т томографе фирмы Siemens (Германия) с использованием сосудистого режима без контраста. Томограммы оценивались опытным нейрорадиологом. Проводился подсчет частоты выявляемых в процессе обследования аномалий состояния желудочков мозга (боковых, 3-го), субарахноидальных пространств, борозд, а также состояния периваскулярных пространств, венозных синусов, включая сигмовидные и поперечные, нарушения венозной циркуляции в целом, аномалии строения артерий. Достоверность межгрупповых различий вычислялась угловым преобразованием Фишера. Межгрупповое различие считалось достоверным при значении Фи расчетного более 1,64.
Результаты исследований и их обсуждение
Анализ томографических изображений выявил какие-либо МРТ-признаки аномалий головного мозга практически у всех больных изученной выборки (таблица 2).
Таблица 2. Частота встречаемости МРТ-признаков аномалий головного мозга в исследованных группах больных шизофренией
Патология, выявляемая МРТ
Форма шизофрении
Число больных
Расширение субарахноидальных пространств:
-лобные и теменные доли
Расширение борозд коры
-лобные и теменные доли
— теменные доли
Патология системы желудочков суммарно
-расширение передних рогов боковых желудочков*
-сужение передних рогов боковых желудочков
-расширение центральной части боковых желудочков*
-расширение нижних рогов боковых желудочков
-расширение задних рогов боковых желудочков*
-расширение 3 желудочка
— асимметрия боковых желудочков
Расширение периваскулярных пространств
-граница теменной и затылочной зоны, белое вещество
-субкортикальное пространство (белое и серое вещество)
-субкортикальное пространство (белое вещество)
-ствол (белое и серое вещество)
Периваскулярные кисты
Очаги дистрофии*
— диффузные в белом веществе полушарий
— белое вещество полушарий
— белое вещество субкортикально и базальные ядра
— белое вещество субкортикально
Аномалии строения артерий*
— задняя трифуркация правой или левой внутренних сонных артерий
— передняя трифуркация правой или левой внутренних сонных артерий
— разомкнутый виллизиев круг
— гипоплазия правой или левой позвоночных артерий
Нарушение циркуляции крови в венах
Патология венозных синусов, отражающая изменение скорости кровотока
-ослабление сигнала поперечных и сигмовидных синусов
-асимметрия сигнала сигмовидных синусов
Асимметрия диаметра артерий
—асимметрия задних соединительных артерий
—асимметрия передних мозговых артерий
Аномалии развития мозга (киста Верги, киста кармана Ратке, mega cisterna magna, «пустое турецкое седло», арахноидальная киста в области вырезки намета мозжечка)
*достоверные различия при межгрупповых сравнениях (значение Фи расчетного более 1,64).
Примечание. Жирным шрифтом выделены названия групп аномалий. Проценты считались от общего количества больных данной диагностической группы. Обычным шрифтом обозначены МРТ-признаки, входящие в данную группу. Проценты считались от общего количества больных, имеющих какой-либо МРТ-признак данной группы.
Из приведенной таблицы видно, что наиболее часто встречающейся патологией у изученных больных шизофренией явились как хорошо известные расширения желудочковой системы мозга(50,8% случаев) и субарахноидальных пространств (57,4 % случаев), отражающие гидроцефалию, так и впервые выявленные в данном исследовании аномалии сосудистой системы, являющиеся более распространенными. Не имели МРТ-признаков сосудистых нарушений лишь 5 человек с рекуррентной формой шизофрении (16,7%), и 7 чел.(22,6%) – с приступообразно-прогредиентной (шубообразной). Отсутствие упомянутых нарушений не зависело от пола, возраста, длительности заболевания и лечения.
Выявленные сосудистые расстройства проявлялись расширением периваскулярных пространств, формированием сосудистых кист, признаками нарушений венозной циркуляции (включая патологию венозных синусов) и врожденными аномалиями строения артерий (преимущественно в виде передней и задней трифуркации внутренних сонных артерий). Полученные данные свидетельствуют о нарушениях ликвородинамики, сопряженной с патологией мозгового кровообращения. Томографическая картина нарушения венозного оттока наряду с расширением периваскулярных пространств и образованием периваскулярных кист свидетельствуют о выраженном в той или иной степени отеке мозговой ткани. Рассматриваемая патология обсуждается как связанная с развитием психопатологической симптоматики различной степени выраженности [11]. С другой стороны, явления своеобразного отека мозга при шизофрении хорошо известны в прозекторской практике [6].
Обращает на себя внимание, что у исследованных больных, наряду со случаями распространенной патологии с диффузным расширением периваскулярных пространств, наблюдались случаи с локализацией данной патологии в области ствола и подкорковых структур, участвующих в формировании системы желудочков мозга, патология которых считается наиболее часто встречающейся при шизофрении. Важной является и выявленная локализация на границе теменной и затылочной зон (37,5 % случаев), имеющая отношение к морфофункциональным «зонам перекрытия», связанным с переработкой информации и интегративной деятельностью мозга. В 21,3% случаев выявлялись очаговые изменения преимущественно в белом веществе подкорковых структур и полушарий. По данным ультрамикроскопических исследований на посмертном материале, поражение белого вещества является характерным для шизофрении [9].
Следует отметить, что в 10% случаев были выявлены аномалии развития мозга (киста Верге, киста кармана Ратке и др. – см. табл. 2), связанные с дисфункциями ствола, мозжечка и гипофиза, а также нарушением ликворо- и гемодинамики в соответствующих областях мозга.
Таким образом, выявленные с использованием МРТ структурные изменения головного мозга отражают как связанные с болезнью дистрофические и дегенеративные процессы нервной ткани, сочетающиеся с нарушениями ликвородинамики и всех компонентов мозгового кровообращения (система коллекторов, крупные сосуды и капиллярная сеть), так и дизонтогенетические стигмы в области основания головного мозга. Эти данные подтверждают результаты наших предшествующих исследований, показавших, что МРТ-признаки аномалий головного мозга при шизофрении носят как связанный с текущим болезненным процессом, так и врожденный характер [2, 4, 5].
Приведенные данные выявляют заметные количественные и качественные межгрупповые различия в частоте встречаемости тех или иных МРТ-признаков аномалий головного мозга в двух исследованных группах больных. В группе больных шубообразной шизофренией в целом МРТ- признаки патологии были более распространены. Такие признаки нейродегенерации, как расширение субарахноидальных пространств, за исключением лобно-теменной области, и расширение борозд коры в указанной группе по сравнению с группой больных рекуррентной шизофренией встречалось чаще (65,5% и 51,6%, 23,3% и 9,7% соответственно), хотя это различие не достигало статистической значимости. Среди аномалий желудочковой системы у этих больных достоверно чаще отмечались расширения передних и задних рогов и центральной части боковых желудочков, что может говорить в пользу большей выраженности дегенеративных процессов в области мозолистого тела, передней спайки и хвостатого ядра – зон, источниками кровоснабжения которых являются ветви внутренних сонных артерий, преимущественно передняя мозговая артерия.
Интересно, что в этой же группе достоверно чаще отмечались случаи трифуркации внутренних сонных артерий (Рис. 1).
Рисунок 1. Больная Б., 20 лет. Задняя трифуркация правой ВСА. МР ангиограмма.
Учитывая, что указанная патология изменяет территорию васкуляризации мозговой ткани и существенно снижает возможность развития сосудистых коллатералей и обеспечение мозга кислородом [8], она может рассматриваться как патогенетический фактор, утяжеляющий течение болезни, и гипотетически как один из факторов риска ее развития.
Значимо чаще, чем в группе больных рекуррентной шизофренией, в указанной группе встречались и нарушения венозной циркуляции, включая патологию венозных синусов, а также расширение периваскулярных пространств и формирование периваскулярных кист.
Таким образом, у больных приступообразной шизофренией (шубообразной, рекуррентной) наряду с редукцией мозговой ткани выявляются достаточно ярко выраженные признаки сосудистой патологии, которая может выступать в качестве патогенетического звена формирования нейродеструктивных процессов. Кроме того, учитывая данные о вкладе генетических факторов в вариабельность МРТ-параметров мозга при шизофрении [4], описанные нарушения могут указывать на наличие единого этиологического фактора, искажающего онтогенез на внутриутробном этапе и способствующего формированию шизофренического процесса.
При рекуррентной форме шизофрении достоверно чаще отмечается расширение периваскулярных пространств в базальных ядрах и наличие очаговых изменений, преимущественно в белом веществе мозга (почти в 1/3 случаев), и недостоверно чаще – связанное с отеком сужение передних рогов боковых желудочков, что отражает обусловленность патологии преимущественно расстройствами микроциркуляции.
Рисунок 2. Больной К., 32 года. Асимметрия тел боковых желудочков. МР томограмма в режиме Т2.
Таблица 3. Частота встречаемости лево- и правосторонних асимметрий МРТ-признаков в исследованных группах больных шизофренией.





 Читайте также:
Читайте также: