дефибрилляция желудочков сердца что это
Электрическая дефибрилляция и кардиоверсия
Кардиоверсия – нанесение электрического разряда синхронизировано с комплексом QRS или зубцом R. Синхронизация необходима для того, чтобы разряд не попал на уязвимый период сердечного цикла (80 мс до, и 30 мс после, вершины зубца Т), поскольку в этом случае возможно развитие фибрилляции желудочков.
При дефибрилляции разряд наносится случайным образом по отношению к фазе сердечного цикла. С позиции здравого смысла применение дефибрилляции должно быть ограничено рамками сердечно-легочной реанимации. Но ситуации бывают разные. И иногда дефибрилляцию приходится применять по тем же показаниям, что и кардиоверсию. В этом случае всегда существует риск развития фибрилляции желудочков (около 0.4%). Повторная дефибрилляция, которую нужно провести в максимально короткие сроки, обычно восстанавливает ритм.
Дефибриллятор – это прибор, генерирующий электрический импульс нужной продолжительности и мощности (измеряется в Джоулях). По форме импульса дефибрилляторы делят на монофазные и бифазные. Последние считаются наиболее эффективными. Совет медикам: если вы не знаете, к какому типу устройств относится ваш дефибриллятор, считайте его монофазным.
Дефибрилляция
Проводится при перечисленных ниже нарушениях ритма. При проведении сердечно-легочной реанимации дефибрилляция при указанных нарушениях ритма должна быть выполнена как можно раньше. Если с момента фатального нарушения ритма сердца прошло более 3 минут, дефибрилляции должен предшествовать непрямой массаж сердца.
Дети: начальная мощность приблизительно 2 Дж/кг массы тела, повторная дефибрилляция – 4 Дж/кг массы тела.
Противопоказания: отказ от реанимационных мероприятий.
Показания для проведения дефибрилляции и рекомендуемая начальная мощность разряда для взрослых пациентов:
Мощность импульса в джоулях (Дж)
360 Дж или максимальной мощности
Полиморфная желудочковая тахикардия
360 Дж или максимальной мощности
Желудочковая тахикардия без пульса
360 Дж или максимальной мощности
Кардиоверсия
Показания
1.Фибрилляция (мерцательная аритмия) или трепетание предсердий
а. Фибрилляция или трепетание предсердий давностью более 48 ч (или неизвестной давности) при условии антикоагулянтной терапии в течение 3-4 недель с поддержанием MHO в диапазоне 2-3;
б. Пароксизм фибрилляции или трепетания предсердий, сопровождающийся нарушением гемодинамики или другими опасными состояниями:
в. Фибрилляция или трепетание предсердий любой давности в отсутствие тромбов в левом предсердии и ушке левого предсердия по данным чреспищеводной ЭхоКГ;
г. Фибрилляция или трепетание предсердий давностью менее 48 ч (целесообразность антикоагулянтной терапии зависит от риска эмболических осложнений).
2. Предсердные тахикардии;
3. АВ-узловая реципрокная тахикардия;
4. Реципрокные тахикардии с участием дополнительных путей проведения.
Выбор начальной мощности разряда
Показания для проведения кардиоверсии и рекомендуемая начальная мощность разряда для взрослых пациентов:
Мощность импульса в джоулях
Стабильная мономорфная желудочковая тахикардия
Пароксизмальная наджелудочковая тахикардия
Противопоказания
1. Тромбы в предсердиях в отсутствие показаний к экстренной кардиоверсии;
2. Синусовая тахикардия;
3. Тахикардии, обусловленные повышенным автоматизмом:
4. Гликозидная интоксикация;
5. Тяжелые электролитные нарушения в отсутствие показаний к экстренной кардиоверсии;
6. Фибрилляция предсердий неизвестной давности в отсутствие антикоагулянтной терапии и данных чреспищеводной ЭхоКГ;
7. Противопоказания к анестезии.
Подготовка к плановой кардиоверсии
Анестезиологическое обеспечение
Больные, которым проводится кардиоверсия, нуждаются в выключении сознания. Подготовка, предоперационное обследование, оснащение – общепринятые в анестезиологии. Мониторинг – стандартный. Особенности: внутривенная анестезия поверхностная и кратковременная – обратите внимание на рекомендуемые дозы анестетиков. Анестезия, как правило, проводится с сохранением спонтанного дыхания у больного.
Кардиоверсия производится, как только больной утрачивает сознание (плавающие глазные яблоки, утрата речевого контакта) – в условиях поверхностной анестезии. Из-за сниженного сердечного выброса время наступления анестезии может быть увеличено. Врачи не спешат увеличивать дозу анестетика больше рекомендуемых значений – это чревато развитием гипотензии и угнетения дыхания. Наготове должны быть наборы для интубации трахеи, проведения временной ЭКС.
Выполнение
2. Внутривенная анестезия, используется один из перечисленных ниже препаратов:
Все перечисленные препараты вводить очень медленно.
Аппаратура
Внимание. Дефибриллятор может сломаться в самый неподходящий момент, что может грозить непредсказуемыми последствиями для пациента. Запасной дефибриллятор, пусть простой конструкции, позволит избежать проблем.
Как правильно расположить электроды дефибриллятора при дефибрилляции и кардиоверсии
Стандартным расположением считается передне-боковое расположение электродов: один – справа под ключицей около грудины, второй – слева над верхушкой сердца. Но с такой же эффективностью, в зависимости от ситуации, можно использовать другие варианты расположения электродов, например передне-заднее, когда один электрод располагается около грудины слева приблизительно на уровне четвертого межреберья, а второй – напротив него со стороны спины. Или: передне-левое подлопаточное и передне-правое подлопаточное.
Если у больного имеется имплантированный кардиостимулятор или кардиовертер-дефибриллятор
При дефибрилляции, кардиоверсии у пациентов с имплантированными электрокардиостимуляторами электроды обычно устанавливают в передне-заднем или передне-боковом положении. Не стоит располагать электрод непосредственно над имплантированным устройством. Стараются выбрать такую позицию, чтобы расстояние между электродами и кардиостимулятором было > 8 см. После проведенной процедуры проводят проверку работы кардиостимулятора или кардиовертера-дефибриллятора.
Порядок проведения дефибрилляции и кардиоверсии
1. Убедитесь, что сознание у больного отсутствует. При проведении кардиоверсии с целью выключения сознания проводится кратковременная анестезия. Освободите грудную клетку от одежды.
Внимание. Перед проведением разряда отключите кислород, если больной его получал ранее.
2. Если есть запас времени, наладьте проведение мониторинга: ЭКГ, неинвазивное АД, SpO2.
3. На электрод наносят слой токопроводящего геля, следя, чтобы он равномерно покрыл электрод. Или используйте в качестве прокладки марлевые салфетки, обильно смочив их 0,9%, а еще лучше – 7-10% раствором натрия хлорида. Проследите, чтобы не был нанесен на электроды, по ошибке, Эхо-гель, предназначенный для проведения ультразвуковых исследований.
В случае использования бифазных дефибрилляторов с той же эффективностью применяют клейкие одноразовые электроды для дефибрилляторов. К тому же они, по сравнению с многоразовыми электродами, обеспечивают более стабильную ЭКГ-картинку на мониторе. В том случае, если вы пользуетесь монофазным дефибриллятором, не применяйте одноразовые электроды для дефибрилляторов, так как в этом случае эффективность дефибрилляции или кардиоверсии снижается.
4. Расположите на грудной клетке пациента электроды в соответствии с рекомендациями и согласно маркировки дефибриллятора – электрод с надписью «Apex», или электрод красного цвета (положительный), располагают над верхушкой сердца.
5. Включите дефибриллятор и задайте необходимую энергию.
6. Для включения синхронизированного режима нажмите на кнопку «SYNC» или «Синхронизировано», если планируется проведение кардиоверсии. Ни в коем случае не включайте синхронизированный режим, если планируется проведении дефибрилляции. Дефибриллятор может не сработать.
7. Нажмите на кнопку заряда. При этом электроды прижмите к телу пациента с усилием 8-10 кг. Нельзя заряжать дефибриллятор, держа электроды в воздухе. Это связано не только с безопасностью персонала, но и с особенностью работы современных дефибрилляторов некоторых фирм – они рассчитывают мощность разряда с учетом межэлектродного импеданса (полное сопротивление) конкретного пациента.
8. Убедитесь, что никто из персонала не касается больного и кровати, на которой он лежит.
9. Дайте команду «Разряд!» и нажмите на кнопку «разряд».
10. Если разряд выполнен эффективно, то у пациента непроизвольно сокращаются мышцы грудной клетки.
9. После произведенного разряда по показаниям ЭКГ-монитора оценивают, произошло ли восстановление правильно сердечного ритма. При возникновении фибрилляции желудочков, проводят немедленную дефибрилляцию. Если нарушение ритма не удается прекратить с помощью первого импульса, энергия последующих импульсов должна быть повышена, если это возможно.
Возможные причины неэффективности дефибрилляции и кардиоверсии
Используйте другой вариант расположение электродов;
Убедитесь, что используется подходящий для этих целей гель. Повторно смажьте электроды гелем;
Прижмите электроды с усилием 8-12 кг и повторите попытку дефибрилляции;
Увеличьте мощность разряда и повторите попытку;
Проводите сердечно-легочную реанимацию и через несколько минут повторите попытку;
Рефрактерная фибрилляция желудочков:
Проводите сердечно-легочную реанимацию. В/в введите 300 мг амиодарона и 10 мл 25% магния сульфата. Повторите попытку дефибрилляции разрядом максимальной мощности.
Что такое ИКД (имплантируемый кардиовертер-дефибриллятор)
Устройство кардиовертера-дефибриллятора ИКД
Кроме обычных функций поддерживать сердечный ритм на определенной частоте, имплантируемый дефибриллятор следит за возникновением аномальных, неправильных ритмов. При возникновении тахиаритмий ИКД путем специальных алгоритмов стимуляции выполнит безболевое восстановление синусового ритма, или дефибрилляцию.
Имплантируемый кардиовертер-дефибриллятор (ИКД) состоит из:
• Батарея (аккумулятор), которая снабжает электрической энергией имплантируемый дефибриллятор для того, чтобы он мог стимулировать сердце (посылать электрический импульс по электроду к сердцу). Маленькая герметичная литиевая батарея служит много лет. Когда батарея истощается, имплантируемый дефибриллятор полностью заменяется.
Электроды
Имплантируемый дефибриллятор через вены соединяется с сердцем посредством специальных электродов. Электроды крепятся в полости правого предсердия и в полости правого желудочка. В зависисмости от вида ИКД (однокамерный, двухкамерный, трехкамерный) каждый электрод имеет свои конструктивные особенности и предназначен для стимуляции одной из камер сердца.
Электрод представляет собой специальный спиральный проводник, обладающий достаточной гибкостью, чтобы выдерживать кручение и сгибание, вызываемые движениями тела и сокращениями сердца. Электрод передает сердцу электрический импульс, вырабатываемый импульсным генератором, и несет обратно информацию об активности сердца.
Контакт электрода с сердцем осуществляется через металлическую головку на конце провода. С помощью нее стимулятор «следит» за электрической активностью сердца и посылает электрические импульсы (стимулирует) только тогда, когда они требуются сердцу.
Для лучшей фиксации электрода к миокарду были разработаны специальные электроды активной фиксации. На конце электрода находится ввинчиваемая спираль, при помощи которой электрод фиксируется к той области, которую необходимо стимулировать. Спираль выдвигается в процессе имплантации электрода и, если возникает необходимость его замены, ввинчивается в обратном направлении и такой электрод легко удаляется.
В том случае, если сердечная деятельность полностью отсутствует или ритм очень редкий, стимулятор переходит в режим постоянной стимуляции и посылает импульсы к сердцу с заданной частотой. Если будет проявляться собственный ритм сердца, стимулятор перейдет в режим ожидания, т.е. будет функционировать в режиме по требованию (on demand).
Программатор
Программатор представляет собой специальный компьютер, который используется для контроля и изменения настроек кардиостимулятора. Программатор находится в больнице. Врач использует этот специальный компьютер для того, чтобы видеть, как кардиостимулятор работает и, если необходимо, изменить настройки кардиостимулятора.
Во время контрольного осмотра или когда Вы находитесь в больнице, врач может поместить головку программатора (она очень напоминает компьютерную «мышку») над имплантированным кардиостимулятором. Это позволяет:
• Получить информацию из кардиостимулятора. Информация, полученная из кардиостимулятора, показывает как кардиостимулятор и сердце работают. На основании этой информации врач может изменять настройки кардиостимулятора.
• Изменить настройки кардиостимулятора. При необходимости врач может поменять настройки имплантированного кардиостимулятора без каких либо хирургических операций.
Какие существуют типы ИКД?
Однокамерный ИКД
Однокамерный ИКД применяется в случаях фибрилляции предсердий или когда у пациента нет преходящих блокад проведения и сердечный ритм полностью соответствует потребностям организма. Стимулятор имеет один желудочковый электрод, который размещают в полости правого желудочка. При возникновении ЖТ или ФЖ кардиостимулятор производит разряд дефибриллятора. Стимулятор имеет алгоритм сверхчастой и программированной стимуляции для предотвращения приступа ЖТ «безболевой стимуляцией». Кроме высокой эффективности алгоритма безболевой стимуляции в купировании ЖТ, данный режим практически не расходует заряд батареи ЭКС. Разряд дефибриллятора в этом случае не производится.Если у пациента брадикардия, то ИКД работает как обычный кардиостимулятор.
Двухкамерный ИКД
Двухкамерный ИКД содержит две камеры стимуляции, предназначенные для стимуляции правого предсердия и правого желудочка. Электроды размещаются в соответствующих зонах, тем самым прослеживая сердечный ритм в предсердиях и в желудочках. При АВ блокадах ИКД осуществляет кардиостимуляцию предсердного и желудочкового ритмов. Антитахикардитическая терапия осуществляется на всех уровнях, в том числе может купировать внезапное учащение предсердного ритма при трепетании предсердий, предсердной тахикардии, наджелудочковой тахикардии антитахикардитеческой стимуляцией (АТС). АТС широко применяется для осуществления безболевой терапии ЖТ, тем самым сохраняя заряд батареи ИКД.
Трехкамерный ИКД (КРТ/ИКД)
Кардиовертер-дефибриллятор с кардиоресинхронизирующей терапией. КРТ/ ИКД применяется для терапии сердечной недостаточности (СН), синхронизируя желудочки сердца в единый цикл сокращений сердца. КРТ/ИКД может осуществлять весь спектр антиаритмической терапии, в том числе осуществлять терапию разрядом дефибриллятора для восстановления сердечного ритма.
Как работает ИКД
Терапия тахиаритмий
Кардиостимулятор ИКД, постоянно «следит» за электрической активностью Вашего сердца. Он всегда может сказать какой у Вас ритм, в том числе выполнять функцию «Холтеровского монитора» записывая в память фрагменты сердечного ритма, помогая врачу узнать о ритме пациента больше, чем обычная электрокардиограмма. Если в сердце возникает тахиаритмия, то алгоритмы стимулятора проведут электрическую терапию в автоматическом режиме. Вид лечения, программа функций стимулятора зависит от параметров настройки, которые выбирает Ваш доктор. После имплантации ИКД доктор должен сообщить, какую терапию он установил.
Фибрилляция желудочков – событие, очень опасное для Вашей жизни. ИКД специально разработан, чтобы восстановить синусовый ритм шоковым разрядом. Это называется дефибрилляцией. Ваш ИКД обладает возможностью безболевого восстановления ритма (антитахикардитическая функция) и антибрадикардитической функцией лечения всех типов брадиаритмий.
Дефибрилляция
Если ИКД обнаруживает ФЖ, то он обеспечивает высокой энергией шокового разряда. Это называется дефибрилляцией. Во время дефибрилляции разряд подается непосредственно в сердце. Для восстановления синусового ритма требуется намного меньше энергии (1/10-ти) по сравнению с внешней дефибрилляцией, которую выполняют врачи в экстренных ситуациях.
Общее время от начала приступа ФЖ к разряду дефибриллятора составляет около 10 секунд. За это время происходит накопление энергии в ИКД, что необходимо для воспроизведения высокого разряда при дефибрилляции.
Антитахикардитическая стимуляция (АТС)
Антитахикардитическая стимуляция получила широкое применение для подавления большинства тахиаритмий сердца, в том числе ЖТ. Смысл АТС заключается в определении нарушений сердечного ритма и подавлении приступа путем сверхчастой или программированной стимуляцией.
АТС широко применяется для осуществления безболевой терапии ЖТ, тем самым сохраняя заряд батареи. При неэффективности АТС или при ФЖ производит разряд дефибриллятора.
При возникновении желудочковой тахикардии ИКД выполнит проверку неправильного ритма и выполнит необходимую терапию для восстановления синусового ритма. Вид программы антитахикардитической функции определяет Ваш врач при программировании ИКД. Если установлена антитахикардитическая функция (безболевое купирование тахиаритмий), то во время приступа ЖТ стимулятор восстановит правильный ритм сердца частой, с определенной последовательностью электростимуляцией. Такая стимуляция называется антитахикардитическая терапия, при ее возникновении пациент ее не ощущает.
Антибрадикардитическая стимуляция
Если ритм сердца становится очень медленным или возникают пропуски (паузы), ИКД может работать, как работает самый простой кардиостимулятор, применяемый при брадикардиях. Камеры предсердной и желудочковой стимуляции синхронизируют верхний и нижний ритмы, тем самым создавая оптимальный вид стимуляции.
Система тревоги
ИКД может иметь встроенную функцию оповещения пациента о необходимости обращения к врачу для оценки состояния. ИКД может быть запрограммирован таким образом, что при состояниях, требующих неотложного обращения к врачу, подаются 30-секундные звуковые сигналы. Два различных тона сигнала соответствуют различным причинам. Сигналы повторяются каждые 24 часа до тех пор, пока врач не считает информацию с помощью программатора. При звуковом сигнале ИКД нужно немедленно обратиться к врачу!
Процедура имплантации ИКД
Как и после большинства хирургических вмешательств, после имплантации кардиостимулятора будет назначен короткий курс профилактической терапии антибиотиками и противовоспалительными препаратами.
Перед операцией лечащий врач ограничит или отменит прием некоторых лекарственных препаратов, выбор анестезии будет определен врачом анестезиологом. Операция имплантации (вшивания) стимулятора представляется простой, поскольку мало травмирует ткани, проводится в операционной, оснащенной рентгеновским аппаратом. Под ключицей пунктируется (прокалывается) вена, в нее вводится специальная пластмассовая трубка (интродьюсер), через которую в верхнюю полую вену вводятся эндокардиальные электроды. Под контролем рентгена электроды направляется в правое предсердие и правый желудочек, где и фиксируются.
Самой сложной процедурой является установка и закрепление кончика электрода в предсердии и желудочке так, чтобы получить хороший контакт. Обычно хирург делает несколько проб, все время измеряя порог возбудимости, т.е. наименьшую величину импульса (в вольтах), на которые сердце отвечает сокращением, видимым по ЭКГ. Задача состоит в том, чтобы найти наиболее чувствительное место и в то же время получить хорошую графику ЭКГ, регистрируемую с устанавливаемых электродов. После фиксации электродов они подключаются к стимулятору, который помещается в сформированное ложе под фасцией жировой клетчатки или под мышцами грудной клетки.
Разумеется, операция требует строгой стерильности и тщательной остановки кровотечения, чтобы избежать скопления крови под кожей и нагноения. Сам стимулятор и электроды поставляются в стерильном виде. В общей сложности все манипуляции занимают от одного часа до двух.
В нашей клиники с успехом выполняются операции имплантации ИКД и последующее его программирование в оптимальном режиме.
Фибрилляция предсердий: причины, симптомы, лечение
Фибрилляция предсердий (ФП) – синоним более применимого в странах СНГ термина «Мерцательная аритмия».
Фибрилляция предсердий является наиболее распространенным нарушением сердечного ритма. ФП не связана с высоким риском внезапной смерти, поэтому ее не относят к фатальным нарушениям ритма, как, например, желудочковые аритмии.
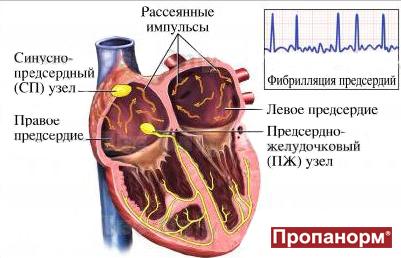
Фибрилляция предсердий
Один из самых распространенных видов наджелудочковых тахиаритмий – фибрилляция предсердий (ФП). Фибрилляцией называют быстрое нерегулярное сокращение предсердий, при этом частота их сокращений превышает 350 в минуту. Появление ФП характеризуется нерегулярным сокращением желудочков. На долю ФП приходится более 80 % всех пароксизмальных суправентрикулярных тахиаритмий. Фибрилляция предсердий возможна у пациентов всех возрастных категорий, однако у больных пожилого возраста распространенность синдрома увеличивается, что связано с учащением органической патологии сердца.
Причины развития и факторы риска
Возрастные органические изменения. С возрастом структура миокарда предсердий претерпевает изменения. Развитие мелкоочагового кардиосклероза предсердий может стать причиной фибрилляции в пожилом возрасте.
Классификация фибрилляции предсердий
По продолжительности клинических проявлений. Различают следующие формы ФП:
Типы мерцательной аритмии (МА)
Термин «мерцательная аритмия» может обозначать два следующих вида суправентрикулярной тахиаритмии.
Фибрилляция (мерцание предсердий). В норме электрический импульс возникает в синусовом узле (в стенке правого предсердия), распространяется по миокарду предсердий и желудочков, вызывая их последовательное сокращение и выброс крови. При ФП электрический импульс распространяется хаотично, заставляя предсердия «мерцать», когда волокна миокарда сокращаются несогласованно и очень быстро. В результате хаотичной передачи возбуждения на желудочки, они сокращаются неритмично и, как правило, недостаточно эффективно.
Трепетание предсердий. В этом случае сокращение волокон миокарда происходит в более медленном темпе (200–400 уд./мин.). В отличие от ФП, при трепетании предсердия все-таки сокращаются. Как правило, за счет периода рефрактерности атриовентрикулярного узла на желудочки передается не каждый электрический импульс, поэтому они сокращаются не в столь быстром темпе. Однако, как и при фибрилляции, при трепетании насосная функция сердца нарушается, а миокард испытывает дополнительную нагрузку.
Осложнения мерцательной аритмии
По последним данным, пациенты с мерцательной аритмией попадают в группу риска не только по развитию тромбоэмболического инсульта, но и инфаркта миокарда. Механизмы поражения таковы: при фибрилляции предсердий невозможно полноценное сокращение предсердий, поэтому кровь в них застаивается и в пристеночном пространстве предсердий образуются тромбы. Если такой тромб с током крови попадает в аорту и в менее крупные артерии, то возникает тромбоэмболия артерии, питающей какой-либо орган: головной мозг, сердце, почки, кишечник, нижние конечности. Прекращение кровоснабжения вызывает инфаркт (некроз) участка этого органа. Инфаркт мозга называется ишемическим инсультом. Наиболее часто встречаются осложнения:
Медикаментозная терапия
Выделяют следующие направления лекарственной терапии фибрилляции предсердий: кардиоверсия (восстановление нормального синусового ритма), профилактика повторных пароксизмов (эпизодов) наджелудочковых аритмий, контроль нормальной частоты сокращений желудочков сердца. Также важная цель медикаментозного лечения при МА – предотвращение осложнений – различных тромбоэмболий. Лекарственная терапия ведется по четырем направлениям.
Лечение антиаритмиками. Применяется, если принято решение о попытке медикаментозной кардиоверсии (восстановления ритма с помощью лекарств). Препараты выбора – пропафенон, амиодарон.
Пропафенон – один из наиболее эффективных и безопасных лекарственных препаратов, который используется для лечения наджелудочковых и желудочковых нарушений сердечного ритма. Действие пропафенона начинается через 1 ч после приема внутрь, максимальная концентрация в плазме крови достигается через 2–3 ч и длится 8–12 ч.
Контроль ЧСС. В случае невозможности восстановить нормальный ритм необходимо привести мерцательную аритмию в нормоформу. Для этой цели применяют бета-адреноблокаторы, антагонисты кальция недигидропиридинового ряда (группы верапамила), сердечные гликозиды и др.
Бета-адреноблокаторы. Препараты выбора для контроля работы сердца (частоты и силы сокращений) и артериального давления. Группа блокирует бета-адренергические рецепторы в миокарде, вызывая выраженный антиаритмический (урежение ЧСС), а также гипотензивный (снижение АД) эффект. Доказано, что бета-блокаторы статистически увеличивают продолжительность жизни при сердечной недостаточности. Среди противопоказаний к приему – бронхиальная астма (так как блокировка бета 2-рецепторов в бронхах вызывает бронхоспазм).
Антикоагулянтная терапия. Для снижения риска тромбообразования при персистирующей и хронической формах ФП обязательно назначают препараты, разжижающие кровь. Назначают антикоагулянты прямого (гепарин, фраксипарин, фондапаринукс и пр.) и непрямого (варфарин) действия. Существуют схемы приема непрямых (варфарин) и так называемых новых антикоагулянтов – антагонистов факторов свертывания крови (прадакса, ксарелто). Лечение варфарином сопровождается обязательным контролем показателей свертываемости и, при необходимости, тщательной коррекцией дозировки препарата.
Метаболическая терапия. К метаболическим препаратам относятся лекарственные средства, улучшающие питание и обменные процессы в сердечной мышце. Эти препараты якобы оказывают кардиопротективное действие, защищая миокард от воздействия ишемии. Метаболическая терапия при МА считается дополнительным и необязательным лечением. По последним данным, эффективность многих препаратов сравнима с плацебо. К таким лекарственным средствам относятся:
Диагностика и лечение любого вида аритмии требует немалого клинического опыта, а во многих случаях – высокотехнологичного аппаратного оснащения. При фибрилляции и трепетании предсердий главная задача врача – по возможности устранить причину, приведшую к развитию патологии, сохранить функцию сердца и предотвратить осложнения.
Симптомы ФП
В зависимости от формы аритмии (постоянная или приступообразная) и восприимчивости больного клиническая картина ФП варьирует от отсутствия симптомов до наличия признаков сердечной недостаточности. Больные могут жаловаться на:
Фибрилляция предсердий и трепетание предсердий может сопровождаться учащенным мочеиспусканием, вызванным повышенной выработкой натрийуретического пептида. Приступы, длящиеся несколько часов или суток и не проходящие самостоятельно, требуют медицинского вмешательства.
Патогенез и общая клиническая картина
Основное проявление фибрилляции предсердий – аритмичный пульс. При высокой частоте сердечных сокращений в момент приступа ФП может возникнуть дефицит пульса, когда число сердечных сокращений превышает частоту пульса.
Причины ФП и факторы риска
Заболевания различного генеза
Наиболее часто ФП возникает у пациентов с заболеваниями сердечно-сосудистой системы – артериальной гипертензией, ИБС, хронической сердечной недостаточностью, пороками сердца – врожденными и приобретенными, воспалительными процессами (перикардит, миокардит), опухоли сердца. Среди острых и хронических заболеваний, не связанных с патологией сердца, но влияющих на возникновение фибрилляции предсердий, выделяют нарушения функций щитовидной железы, сахарный диабет, хроническую обструктивную болезнь легких, синдром сонного апноэ, болезни почек и др.
Возрастные изменения
Фибрилляцию предсердий называют «аритмией дедушек», так как заболеваемость этой аритмией резко увеличивается с возрастом. Развитию данного нарушения сердечного ритма могут способствовать электрические и структурные изменения предсердий,. Однако специалисты отмечают, что мерцательная аритмия может возникнуть у молодых людей, не имеющих патологии сердца: до 45 % случаев пароксизмальной и до 25 % случаев персистирующей фибрилляции.
Другие факторы риска
Фибрилляция предсердий может развиваться на фоне употребления алкоголя, после удара электрического тока и операций на открытом сердце. Пароксизмы могут спровоцировать такие факторы, как физическая нагрузка, стрессовые состояния, жаркая погода, обильное питье. В редких случаях имеется наследственная предрасположенность возникновения ФП.
Методы диагностики
Сначала требуется определить индивидуальный риск инсульта:
Определение риска инсульта при первичной * (если инсультов ранее не было) профилактике (J Am Coll Cardiol 2001;38:1266i-1xx).