диафиз лучевой кости что это
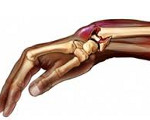
Перелом дистального метаэпифиза лучевой кости (перелом лучевой кости «в типичном месте»)
Наши специалисты свяжутся с вами в ближайшее время
Перелом дистального метаэпифиза лучевой кости («луч в типичном месте»)
Дистальный метаэпифиз – это нижний конец лучевой кости, расположенный рядом с кистью.
Перелом «луча в типичном месте» обычно возникает при прямом падении на вытянутую руку. Помимо резкой боли в руке, может появиться штыкообразная деформация, изменение положения кисти. В процесс перелома бывают вовлечены нервы и сосуды запястья, которые могут быть поджаты отломками, что проявляется онемением в пальцах, похолоданием кисти.
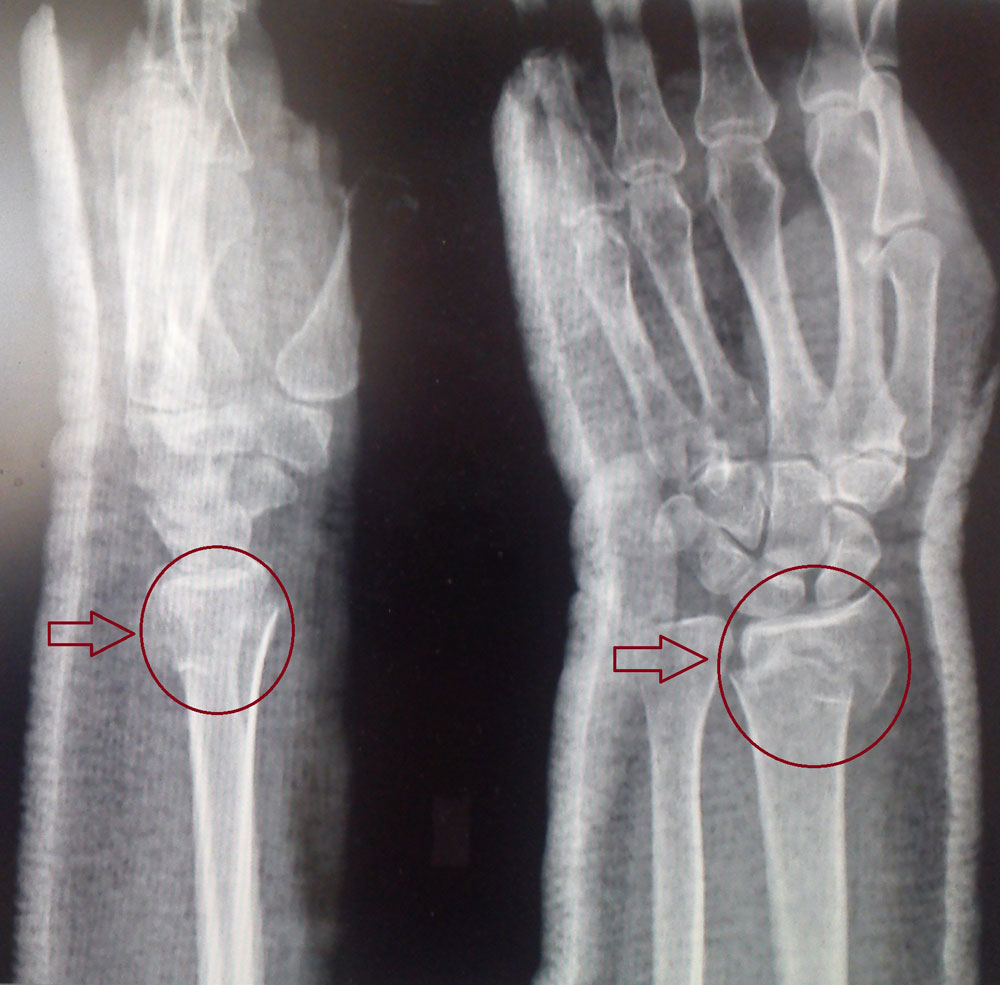
Для уточнения характера перелома и выбора дальнейшей тактики лечения используется рентгенография, в ряде случаев – компьютерная томография. Иногда требуется УЗИ кистевого сустава.
Длительность больничного листа при переломе дистального метаэпифиза лучевой кости зависит от рода деятельности пациента. К примеру, для офисных работников средний срок нетрудоспособности – 1,5 месяца. Для профессий, связанных с физической нагрузкой, срок нетрудоспособности может быть увеличен.
Консервативное лечение перелома лучевой кости в типичном месте (гипсовая повязка)
Оперативное лечение перелома лучевой кости в типичном месте (остеосинтез)
Лучевая кость полностью срастается примерно за 6-8 недель. Спустя этот срок пациент может начинать полноценно пользоваться рукой. Но разрабатывать руку с помощью определенных, рекомендованных врачом, упражнений, благодаря использованию фиксаторов можно уже спустя 1-2 недели после вмешательства. Легкие спортивные физические нагрузки можно начинать примерно спустя 3 месяца после операции.
В зависимости от типа перелома (оскольчатый, многооскольчатый, со значительным или незначительным смещением) можно выделить несколько возможных вариантов фиксации – пластиной, фиксированной винтами; аппаратом внешней фиксации; винтами; спицами.
В ряде случаев при выраженном отеке накладывается аппарат внешней фиксации, а после спадения отека он заменяется на пластину (или другой фиксатор в зависимости от типа перелома).
Остеосинтез лучевой кости пластиной
При значительном смещении отломков используется остеосинтез лучевой кости металлической пластиной, специально изготовленной для данного сегмента. После сопоставления отломков пластина фиксируется винтами к поврежденной кости. После установки пластины накладываются на кожу накладываются швы на 2 недели, а также гипсовая лонгета примерно на тот же срок. После операции назначается лекарственная терапия: обезболивающие препараты, препараты кальция для более быстрого срастания костей, при необходимости – препараты местного действия для уменьшения отека. Средний срок пребывания в стационаре – 7 дней. Швы снимаются в амбулаторном режиме спустя 2 недели. Рука носится в возвышенном положении на косыночной повязке. Необходимости в удалении пластины нет.
Аппарат внешней фиксации
В ряде случаев – в пожилом возрасте, при выраженном отеке кисти и лучезапястного сустава, делать доступ для установки пластины бывает нежелательно в силу различных факторов (отек, состояние кожи). В таких случаях устанавливают аппарат внешней фиксации – он фиксирует отломки с помощью спиц, которые проходят через кожу в кость. Аппарат выступает над кожей небольшим блоком (около 12 см длиной и 3 см высотой). Преимущество этого вида остеосинтеза в том, что нет необходимости делать большие разрезы, однако за аппаратом нужно следить – делать перевязки, чтобы спицы не воспалились.
После операции рука 2 недели находится в лонгете, потом пациент начинает разрабатывать лучезапястный сустав в аппарате, который этому не препятствует.
Аппарат внешней фиксации удаляется примерно через 6 недель, после рентген-контроля, в условиях стационара. Операция снятия аппарата внешней фиксации не занимает много времени и достаточно легко переносится пациентом. Средний срок госпитализации 5-7 дней, длительность больничного листа – около 1,5 месяцев. Перевязки надо делать через день, в амбулаторном режиме. Рука носится в возвышенном положении на косыночной повязке.
Фиксация спицами, или винтами
При незначительном смещении отломков лучевая кость фиксируется спицами или винтами через небольшие проколы кожи. Примерно на 2 недели накладывается гипсовая лонгета, затем человек начинает разрабатывать руку. Спустя 6-8 недель спицы извлекаются.
В ряде случаев возможно применение саморассасывающихся имплантов, удалять которые не нужно.
Застарелые, неправильно сросшиеся переломы лучевой кости
При застарелых неправильно сросшихся переломах могут беспокоить болевые ощущения, присутствовать ограничения движения – тугоподвижность сустава, и другие неприятные последствия (онемение и отечность пальцев кисти). В подобных случаях рекомендовано оперативное лечение, чаще всего – с фиксацией пластиной. Кость разобщается, выставляется в правильное положение и фиксируется. Если есть зона дефекта кости – например, если кость срослась с укорочением, этот дефект заполняется либо собственной костью человека (трансплантат берется, как правило, из гребня подвздошной кости), либо искусственной костью, которая за 2 года перестраивается в собственную костную ткань.
Дальнейшее послеоперационное и восстановительное лечение при застарелых и неправильно сросшихся переломах дистального метаэпифиза лучевой кости аналогичны описанным выше. Однако, учитывая застарелый характер повреждения, может потребоваться более длительная реабилитация.
Анестезия при оперативном лечении перелома дистального метаэпифиза лучевой кости
Перелом лучевой кости
Перелом лучевой кости – это нарушение целостности лучевой кости в результате травматического воздействия. Может возникать на любом уровне: в области головки и шейки луча, в нижней и средней трети. Наиболее распространенными являются переломы луча чуть выше запястья (в типичном месте). Проявляются отеком, болью, деформацией и ограничением движений. Для уточнения диагноза используется рентгенография, реже КТ. Лечение консервативное, при невозможности адекватной репозиции и тяжелых многооскольчатых переломах показана операция.
МКБ-10
Общие сведения
Перелом лучевой кости – одно из самых распространенных повреждений опорно-двигательного аппарата. Обычно возникает при падении на руку. Может выявляться у лиц любого возраста и пола, однако, повреждения верхней части лучевой кости и переломы диафиза чаще обнаруживаются у детей, пациентов среднего и молодого возраста, а переломы луча в типичном месте – у пожилых. Такая разница обусловлена некоторыми различиями в механизме травмы, разным уровнем и характером двигательной активности, а также возрастными особенностями костно-мышечной системы.
Переломы лучевой кости могут быть изолированными или сочетаться с другими повреждениями. В травматологии и ортопедии чаще встречается сочетание переломов лучевой и локтевой кости. При нетипичном механизме травмы (автодорожных происшествиях, несчастных случаях на производстве, падениях с высоты) возможны сочетания с переломами других костей конечностей, переломами ребер, переломами позвоночника, переломами таза, ЧМТ, повреждением почки, повреждением грудной клетки, повреждением мочевого пузыря и тупой травмой живота. Лечение переломов луча осуществляют врачи-травматологи.
Патанатомия
Лучевая кость – одна из двух костей предплечья. Она находится со стороны I пальца и проходит практически параллельно локтевой кости, расположенной со стороны мизинца. В верхней части лучевая кость истончается, переходит в шейку и заканчивается небольшой головкой, которая «торцом» сочленяется с плечевой костью, а боковой поверхностью – с локтевой. В области диафиза лучевая кость расширяется, а локтевая сужается, и их диаметр становится практически одинаковым. В нижней части лучевая кость становится еще шире и занимает большую часть лучезапястного сустава, соединяясь с тонкой дистальной частью локтевой кости и костями запястья.
Классификация
С учетом вышеперечисленных анатомических особенностей выделяют несколько видов изолированных переломов луча и более сложных повреждений, при которых страдают как лучевая, так и локтевая кости. К числу изолированных травм относятся переломы шейки и головки луча, изолированные переломы диафиза и переломы дистальной части (переломы в типичном месте). Одновременное повреждение лучевой и локтевой кости наблюдается при переломе диафизов обеих костей предплечья и при повреждении Галеацци, которое представляет собой сочетание перелома луча в нижней или средней части диафиза с вывихом дистального конца локтевой кости в лучезапястном суставе.
Виды переломов луча
Переломы головки и шейки
Перелом лучевой кости в области головки обычно возникает в результате падения на вытянутую и немного отведенную руку. Составляет около 20% от общего числа травм локтевого сустава. В 50% случаев сочетается с повреждением других анатомических структур, в 10% случаев – с вывихом костей предплечья. Проявляется болью и припухлостью в области локтя. Боль усиливается при пальпации, попытке повернуть или согнуть руку. Крепитация не определяется. Для уточнения диагноза назначают рентгенографию локтевого сустава. Лечение обычно консервативное. При повреждениях без смещения накладывают гипс, при наличии смещения выполняют закрытую репозицию, а затем назначают контрольные снимки.
При неудовлетворительном результате контрольной рентгенографии осуществляют повторную репозицию с фиксацией головки спицей. Затем накладывают гипс, спицу удаляют через 2-3 нед., иммобилизацию продолжают 4-5 нед. При многооскольчатых повреждениях и значительном разрушении головки показано хирургическое вмешательство – резекция головки или эндопротезирование головки с использованием силиконового протеза. Последний способ обычно применяется при лечении молодых пациентов.
Изолированные переломы диафиза
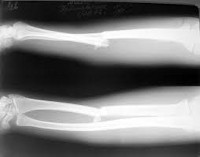
Перелом лучевой кости в зоне диафиза возникает в результате удара по лучевой стороне предплечья и наблюдается достаточно редко. Симптоматика обычно стертая. В области повреждения возникает припухлость, пациенты жалуются на боль, усиливающуюся при ощупывании и движениях, особенно ротационных. Крепитация и патологическая подвижность, как правило, отсутствуют, поскольку отломки лучевой кости удерживаются целой локтевой костью и межкостной мембраной. Диагноз уточняют при помощи рентгенографии костей предплечья.
При повреждениях без смещения накладывают гипс сроком на 8-10 нед. При наличии смещения показана закрытая репозиция с последующей иммобилизацией в течение 8-12 нед. Если отломки не удается сопоставить (обычно бывает при внедрении мягких тканей между костными фрагментами), необходимо хирургическое вмешательство – остеосинтез лучевой кости пластиной или штифтом.
Повреждение Галеацци
Описано итальянским хирургом Галеацци в первой половине двадцатого века. Представляет собой сочетание перелома лучевой кости и вывиха локтевой кости в лучезапястном суставе. Подобные повреждения составляют около 7% от общего количества переломов костей предплечья и образуются при падении на пронированную кисть. Сопровождаются болью в нижней и средней трети предплечья, выраженной припухлостью и образованием подкожных гематом. Движения в лучезапястном суставе ограничены.
Отличительными особенностями данной травмы являются частые сопутствующие повреждения нервов, развитие компартмент-синдрома (сдавления нервов, вен и артерий отечными мягкими тканями) и необходимость хирургического вмешательства для восстановления нормальных анатомических соотношений костей предплечья. Признаками, позволяющими заподозрить повреждение нервов, являются выпадение чувствительности и движений в области кисти. Усиливающееся напряжение мягких тканей, мучительная нарастающая боль и усиление боли при тяге за пальцы указывают на наличие компартмент-синдрома.
Диагноз выставляется на основании рентгенографии предплечья с захватом лучезапястного сустава. В сомнительных случаях выполняют сравнительные рентгенограммы обеих предплечий или назначают КТ кости. При подозрении на травму нервов и повреждение сосудов назначают консультации сосудистого хирурга и невролога. При компартмент-синдроме необходима немедленная фасциотомия. Лечение оперативное – открытая репозиция и остеосинтез лучевой кости пластиной. При необходимости дополнительно осуществляется фиксация головки локтевой кости спицей. Иммобилизацию продолжают 6-8 нед., затем назначают реабилитационные мероприятия, включающие в себя ЛФК, массаж и физиотерапию. При застарелых повреждениях накладывают дистракционные аппараты.
Перелом в типичном месте
Переломы лучевой кости в типичном месте (чуть выше лучезапястного сустава) – самые распространенные переломы костей предплечья. Нередко наблюдаются у детей и у молодых людей, однако, чаще всего встречаются у лиц пожилого возраста, что обусловлено остеопорозом. Как правило, возникают при падении с опорой на вытянутую руку, могут сопровождаться или не сопровождаться смещением фрагментов. С учетом характера смещения выделяют две разновидности таких повреждений – переломы Коллеса и переломы Смита. При переломе Коллеса дистальный отломок смещается к тылу, при переломе Смита – к ладони. Кроме того, такие переломы могут быть внутрисуставными или внесуставными, открытыми или закрытыми.
Повреждение сопровождается резкой болью, отеком и кровоизлияниями. Возможна крепитация и патологическая подвижность. При смещении выявляется видимая деформация чуть выше сустава или в его проекции. Движения и пальпация резко болезненны. Диагноз подтверждают по результатам рентгенографии лучезапястного сустава. При сложных переломах и в ходе предоперационной подготовки может потребоваться проведение КТ лучезапястного сустава и МРТ. Лечение в подавляющем большинстве случаев консервативное.
При переломах лучевой кости без смещения накладывают гипс, при смещении после выполнения блокады проводят закрытую репозицию с последующим наложением простой или пластиковой гипсовой повязки. При необходимости для лучшего удержания отломков используют чрезкожную фиксацию спицами. Затем больного направляют на контрольную рентгенографию. При удовлетворительном стоянии отломков гипс сохраняют 4-5 нед. При неудаче репозиции осуществляют попытку повторного вправления. Если фрагменты не удалось сопоставить, показана операция.
Хирургическое вмешательство проводят в условиях стационара. Возможен остеосинтез дистального метаэпифиза лучевой кости пластиной или винтами. При сложных открытых переломах наложение металлоконструкций в области раны противопоказано, поэтому в таких случаях используют аппараты внешней фиксации. В послеоперационном периоде назначают УВЧ, обезболивающие и антибиотики. Срок начала реабилитационных мероприятий зависит от вида остеосинтеза. Стабильная фиксация пластиной позволяет начать ЛФК уже через неделю после операции, при других способах лечения разработку сустава откладывают на более поздние сроки.
Перелом лучевой кости в типичном месте
Лучевой называется кость в составе предплечья руки. Она начинается у локтя и продолжается до запястья. Нижняя ее часть, которая соединяется с кистью — более тонкая. Этот участок получил название «типичное место», поскольку около 16% всех травм скелета человека приходится на него. Как правило, повреждения в этой области являются результатом падения.
Большая часть людей — правши. При потере равновесия они рефлексивно вытягивают правую руку в поиске опоры. Соответственно, перелом луча в типичном месте чаще встречается с правой стороны.
Виды повреждений
Классификация переломов лучевой кости довольно обширная. Они бывают закрытые и открытые, патологические и травматические, внутрисуставного и внесуставного характера, со смещением и без него.
Перелом Смита
Fracture Smith’s — это сгибательный перелом лучевой кости. Случается при падении человека с упором на тыльную часть кисти, согнутую на себя, или при ударе рукой, когда сила приходится на эту часть согнутой кисти. При таком воздействии дистальный элемент кости смещается к наружной поверхности.
повреждение поверхности ладони;
смещение лучевого отломка в ладонную сторону;
одновременное смещение костей запястья;
небольшой наружный изгиб кисти.
Перелом Коллеса
Перелом Коллеса, а точнее Путо-Коллеса (Fracture Pouteau — Colles), аналогичен предыдущему типу, но при нем происходит разгибательный перелом лучевой кости. Он наблюдается при падении на руку, упирающуюся на внешнюю часть раскрытой ладони, чрезмерном изгибе лучезапястного сустава под собственным весом или при сильном ударе, аналогичной направленности.
Место слома в этом случае находится выше, чем при переломе Смита, на 2–3 см. Основные признаки: смещение отломка лучевой кости в тыльном направлении, что приводит к специфической деформации лучезапястного сустава; нередко такой вид травмы сопровождается переломом шиловидного отростка локтевой кости. У пожилых людей часто обнаруживается раздробление дистального лучевого элемента и заход линии излома на кистевую суставную поверхность.
Перелом луча со смещением и без смещения
По клинической картине переломы лучевой кости подразделяются на 2 типа:
Со смещением. В этом случае сломанные костные элементы смещаются относительно друг друга. Направление смещения может быть различно. Наиболее часто фиксируется поперечное и продольное смещение. Как правило, на рентгенограмме сразу после перелома можно увидеть поперечную или косую линию перелома лучевой кости. Затем, мышцы, которые крепятся к этим отломкам, при сокращении смещают их. Значительно реже наблюдается вколоченный перелом, когда одна сломанная часть входит в другую часть кости. Перелом со смещением характеризуется заметным изменением формы кисти в виде типичной деформации.
Без смещения или неполный. При нем мышечной силы недостаточно для смещения костных фрагментов. Типичный вариант — трещина в кости. Основные признаки — отек места повреждения и сильные боли, деформация и нарушение функции травмированной конечности.
Важно! Даже путем внешнего осмотра, чаще всего, удается классифицировать перелом. Более точный диагноз ставится после проведения рентгенографии.
Открытый и закрытый перелом
По повреждению тканей и кожных покровов выделяются такие разновидности переломов:
Закрытый тип. Не нарушается целостность кожных покровов, и костные отломки не выходят наружу. Для пострадавшего этот тип травмы наиболее благоприятный, т. к. исключается инфицирование и загрязнение, снижается вероятность опасных осложнений.
Открытый тип. Сломанная кость, смещаясь, повреждает мягкие ткани и кожные покровы. Возникает прямой контакт поврежденного участка с внешней средой. В этом случае вместе с грязью в открытую рану попадают патогенные микроорганизмы, существенно повышается риск инфицирования.
Внутрисуставный перелом луча
Перелом лучевой кости в типичном месте нуждается в лечении. Игнорирование симптомов может привести к усугублению положения — неправильному сращению костей, плохому функционированию конечности или потере трудоспособности. Поэтому при получении любого вида травмы нужно незамедлительно обратиться за медицинской помощью.
Диагностика
Большинство переломов сопровождается выраженной симптоматикой — болью, отеком, смещением костного отломка, наличием гематомы. Однако для подтверждения вида травмы всегда назначается рентгенография. Этот способ диагностики считается наиболее доступным и распространенным.
В тяжелых случаях травматологи могут направить пациента на компьютерную или магнитно-резонансную томографию. В основном такие методы используются для оценки сочетанных повреждений, а также перед и после хирургического вмешательства.
Срок лечения при переломе лучевой кости
Как лечат переломы лучевой кости
Для правильного сращения костей врач должен в точности свести отломки по линии излома. Важно добиться полного их соприкосновения, чтобы не было зазора.
Следующее обязательное условие успешной реабилитации — полная обездвиженность поврежденного участка (иммобилизация). Для этого используются различные фиксирующие конструкции: гипсовые повязки, ортезы.
Чтобы убедиться, что сопоставление отломков выполнено верно, делается повторно рентгеновский снимок. Восстановление целостности лучевой кости в типичном месте чаще всего происходит без операции. Исключение составляют сложные случаи, когда произошло сильное повреждение костей и близлежащих тканей. Пациент направляется для госпитализации в травматологическое отделение.
Для профилактики осложнений необходимо соблюдать рекомендации врача. Если показана медикаментозная терапия, следует принимать лекарственные препараты в соответствии с планом лечения. Это поможет снять воспаление и ускорит процесс выздоровления.
Не стоит забывать о диете. Питание должно быть сбалансированным, с высоким содержанием кальция и витамина Д. Здоровый образ жизни и соблюдение правил безопасности — лучший способ предотвращения травматизма.
Реабилитация после перелома лучевой кости
Для восстановления всех функций кисти и исключения осложнений важно правильно осуществить восстановительный процесс. После снятия повязки реабилитационный период может занять до 1,5–2 месяцев. В этот период необходимо разрабатывать кисть с использованием специальных упражнений. Существенная роль отводится физиотерапевтическим методам восстановления: электромагнитное поле ультравысокой частоты и, наоборот, низкой; ультрафиолетовое воздействие, электрофорез кальция; тепловые ванны.
Лечение с помощью ортезов
Ортезы ORDEKT разработаны специально для комфортного восстановления после повреждений связок, сухожилий, мышечной ткани, переломов костей, реабилитации после оперативного лечения. Узнать обо всех преимуществах изделий ORDEKT из низкотемпературного пластика можно у нас на сайте. Если возникнут вопросы, напишите нам сообщение в форме обратной связи или позвоните по телефону 8 800 500 8333. Наши специалисты помогут подобрать идеальную для вас модель.
Почти каждый шестой перелом костей в человеческом организме приходится на перелом лучевой кости в типичном месте. Методика лечения и реабилитации таких травм достаточно отработана. Важно своевременно и правильно поставить диагноз с дифференцированием вида повреждения, и срочно приступить к лечению.