дифтероиды в мазке на флору чем лечить
Первый опыт. Интервью с венерологом: генитальные инфекции, вагиноз, вагинит.
Л.П.: В последнее время в ряду исследований, назначаемых пациенткам перед внут-риматочными или хирургическими вмешательствами, все чаще можно увидеть по-мимо или вместо стандартного мазка на степень чистоты, весь спектр генитальных инфекций: хламидии, микоплазмы, уреаплазмы, герпес, и т.д. Правильно ли это?
Л.П.: Каков же этот алгоритм?
Ю.К.:Я думаю, правильнее будет дать его в конце. А здесь я хотела бы подчеркнуть, что жалобы пациентки (выделения, запах, чувство дискомфорта в области наружных гениталий и т.д.) или их отсутствие, результаты осмотра и мазков на степени чистоты не всегда пра-вильно оцениваются гинекологами, которые нередко предпочитают диагноз-штамп «коль-пит» и такое же лечение-штамп.
Л.П. А какие могут быть варианты?
Ю.К.: Во-первых, важно разделить вагинит (кольпит) и вагиноз.
Л.П. Почему это так важно? Насколько я понимаю, лечение практически одинаково? Ю.К.: Совершенно разное. Разный прогноз. Разные подходы.
В период менархе под влиянием эстрогенов толщина вагинального эпителия увеличивается, возрастает уровень гликогена в эпителии и влагалищная флора начинает меняться с преобладанием лактобацилл. Гликоген является идеальным субстратом для роста лактобактерий (или палочек Дедерлейна ), которые превращая его в молочную кислоту, понижают рН влагалища до уровня ниже 4.5, при котором другие микрорганизмы существовать не могут. К тому же лактофлора проявляет антагонистические свойства по отношению к патогенным и условно-патогенным возбудителям.
M.Б.: Что же происходит при нарушении экосистемы влагалища?
Ю.К.: Нарушение баланса организм-микроб, которое приводит к подавлению лактобацилл, а в ряде случаев к полному их исчезновению и, соответственно, к активной пролиферации условно патогенных микроорганизмов, в первую очередь анаэробов, которые, достигнув высоких концентраций могут вызвать заболевание. Патогенность анаэробных неспороген-ных бактерий связанна именно с их количеством. Наблюдается также избыточное количество гарднерелл, особенностью метаболизма которых является образование аминокислот, из которых под влиянием анаэробов образуют-ся летучие амины. Последние повышают рН влагалищного содержимого, что, в свою оче-редь, благоприятствует преобладающему росту условно патогенной флоры над лактобациллами.
Л.П.: Поскольку бактериальный вагиноз не воспаление, он, по-видимому, женщин не беспокоит?
Ю.К. Напротив. Женщины с бактериальным вагинозом страдают от обильных выде-лений с неприятным запахом. Выделения обычно серого цвета, прилипают к стенкам влага-лища, причем слизистая влагалища и вульвы может выглядеть нормально. Большинство женщин обращает внимание на усиление неприятного запаха («гнилой рыбы»), после поло-вого акта. Как уже говорилось выше, под влиянием анаэробов образуются летучие амины (путресцин, кадаверин, триэтиламин), которые и являются источником неприятного запаха. Увеличение их количества происходит при ощелачивании влагалищного содержимого спермой, что и ведет к усилению неприятного запаха. Часто пациентки предъявляют жало-бы на зуд и жжение в области наружных гениталий. В 1983 г. R.Amsel и соавт. были введены клинические критерии для диагностики бактериального вагиноза. Для постановки диагноза бактериальный вагиноз достаточно на-личия трех из четырех следующих признаков:
— обильные гомогенные выделения, прилипающие к стенкам влагалища
— рН больше 4.5
— рыбный запах вагинальных выделений (положительный аминовый тест)
— обнаружение «ключевых» клеток.
Аминовый тест проводят, добавляя к влагалищным выделениям несколько капель
10% КОН. При положительной реакции запах резко усиливается.
Л.П.: Давайте еще раз коснемся дифференциального диагноза вагиноза и вагинита.
Ю.К. Посмотрите следующую таблицу, в которой суммированы дифференциально-диагностические критерии:
|
|
Ю.К.: Урогенитальные расстройства менопаузального периода представляют собой ком-плекс осложнений, связанных с развитием атрофических процессов в эстроген-зависимых структурах нижней трети полового тракта. На фоне дефицита эстрогенов происходят атро-фические изменения во влагалище, снижается кровоток и кровоснабжение, возрастает гиа-линоз коллагеновых волокон. Дефицит эстрогенов вызывает снижение содержания глико-гена в эпителиальных клетках, количества лактобацилл вплоть до полного их отсутствия. Вследствие этого возрастает рН влагалищного содержимого, что ведет к ослаблению защит-ных сил и появлению во влагалище разнообразной аэробной и анаэробной флоры. Пациентки предъявляют жалобы на выделения разной степени интенсивности, чув-ство сухости или жжения во влагалище, зуд вульвы. При микроскопическом исследовании влагалищного содержимого у женщин мено-паузального периода обычно обнаруживается преобладание промежуточных клеток с явле-ниями пикноза, лейкоциты сплошь в поле зрения, обильная микрофлора, отсутствие палочек Дедерлейна. Микробиологическое исследование, как правило, выявляет рост возбудителей, характерных для кольпитов.
Л.П.: Каковы причины возникновения вагиноза и вагинита?
Ю.К.: Вагинит может быть следствием инфицирования, а также обострения хронических воспалительных заболеваний органов малого таза.
Что касается бактериального вагиноза, то специалисты склоняются к мнению о его эндогенном происхождении. Изменение рН влагалищного содержимого ведет к подавлению роста лактобацилл и активному размножению анаэробной микрофлоры. Л.П.: Каковы принципиальные отличия в лечении вагинита и вагиноза?
В более универсальном виде следует сказать, что принципиальные отличия в лечении вагинита и вагиноза вытекают из этиопатогенеза эаболеваний. При выявлении того или иного возбудителя назначается этиологически обусловлен-ная терапия. При трихомониазе или кандидозе соответственно антипростоцидные или анти-микотические препараты, при бактериальной инфекции антибиотики с учетом чувствитель-ности обнаруженных микроорганизмов. Лекарственные средства могут назначаться перо-рально и местно.
Но при пероральном приеме антибактериальных препаратов пациенты часто отме-чают их побочное действие, а также развитие дисбиотических нарушений со стороны желу-дочно-кишечного тракта.
В связи с этим в последнее время специалисты все чаще отдают предпочтение препа-ратам, оказывающим местное антибактеральное действие. Среди них разнообразные ваги-нальные формы метронидазола ( свечи, шарики, таблетки, тампоны) и клиндамицина (крем). Обладая выраженным эффектом в отношении анаэробных микрорганизмов, они яв-ляются по сути своей монопрепаратами, и не всегда предупреждают развитие кандидозных осложнений, к тому же рН влагалищного содержимого остается без изменений. К тому же назначение препаратов,угнетающих рост условнопатогенной флоры, явля-ется лишь первым этапом в лечении бактериального вагиноза. Второй этап состоит в при-менении эубиотических средств, представляющих собой бифидо- и лактобактерии, дефицит которых наблюдается при БВ. Специалисты отмечают, что иногда вводимые во влагалище молочнокислые бакте-рии плохо «приживаются». Адгезионные свойства лактобактерий повышаются при создании им оптимальных физиологических условий ( адекватн. рН ).
Патоморфоз патогенной влагалищной флоры и образование микробных ассоциаций с условнопатогенными микрорганизмами заставляет искать новые комбинации лекарствен-ных препаратов.
Л.П.: Можете ли Вы привести пример такого препарата? Ю.К.: На сегодняшний день одним из наиболее эффективных препаратов в лечении бакте-риального вагиноза и неспецифических вагинитов являются вагинальные свечи Гиналгин, выпускаемые АйСиЭн Польфа Жешув А.О. Особенность этого препарата состоит прежде всего в его комплексном воздействии на микроорганизмы.
Антибактериальный и антипростоцидный эффект Гиналгина позволяет назначать его как профилактическое средство перед оперативным лечением гинекологических заболева-ний, перед родами или искусственным прерыванием беременности, до и после введения внутриматочного контрацептива, до и после электрокоагуляции шейки матки, перед гисте-рографией.
Побочные действия Гиналгина минимальны. Изредка появляющийся зуд влагалища или вульвы проходит сразу после отмены препарата. Нежелательно назначение этого сред-ства в первом триместре беременности и в период лактации, а также при индивидуальной сверхчувствительности к препарату.
Л.П.: Теперь, пожалуйста, обещанный алгоритм
Ю.К.:
Что такое бактериальный вагиноз (дисбактериоз влагалища)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Чурсиной Ю.А., гинеколога со стажем в 7 лет.
Определение болезни. Причины заболевания
Бактериальный вагиноз — это инфекционное невоспалительное заболевание, при котором во влагалище происходит обильный рост определённых микроорганизмов и резкое снижение молочнокислых бактерий, обладающих защитными свойствами.
Причины бактериального вагиноза весьма разнообразны. К ним можно отнести как банальные нарушения интимной гигиены, так и более сложные ситуации.
К факторам, влияющим на микрофлору и способствующим возникновению болезни можно отнести:
Возможен ли бактериальный вагиноз у мужчин
Бактериальный вагиноз у мужчин невозможен. Однако мужчина может быть носителем инфекции, которая станет причиной бактериального вагиноза у женщины.
Бактериальный вагиноз у ребёнка
Биоценоз микрофлоры ребёнка формируется при прохождении через родовые пути матери. Если мама — носитель возбудителей бактериального вагиноза, то такая же флора будет и у ребёнка. В таком случае у девочки может развиться бактериальный вагиноз.
Влияние вагиноза на процесс зачатия и на беременность
Бактериальный вагиноз связан со следующими заболеваниями: бесплодие, невынашивание беременности, замершие беременности, преждевременные роды, хориоамнионит (инфицирование оболочек плода и жидкости, окружающих ребёнка в утробе матери) и истмико-цервикальная недостаточность (преждевременное открытие шейки матки при беременности). В основе этих заболеваний лежит хронический эндометрит, возникающий под влиянием возбудителей вагиноза.
Симптомы бактериального вагиноза
Основной признак бактериального вагиноза — это обильные жидкие однородные выделения из половых путей с неприятным запахом. Они могут быть серого или белого цвета.
Чувство жжения и зуда также характерны для вагинита — воспалительного процесса во влагалище. От бактериального вагиноза его отличает чувство сухости влагалища, а также покраснение и отёк его оболочки.
Патогенез бактериального вагиноза
У бактериального вагиноза нет одного конкретного возбудителя — он может быть вызван различными микроорганизмами. К наиболее частым причинам вагиноза относят не только упомянутые G.vaginalis, но и фузобактерии, пептострептококки, вейлонеллу, вагинальный атопобиум, а также бактерии Peptoniphilus, Prevotella, P. bivia и M. Mulieris. Чаще всего развитие болезни провоцирует сочетание 2-3 микроорганизмов и более.
Как передаётся бактериальный вагиноз
Классификация и стадии развития бактериального вагиноза
На данный момент какая-либо классификация и разделение на стадии заболевания отсутствуют. Кода в МКБ-10 (Международной классификации болезней), который бы соответствовал диагнозу «Бактериальный вагиноз», тоже нет. Для кодирования данного состояния используются другие коды. Чаще всего его относят к «N86. Другие воспалительные заболевания влагалища», что является неправильным и не всегда корректным.
Ранее использовалась классификация, предложенная Е.Ф. Кира в 1995 году. Согласно ей, выделяли четыре типа вагинального микробиоценоза — совокупности микроорганизмов, обитающих во влагалище:
Сегодня такая классификация не используется из-за значительного расширения познаний о микробиоценозе влагалища и появлении современных методов лабораторной диагностики.
Классификация бактериального вагиноза на основании микроскопического исследования:
Осложнения бактериального вагиноза
Чем опасен бактериальный вагиноз
Диагностика бактериального вагиноза
Диагностика бактериального вагиноза обычно не представляет существенных трудностей. Тем не менее при постановке диагноза часто можно встретить ошибки: как гипердиагностику (когда пациентке приписывается болезнь, которой у неё на самом деле нет), так и гиподиагностику.
Чаще всего правильно определить заболевание удаётся уже при первом обращении женщины к врачу. В таких случаях диагноз ставится на основании характерных жалоб, данных осмотра и Рh-метрии влагалищных выделений. Иногда может понадобится достаточно обширное клинико-лабораторное обследование.
Какие показатели важны для диагностики бактериального вагиноза
В диагностике бактериального вагиноза используются критерии R. Amsel. К ним относятся:
Диагноз «Бактериальный вагиноз» устанавливается при наличии минимум трёх признаков.
Также существует полуколичественная оценка мазков влагалищной жидкости, окрашенных по Граму, по шкале от 0 до 10. Сейчас этот метод практически не используется.
Для лабораторной диагностики бактериального вагиноза применяется метод PCR Real Time в рамках комплексного анализа микрофлоры влагалища. Существует ряд тест-систем, самыми распространёнными из которых являются Фемофлор 16+КВМ и Фемофлор скрин. Данные тест-системы позволяют получить достаточно полное представление об особенностях микробиоценоза влагалища женщины и назначить обоснованное лечение.
К клиническим методам диагностики относят различные экспресс-тесты: Fem-exam, BVBlue, Pip-activity TestCard. Однако все они диагностики широко не применяются в клинической практике. В основном это связано с их недостаточной чувствительностью.
Дифференциальная диагностика с трихомониазом, кандидозом и уреаплазмозом
Лечение бактериального вагиноза
К какому врачу обратиться
Лечением бактериального вагиноза занимается гинеколог.
Когда стоит обратиться к врачу
К врачу следует обратиться при появлении симптомов бактериального вагиноза: обильных выделениях из половых путей с неприятным запахом, зуде или жжении во влагалище и в области прямой кишки, нарушении мочеиспускания и болезненных ощущениях во время или после полового акта.
Как лечить вагиноз дома. Народные средства от бактериального вагиноза
Ни в коем случае нельзя заниматься самолечением — его должен назначать врач, иначе это может негативно сказаться на здоровье женщины.
Чем лечить бактериальный вагиноз
Для устранения бактериального вагиноза используют антисептические средства и различные комбинированные препараты. В настоящее время доказана эффективность двухэтапной схемы лечения бактериального вагиноза: первый этап заключается в применении антисептических средств, а второй — в восстановлении микрофлоры влагалища.
Существует достаточно много как зарубежных, так и российских рекомендаций и схем лечения данного заболевания. В соответствии с Евразийскими клиническими рекомендациями по рациональному применению антимикробных средств в амбулаторной практике, при устранении бактериального вагиноза следует использовать следующие препараты [7] :
Средства терапии первой линии:
Средства терапии второй линии:
Продолжительность и кратность приёма этих средств определяется врачом индивидуально. Кроме того, существует значительное количество комбинированных препаратов.
Эубиотики (пробиотики)
Для восстановления вагинальной микрофлоры могут быть использованы вагинальные капсулы с живыми лактобактериями и гель с молочной кислотой.
Особенности лечения у беременных
В первом триместре беременности не применяют препараты системного действия. Лечение проводят только местно, свечами, например «Клиндацином». Со второго-третьего триместра, помимо местного лечения, можно применять метронидазол и клиндамицин в таблетках.
Питание при бактериальном вагинозе
Соблюдение диеты на течение бактериального вагиноза не влияет. При лечении следует исключить алкоголь, так как применяемые препараты могут замедлить расщепление этилового спирта, в результате чего общее самочувствие ухудшится.
Прогноз. Профилактика
Прогноз при своевременно начатом лечении в большинстве случаев благоприятный. Иногда возможны рецидивы заболевания. При их возникновении необходим комплексный подход к пациентке, полное клинико-лабораторное обследование и исключение сопутствующих заболеваний, которые могут увеличивать риск повторного появления бактериального вагиноза. Также нужно проконсультироваться по вопросам питания и образа жизни.
В качестве профилактики возникновения бактериального вагиноза прежде всего нужно исключить такие факторы риска, как:
Существенный вклад в развитие и рецидивы заболевания вносят частые смены половых партнёров, тяжёлые сопутствующие заболевания, злоупотребление алкоголем, курение. Всего этого следует избегать.
Немаловажную роль в профилактике играет здоровый образ жизни, адекватная физическая активность и приверженность к правильному питанию — вегетарианская диета и повышенное потребление «быстрых» углеводов увеличивают риск рецидива.
Для предупреждения бактериального вагиноза нужно следовать рекомендациям по интимной гигиене:
Можно ли заниматься сексом при бактериальном вагинозе
Заниматься сексом при бактериальном вагинозе можно, так как он не относится к заболеваниям, передающимся половым путём. Однако бактериальный вагиноз ассоциирован с уреаплазмозом и микоплазмозом, поэтому клинические проявления могут возникнуть и у сексуального партнёра заражённой женщины. Кроме того, бактериальный вагиноз зачастую сопровождается характерным «рыбным» запахом и обильными выделениями, что может стать психологической преградой для полового акта.
Применение препарата Гексикон в лечении воспалительных заболеваний влагалища неспецифической этиологии
Е.В. Уварова, Н.Х. Латыпова
ФГУ Научный центр акушерства, гинекологии и перинатологии Росмедтехнологий, Москва
В последние годы наблюдается увеличение частоты и тяжести течения воспалительных заболеваний влагалища неспецифической этиологии, что, очевидно, связано с широким распространением дисбиотических состояний, которые являются следствием часто неоправданного использования антибактериальных препаратов.
Анализ заболеваемости по возрастам показал, что максимальная доля вульвовагинитов приходится на возраст 3 и 7 лет [2, 3, 5]. Первый подъем заболеваемости объясняется уменьшением внимания родителей к туалету наружных гениталий у детей, наиболее выраженной аллергизацией детей 2-3 лет. Второй подъем связан с недостаточными гигиеническими навыками девочек, увеличением количества простудных заболеваний и энтеробиоза в возрасте 3-7 лет.
Наиболее распространенными микроорганизмами, выявляемыми у девочек с вульвовагинитами, по мнению многих исследователей, являются коагулазоотрицательные стафилококки, стрептококки, энтерококки, коринебактерии, кишечная палочка, гарднереллы. Из их числа наиболее патогенными свойствами обладают микроорганизмы кишечного происхождения (энтеробактерии и проблемные колиформные бактерии). Аналогичные качества довольно часто имеют неферментирующие бактерии (синегнойная палочка), а также грамположительные кокки (золотистый стафилококк, эпидермальный стафилококк, микрококк, стрептококки, пневмококк), представители рода коринебактерий. Из строгих факультативных анаэробов наиболее патогенными являются пептострептококки, бактероиды, фузобактерии, мобилункусы и другие [1, 2, 4, 5, 7, 8, 11].
В последние годы все большее значение в генезе неспецифических вульвовагинитов приобретают микробные ассоциации с участием 2-6 возбудителей аэробного и анаэробного происхождения. Полимикробную природу подтверждают исследования, в ходе которых от каждой больной выделяли 2,3-3,9% анаэробных и 1,5-4,3% аэробных культур [9, 13-15]. Смешанные инфекции составляют примерно 20-30% в структуре инфекционных заболеваний нижнего отдела половых путей, т.е. почти у каждой третьей пациентки выявляется инфекционный процесс, вызванный несколькими возбудителями.
К развитию воспалительного процесса гениталий предрасполагают индивидуальные анатомические особенности: отсутствие задней спайки, низкое расположение наружного отверстия мочеиспускательного канала, рубцовые деформации, неполные синехии, аномалии развития наружных половых органов и влагалища.
Клинические проявления неспецифических вульвовагинитов схожи и укладываются в общее представление о воспалительном процессе вульвы и влагалища независимо от этиологического фактора. Клинически вульвовагиниты характеризуются ощущением жжения после мочеиспускания, зудом, болью, дискомфортом в области наружных половых органов, местными катаральными проявлениями от минимальной пастозности вульвы до разлитой гиперемии и инфильтрации с переходом на кожу промежности и бедер, наличием белей различного характера в зависимости от возбудителя. Вульвовагиниты могут иметь латентное течение без характерных жалоб и выраженной клинической картины, диагноз подтверждается только лабораторными исследованиями.
Приведенные данные свидетельствуют о том, что за кажущейся простотой клинических случаев у девочек с вульвовагинитами нередко скрывается многокомпонентный и далеко не всегда распознаваемый в деталях патологический процесс. Сложность интерпретации данных, получаемых при обследовании девочек, приводит к недооценке риска их возможного влияния на здоровье растущего организма. Несмотря на использование в лечении все возрастающего числа антибактериальных средств, число воспалительных заболеваний вульвы и влагалища не имеет тенденции к снижению.
Обилие лечебных схем, применяемых для данного контингента больных, свидетельствует об их невысокой терапевтической эффективности. Длительное антибактериальное лечение хронических неспецифических вульвовагинитов изменяет эндогенную микрофлору, обусловливая увеличение числа устойчивых к действию антибактериальных препаратов штаммов. Именно поэтому большинство исследователей главную роль отводят местному лечению вульвовагинитов. Преимущества местного лечения заключаются в минимальном риске побочных реакций, простоте и удобстве применения, в отсутствии противопоказаний (кроме индивидуальной непереносимости препарата) и в возможности применения при экстрагенитальной патологии [13].
Фармакокинетической особенностью препарата, заслуживающей внимания в педиатрической практике, является то, что он практически не всасывается из ЖКТ. Даже после случайного проглатывания 300 мг максимальная концентрация в крови (Cmax) составляет 0,206 мкг/л через 30 мин. В экспериментах на животных и на здоровых добровольцах с использованием радиоактивно меченного хлоргексидина установлено, что при пероральном приеме биодоступность составляет менее 1%. Выводится препарат в основном с каловыми массами (90%), менее 1% выделяется почками.
Благодаря своей катионной природе, хлоргексидин хорошо связывается с кожей и слизистыми оболочками. Всасывание радиоактивно меченного хлоргексидина при местном применении исследовалось в экспериментах на новорожденных макаках-резус при ежедневном купании в течение 90 дней в моющем средстве, содержащем 8% хлоргексидина биглюконата. Незначительные количества хлоргексидина выявлены в пробах жировой ткани (15-19 мкг/кг), почек (18-44 мкг/кг), в одной пробе ткани печени (14 мкг/кг). Заметные концентрации хлоргексидина (70-200 мкг/кг) обнаруживались в коже. В пробах крови хлоргексидин не определялся. Последнее наблюдение нашло подтверждение также при использовании 4% раствора хлоргексидина для купания детей, при однократном местном нанесении 5% раствора на участок кожи площадью 50 см 2 у волонтеров, при ежедневном использовании в течение 6 мес 5% раствора в качестве средств предоперационной обработки.
Хлоргексидин обладает низкой острой токсичностью. При пероральном приеме хлоргексидина биглюконата LD50 составляет 2515 и 2547 мг/кг у самцов и самок мышей линии Alderley Park, 2270 и 2000 мг/кг у крыс линии Вистар и более 3000 мг/кг у крыс линии Alderley Park. При подкожном введении LD50 составляет 637 и 632 мг/кг и самцов и самок мышей и превышает 1000 мг/кг у крыс.
Исследование влияния хлоргексидина на пери- и постнатальное развитие проводилось у беременных крыс, начиная с 15-го дня гестации до 21-го послеродового дня, включая период лактации. Животные получали хлоргексидин перорально в течение этого периода в дозе 10 и 50 мг/кг в день. У крыс, получавших высокую дозу препарата, выявлена повышенная возбудимость в течение первой недели исследования. Других свидетельств токсического действия препарата на организм матери и плода не выявлено.
Хлоргексидин в концентрации 0,002-2% не проявляет мутагенного действия в бактериальных тестах на мутагенность in vitro.
Исследования канцерогенности хлоргексидина проводились на мышах и крысах линии Вистар в соответствии с правилами GLP. Хлоргексидин в дозе 100, 200, 400 и 800 мг/кг включали в состав корма мышей в течение 78 нед. У группы, получавшей максимальную дозу, отмечалась высокая летальность. В группах, получавших 200 и 400 мг/кг хлоргексидина, отмечалось снижение массы тела животных. В составе корма крыс доза хлоргексидина составляла 5, 25, и 50 мг/кг в течение 105 нед. Снижение массы тела отмечалось у животных, получавших 50 мг/кг хлоргексидина, и у самок, получавших 25 и 50 мг/кг хлоргексидина. Данных, указывающих на канцерогенное действие хлоргексидина, не выявлено.
Материалы и методы
Настоящее исследование проводилось на базе отделения гинекологии детского и юношеского возраста ФГУ НЦАГиП Росмедтехнологий.
В исследование было включено 25 больных с диагнозом неспецифический вульвовагинит. В их числе оказалось 19 девочек до менархе (от 2,5 до 11 лет) и 6 пациенток в возрасте от 12 до 23 лет, имевших менструации.
Исследуемые группы были сопоставимы по возрасту, соматическому и гинекологическому анамнезу.
Все больные обратились с жалобами на желтоватые выделения из влагалища, реже на зуд и чувство дискомфорта в области наружных половых органов.
У всех обследованных пациенток был исключен специфический вульвовагинит.
В комплекс обследования, помимо гинекологического осмотра с оценкой состояния наружных и внутренних половых органов и характера выделений, была включена бактериоскопия вагинального мазка, окрашенного по Граму и Романовскому, которую производили до и после окончания лечения.
Препарат Гексикон ® (ОАО «Нижфарм»), суппозитории вагинальные, мы применяли в половинной дозе (8 мг) как монотерапию 2 раза в сутки на протяжении 10 дней.
Результаты исследований
Наряду с клиническим эффектом применение препарата Гексикон ® способствовало положительной динамике влагалищного биотопа. Следует отметить, что у двух девочек (8 и 9 лет) лечение было прекращено на 2-е сутки из-за индивидуальной непереносимости, проявляющейся в резкой гиперемии, отечности, зуде и жжении в области вульвы.
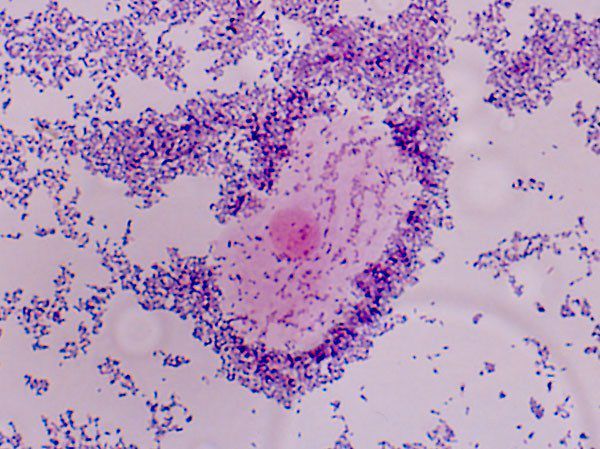
У 6 менструирующих девочек с неспецифическим вульвовагинитом во влагалищном биотопе микробный состав был представлен ассоциациями лактобактерий с эпидермальным стафилококком (у 4 пациенток), энтерококком и кишечной палочкой (у 4 девочек), дифтероидами (у 2), стрептококками группы В (у 1) и негемолитическим стрептококком (у 1 больной).
При контрольном обследовании, спустя 5 дней после окончания лечения препаратом Гексикон ® по 10-дневной схеме интравагинального применения в микробном пейзаже влагалища девочек допубертатного возраста исчезли E. coli, энтерококк и золотистый стафилококк, уменьшилось количество эпидермального стафилококка, тогда как дифтероиды, стрептококки группы B, клебсиеллы и негемолитический стрептококк были обнаружены вновь во влагалищном биотопе в тех же концентрациях.
Так же как у девочек препубертатного периода, у менструирующих девочек через 5 дней после окончания лечения в микробном пейзаже влагалища E. coli и энтерококки обнаружены не были. Вместе с тем дифтероиды, бактероиды, стрептококки группы В и негемолитический стрептококк определялись в титрах и ассоциациях, обнаруженных до лечения.
Важно отметить, что у пациенток, во влагалищном содержимом которых присутствовали лактобактерии, через 5 дней после окончания лечения их концентрация не изменилась (см. таблицу).
Таблица. Динамика микроценоза влагалища до и после лечения препаратом Гексикон
| Вид микрофлоры | До лечения, % | После лечения, % |
| Энтерококк и кишечная палочка | 58,0 | — |
| Эпидермальный стафилококк | 47,4 | 31,6 |
| Дифтероиды | 24,9 | 25,0 |
| Стрептококк | 31,6 | 30,0 |
| Лактобактерии | 12,0 | 12,0 |
| Клебсиелла | 5,3 | 5,0 |
| Золотистый стафилококк | 10,5 | — |
| Бифидобактерии | — | 32 |
Таким образом, на основании приведенных данных можно сделать вывод о том, что препарат Гексикон ® (в половинной дозе) является эффективным для лечения неспецифического вульвовагинита у девочек, вызванного микрофлорой кишечника. Важным свойством препарата Гексикон ® является отсутствие влияния на функциональную активность бифидо- и лактобацилл влагалищного биотопа. На основании полученных результатов можно рекомендовать применение препарата в гинекологии детей и подростков для местного применения. т.к. Гексикон ® редко вызывает аллергические реакции, раздражение кожи и тканей.
К выпуску готовится препарат Гексикон ® Д (суппозитории вагинальные), который предназначен специально для детей и девушек-девственниц. Каждый суппозиторий содержит 8 мг хлоргексидина и полиэтиленоксид-ную основу. Размер суппозитория препарата Гексикон ® Д оптимален для применения у девочек, удобен для введения во влагалище. Новый препарат будет включен в аптечный ассортимент в первой половине 2008 г. В связи с этим в настоящее время предлагаем воспользоваться взрослой дозировкой вагинальных суппозиториев Гексикон ® (доза по хлоргексидину биглюконату 0,016 г). Перед применением взрослой формы суппозиториев Гексикон ® рекомендуется разделить суппозиторий пополам и повторно сформировать уменьшенный в объеме суппозиторий вручную.