дисфагия что за болезнь
Дисфагия / Всемирная гастроэнтерологическая организация (WGO). Практическое руководство. 2004.
Дисфагия
Практическое руководство OMGE
Январь 2004 года: окончательная версия
Дисфагия рассматривается как затруднение у какого-либо лица в начале глотания (обычно определяется как ротоглоточная дисфагия), либо как ощущение наличия препятствия прохождению пищи или жидкости от рта до желудка (обычно определяется как пищеводная дисфагия).
Дисфагия таким образом является ощущением наличия препятствия нормальному прохождению проглатываемой пищи.
2. Вступление и главные пункты
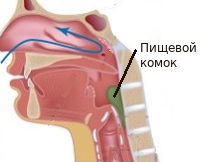
Глотание является процессом, который регулируется центром глотания, находящимся в продолговатом мозгу, а в средней и дистальной части пищевода мощным автономным перистальтическим рефлексом, который координируется кишечной нервной системой, расположенной в стенке пищевода. Расположенный ниже рисунок показывает физиологические механизмы, вовлеченные в разные фазы глотания.
Фазы этапов глотания
Одинаково важно выяснить после принятия какой пищи (твердой, жидкой или той и другой) возникает дисфагия, является она постоянной или перемежающейся. Важным также является определение продолжительности симптомов.
Хотя они часто могут возникнуть вместе, важно исключить одинофагию (болезненное проглатывание). И наконец, основанная на выявлении и анализе симптомов дифференциальная диагностика должна исключить наличие Globus hystericus (ощущение комка в глотке), cдавления грудной клетки, затрудненного дыхания и фагофобии (боязни глотания).
Главные пункты для рассмотрения в истории болезни:
Опорные пункты: является дисфагия рото-глоточной или пищеводной? Такое заключение можно сделать с уверенностью на основании очень тщательного обследования, которое обеспечивает возможность точной оценки типа дисфагии (рото-глоточная дисфагия по сравнению с пищеводной встречается в 80 – 85% случаев).
2.1 Ротоглоточная дисфагия – главные проявления
Ротоглоточная дисфагия может также быть названа «высокой» дисфагией, если она имеет отношение к полости рта или глотке.
Пациенты имеют затруднение в начале глотания и они обычно указывают на шейную область, как на локализацию этого затруднения.
Следующие сопутствующие симптомы:
Точный диагноз может быть установлен после того, как выяснены неврологические нарушения, сопровождающие ротоглоточную дисфагию, это могут быть:
2.2 Пищеводная дисфагия – главные проявления
Пищеводная дисфагия может быть названа «нижней» дисфагией, так как она преимущественно локализуется в дистальном отделе пищевода, хотя и необходимо отметить, что некоторые пациенты с пищеводной дисфагией, такой как ахалазия, могут жаловаться на затруднения глотания в шейном отделе пищевода, что имитирует ротоглоточную дисфагию.
В то время как тест с проглатыванием воды может быть использован для установления диагноза дисфагии, он не пригоден для выявления аспирации в 20–40% случаев, когда следует за рентгеноскопией, поскольку кашлевой рефлекс отсутствует. Более специфичными и надежными тестами для оценки дисфагии должны рассматриваться такие тесты, которые зависят от характеристик пациента и выраженности его/ее жалоб. В этом отношении надо отметить, что рентгеноскопическое исследование процесса проглатывания (известное также как «модифицированное рентгенологическое исследование с контрастом») является золотым стандартом в диагностике ротопищеводной дисфагии, а назоэндоскопия является золотым стандартом для оценки морфологических причин дисфагии (7,8,9). Рентгеноскопическое исследование может быть применено для телетрансляции по Интернету, что облегчает интерпретацию исследования в отдаленных местах (10). Ренгеноскопическое исследование может также помочь в предотвращении риска развития аспирационной пневмонии (11).
Приведенный ниже алгоритм дает указания для проведения более сложных тестов и процедур, необходимых для проведения диагностических исследований, необходимых для выбора специфической терапии.
Алгоритм 1. Оценка и методы лечения ротопищеводной дисфагии
5.3 Диагностика и методы лечения пищеводной дисфагии
5.3.1. История болезни должна быть рассмотрена прежде всего
Главная задача в случае пищеводной дисфагии – исключить злокачественный процесс. История развития заболевания может дать ключи в этом отношении, злокачественность можно предположить, если:
Дисфагия: симптомы и лечение дисфагии
Что такое Дисфагия?
Дисфагия – клинический симптом нарушения функции глотания, при котором отмечаются трудности проглатывания пищи или дискомфорт при продвижении пищевого комка от ротовой полости до желудка.
Одним из вариантов Дисфагии является нейрогенная Дисфагия, которая отмечается при заболеваниях центральной или периферической нервной системы.
Каковы причины возникновения Дисфагии?
Причиной возникновения Дисфагии могут стать нарушения мозгового кровообращения, травмы головного мозга, доброкачественные или злокачественные опухоли, поражения черепно-мозговых нервов, нейромышечные заболевания и др. Вследствие Дисфагии качество жизни резко ухудшается: нарушается статус питания, изменяется тонус мышц, организм обезвоживается, часто развивается аспирационная пневмония.
В тех случаях, когда нарушение глотания представляет угрозу жизни пациента, показано кормление через назогастральный зонд. Клинические варианты Дисфагий различны. Специфика расстройств обусловлена локализацией очага поражения, характером патологического процесса, нарушениями функционального генеза и др. Выделяют ротовую, глоточную и пищеводную фазы глотания.
Каковы симптомы Дисфагии?
Можно ли восстановить глотание при Дисфагии?
Чтобы восстановить или улучшить функцию глотания, необходима помощь логопеда.
Специалист в ходе диагностического обследования устанавливает, какая именно фаза глотания нарушена; составляет индивидуальную программу восстановления; проводит занятия (процедуры), включающие в себя логопедический массаж, упражнения на стимуляцию активного глотания и жевания, артикуляционную гимнастику, вибростимуляцию глоточной мускулатуры; определяет способ кормления, подбирает объем глотка и необходимую консистенцию твердой и жидкой пищи. Методика и продолжительность занятий определяются индивидуально.
Чем раньше больной будет направлен к специалисту за помощью, тем быстрее он достигнет максимального уровня социального функционирования, улучшив, таким образом, качество жизни.
Дисфагия
Дисфагия — это патологическое состояние, при котором нарушается акт глотания. Проявляется затруднением проглатывания твердой пищи, жидкостей, слюны, их попаданием в органы дыхания, усиленным образованием слюны, болевыми ощущениями за грудиной, осиплостью голоса, першением в горле. Диагностируется с помощью фарингоскопии, рентгенографии пищевода, эзофагогастроскопии, pH-метрии, эзофагеальной манометрии. Лечение предполагает назначение этиопатогенетической терапии заболевания, осложнившегося дисфагией. При возникновении расстройства на фоне тяжелых органических изменений глотки, пищевода, смежных органов осуществляются хирургические вмешательства.
МКБ-10
Общие сведения
Дисфагия является вторичным патологическим процессом и развивается на фоне других заболеваний. Расстройства глотания выявляются во всех возрастных группах, однако с возрастом заболеваемость увеличивается. По результатам наблюдений, распространенность патологии составляет 11% в целом по популяции и достигает 13% у пациентов старше 65 лет.
В молодом возрасте дисфагия чаще осложняет течение травм, злокачественных неоплазий головы и шеи. У пожилых больных ведущими причинами нарушенного глотания являются расстройства мозгового кровообращения, нейродегенеративные болезни. Актуальность своевременной диагностики дисфагического синдрома обусловлена существенным ухудшением качества жизни больных и высоким риском смертности при возникновении осложнений.
Причины дисфагии
Специалисты в сфере современной гастроэнтерологии отдельно рассматривают этиологические факторы, приводящие к развитию орофарингеальных («высоких») и пищеводных («нижних») расстройств глотания, хотя некоторые из них выявляются при обоих типах патологии. Прохождение пищевого комка через глотку и проксимальный отдел пищевода нарушается под влиянием таких причин, как:
Пищеводные нарушения глотания зачастую обусловлены эзофагеальной патологией, хроническими заболеваниями органов ЖКТ, средостения. Острые формы дисфагии возникают при аллергическом отеке Квинке, внезапной обструкции тела пищевода и гастроэзофагеального перехода инородными телами. Нормальному прохождению твердой и жидкой пищи по пищеводу в желудок могут мешать:
Патогенез
Существует два ключевых механизма развития дисфагии — обструктивный и дизрегуляторный, которые при некоторых патологических состояниях могут сочетаться. При обструктивных расстройствах глотания прохождение пищи нарушается из-за существования механического препятствия — воспалительных, гранулематозных процессов, рубцовых изменений, объемных образований, выступающих в просвет пищеварительных органов или сжимающих их извне. В ряде случаев ситуация усугубляется болевым синдромом, особенно выраженным при воспалении.
Основу патогенеза дизрегуляторной дисфагии составляют расстройства иннервации вследствие поражения глотательного центра продолговатого мозга, энтеральной нервной системы, патологические изменения на уровне эзофагеального мускульного слоя. В результате сокращения мышц мягкого неба, глотки становятся дискоординированными, нарушается пищеводный перистальтический рефлекс, что приводит к изменению процесса естественного пассажа пищи.
Классификация
Существующая систематизация клинических форм дисфагии учитывает как анатомический уровень расстройств глотания, так и степень их выраженности. Такой подход облегчает выявление первопричины нарушений, позволяет оценить прогноз и выработать оптимальную тактику ведения пациента. Гастроэнтерологи различают следующие виды заболевания:
Симптомы дисфагии
На начальной стадии заболевания больные обычно предъявляют жалобы на трудности при глотании твердой пищи, сопровождающиеся дискомфортом в области глотки и пищевода. Также могут появляться болезненные ощущения по ходу пищевода, усиленное слюноотделение, чувство распирания за грудиной. Характерные симптомы болезни — охриплость голоса, ощущение нехватки воздуха, сухой кашель, першение в горле. Прогрессирование дисфагии приводит к нарушениям проглатывания жидкой пищи, ее попаданию в дыхательные органы больного. Иногда заболевание сопровождается изжогой. При длительном течении отмечается ухудшение общего состояния пациента, значительная потеря массы тела вследствие нехватки пищи.
Осложнения
При дисфагии зачастую наблюдается эзофагит, который при хроническом течении повышает риск метаплазии эпителия эзофагеальной слизистой с развитием опухоли. Постоянный заброс частиц еды в дыхательные пути вызывает аспирационную пневмонию, отличающуюся тяжелым течением и резистентностью к проводимой терапии. Постоянный дефицит питательных веществ обусловливает резкое похудение пациента вплоть до кахексии, которая сопровождается дистрофическими изменениями внутренних органов. При сдавлении трахеи опухолями пищевода наблюдается острое нарушение дыхания (асфиксия), угрожающее жизни больного и требующее мер неотложной помощи.
Диагностика
Выявление нарушений глотания обычно не представляет затруднений вследствие типичной клинической картины патологического состояния. Однако ключевой задачей диагностического поиска при дисфагии является диагностика заболеваний, которые могли стать причиной расстройства. Обследование пациента проводится комплексно и включает следующие методы:
Изменения в клиническом анализе крови при дисфагии неспецифичны и соответствуют основному заболеванию. Может определяться анемия, умеренный лейкоцитоз, повышение СОЭ. В биохимическом анализе крови обнаруживается снижение уровня общего белка, диспротеинемия, возможно повышение содержания печеночных ферментов. Для оценки состояния пищеварительного тракта осуществляют УЗИ брюшной полости. С целью исключения патологии нервной системы проводят комплексное неврологическое обследование, по показаниям назначают МРТ головы, КТ головного мозга, ЭЭГ. Для исключения возможной пульмонологической и кардиологической патологии рекомендована рентгенография грудной клетки, эхокардиография, ЭКГ.
Дифференциальная диагностика при синдроме дисфагии производится между заболеваниями, которые способны вызывать это патологическое состояние. Болезнь дифференцируют с одинофагией, истерическим «комком в горле» (globus pharyngeus), диспноэ, фагофобией. Кроме наблюдения у врача-гастроэнтеролога пациенту могут потребоваться консультации оториноларинголога, торакального хирурга, онколога и других специалистов.
Лечение дисфагии
Наибольшее влияние на выбор врачебной тактики оказывает этиология и течение расстройства. Основными терапевтическими задачами являются восстановление глотания, предупреждение возможных осложнений, в первую очередь — аспирации при орофарингеальной дисфагии нейромышечного генеза. Пациентам с острыми формами нарушения глотания, обычно возникающими при механической обструкции пищевода, показана неотложная помощь по удалению инородного тела.
Коррекция длительно существующих расстройств предполагает комплексное этиопатогенетическое лечение патологии, осложнившейся дисфагией. Из фармацевтических препаратов с учетом причин заболевания применяют:
При доказанном инфекционном генезе заболевания, сопровождающегося дисфагией, показана противобактериальная и противовирусная терапия. Большинству пациентов требуется коррекция рациона — замена твердых продуктов на мягкую пищу, ограничивающая диета при наличии гиперсекреторных расстройств. Во всех случаях неврологической патологии назначается реабилитация с использованием техник для улучшения орального глотания.
У ряда больных стойкое дисфагическое расстройство может быть устранено только хирургическим путем. При неоплазиях, сдавливающих пищевод, проводится резекция или удаление пораженных органов. По показаниям операция дополняется химио- и радиотерапией. При дисфункции верхнего пищеводного сфинктера, дивертикулах Ценкера эффективна крикофарингеальная миотомия.
Бужирование, баллонная дилатация, стентирование пищевода, эндоскопическое рассечение стриктур позволяют восстановить эзофагеальный просвет при его рубцовом сужении, сдавлении смежными органами. Для лечения терапевтически резистентной ахалазии производится эзофагокардиомиотомия. При дисфагии, связанной с необратимыми изменениями пищевода, выполняется эзофагопластика.
Прогноз и профилактика
Вероятность полного выздоровления зависит от причины, которая привела к развитию дисфагии. Прогноз считается относительно благоприятным, если симптоматика вызвана повышенной кислотностью желудочного сока и другими состояниями, хорошо поддающимися медикаментозной терапии. Профилактика дисфагии включает в себя своевременное лечение заболеваний пищеварительного тракта (язвенной болезни, ГЭРБ), отказ от употребления очень горячей, жареной пищи, алкоголя, прекращение курения, тщательный присмотр за детьми, исключающий проглатывание ребенком мелких предметов, игрушек.
Лечение нарушение глотания в Израиле
Нарушение глотания или дисфагия может быть вызвана различными причинами. Это может являться следствием нарушений в центральной нервной системе, вызванных рассеянным склерозом, паркинсонизмом, инсультом. Также дисфагия может возникнуть как следствие механических или анатомических изменений в глотке, от инородного тела до сдавления опухолью или образования послеоперационных рубцов в глотке.
Основные симптомы развития дисфагии:
Существует два вида дисфагии: пищеводная и ротоглоточная.
Пищеводная дисфагия может развиться в следствии поражения слизистой оболочки. Воспалительные процессы слизистой, фиброз или новообразования могут приводить к сужению просвета пищевода. Обструкция пищевода также может привести к заболеваниям средостения. Поражение гладкой мускулатуры пищевода и нарушение ее иннервации могут вызвать нейромышечные заболевания. Они проявляются в нарушении перистальтики пищевода и изменении функциональности нижнего пищеводного сфинктера. Также причиной острой дисфагии могут послужить инородные тела в просвете пищевода.
Ротоглоточная дисфагия, как правило, является следствием заболеваний соответствующих групп мышц или является расстройством центральной нервной системы.
Диагностика дисфагии в Израиле
Для точной диагностики дисфагии в Израиле проводят всестороннее обследование с участием невропатолога, отоларинголога, логопеда, онколога, диетолога. Проводят рентгенологическое исследование, включающее в себя:
По показаниям врачи назначают эндоскопическое обследование. Оценка состояния здоровья пациента является комплексной.
Лечение дисфагии в Израиле
Лечение дисфагии в Израиле заключается в устранении причины, которая привела к нарушению глотания.
В основе ротоглоточной дисфагии, как правило, лежат нарушения процессов неврологического и нейромышечного регулирования глотания. После установления точного диагноза на фоне лечения соответствующего заболевания врачи помогают пациенту подобрать необходимую систему питания, включающую строгую диету и выработку правильной позы, облегчающей проглатывание пищи и воды.
Больному, страдающему ротоглоточной дисфагией, необходимо принимать пищу в консистенции густой жидкости. Если раздражение слизистой вызывает рефлекторный кашель, назначается прием ингибиторов ангиотензина, подавляющих кашлевой рефлекс. В некоторых случаях, когда пациент не может употреблять пищу обычным путем, назначают альтернативное питание. Одним из способов альтернативного питания служит введение в желудок мягкого зонда, по которому подается пища.
Если затруднения в глотании вызваны наличием в глотке механических препятствий, то проводится операция для их удаления. Последующий курс реабилитации включает занятия по вкусовой, температурной и биологической стимуляции наряду с общеукрепляющими процедурами.
Лечение пищеводной дисфагии начинается с исключения онкологической опухоли. После того, как врачи убеждены в отсутствии злокачественных заболеваний, они назначают различные виды лечения, в зависимости от общего состояния здоровья пациента и от причин, вызвавших дисфагию.
Наиболее распространенные методы лечения дисфагии в Израиле:
Лечение дисфагии в Израиле направлено на повышение качества жизни больного и на обеспечение возможности принимать пищу естественным путем — через рот.
Диагностика и лечение дисфагии при заболеваниях центральной нервной системы
Общая информация
Краткое описание
Национальная ассоциация по борьбе с инсультом
Всероссийское общество неврологов
Ассоциация нейрохирургов России
МОО Объединение нейроанестезиологов и нейрореаниматологов
Общероссийская общественная организация содействия развитию медицинской реабилитологии «Союз реабилитологов России»
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
ДИАГНОСТИКА И ЛЕЧЕНИЕ ДИСФАГИИ ПРИ ЗАБОЛЕВАНИЯХ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ (Москва, 2013)
АНАТОМИЯ И ФИЗИОЛОГИЯ ГЛОТАНИЯ
Понимание жизнеобеспечивающего значения безопасного и эффективного проглатывания пищи и жидкости невозможно без четкого представления о физиологии, патофизиологии и принципах исследования акта глотания.
Человек глотает около 600 раз в сутки. В том числе, 200 раз во время еды, 50 раз во время сна, 350 раз в остальное время. Большинство глотков делается бессознательно.
Глотание – это последовательность координированных произвольных и непроизвольных (рефлекторных) движений, обеспечивающих продвижение содержимого полости рта в пищевод и желудок, сложный акт согласованной деятельности мускулатуры челюстного аппарата, мягкого неба и пищевода, совершающийся с участием ядер продолговатого мозга и коры полушарий.
Глотание обеспечивают следующие анатомические структуры: поперечнополосатая мускулатура языка, мягкого неба и глотки, гладкие мышцы пищевода; языкоглоточный, блуждающий, подъязычный нервы и их двигательные ядра; афферентные чувствительные волокна от рта и глотки в составе тройничного, языкоглоточного и блуждающего нервов; нейроны прецентральной извилины и волокна кортикобульбарного тракта (супрануклеарная иннервация).
По Мажанди (Magendie, 1836), акт глотания делится на три фазы, без перерыва следующие друг за другом: оральную, глоточную и пищеводную. В настоящее время выделяют четыре фазы (таб. 3).
Таблица 3. Фазы глотания
Таблица 4. Клинические признаки нарушения глотания в различные фазы глотания
| Фаза глотания | Клинические признаки |
| Оральная и фарингооральная | — кашель или удушье при глотании — сложность начала глотания — слюнотечение — необъяснимая потеря веса — изменение пищевых привычек — периодическая пневмония — носовые срыгивания |
| Пищеводная | — ощущение «застревания» пищи за грудиной — ротовые или носовые срыгивания — изменение пищевых привычек -повторяющаяся пневмония |
Этиология и патогенез
ПРИЧИНЫ ДИСФАГИИ
Выделяют орофарингельную дисфагию, при которой страдает транспорт пищи из ротовой полости в пищевод (неврологическая, нейрогенная дисфагия) и эзофагальную (неневрологическая дисфагия), при которой нарушается проталкивание пищи из пищевода в желудок (рассматривается в отдельных рекомендациях).
Нейрогенная дисфагия возникает при нарушении функции первого и/или второго мотонейрона, базальных ганглиев, нервно-мышечных синапсов или самого мышечного аппарата.
Таблица 5. Заболевания и патологические состояния, приводящие к развитию дисфагии
| Уровень поражения | Заболевание, патологическое состояние |
| Глоточные мышцы | Дистрофия мышц глотки и глазного яблока, окулофарингеальная миодистрофия, миопатия, миастения, дистрофическая миотония, полимиозит, склеродермия |
| Каудальная группа черепных нервов (IX, X и XII пары) | Патологические процессы в задней черепной ямке, перелом костей основания черепа, опухоли мозга медиобазальной локализации, саркома основания черепа, хронический менингит или карциноматоз мозговых оболочек, криптогенное рецидивирующее поражение черепных нервов с преимущественным вовлечением V, VII, VIII и XII пар, аномалия развития кранио-вертебрального стыка (напр. Арнольда-Киари), сирингобульбия, тромбоз яремной вены, воспаление околоушной железы, опухоль или туберкулез верхней доли легкого, дифтерия |
| Продолговатый мозг с вовлечением двигательных ядер нервов, обеспечивающих иннервацию глотательной мускулатуры | Сосудистая патология ствола мозга с развитием альтернирующих синдромов, боковой амиотрофический склероз |
| Супрануклеарные структур с вовлечением кортиконуклеарного тракта с двух сторон с развитием псевдобульбарного синдрома | Сосудистое поражение головного мозга, перинатальная травма, дегенеративное поражении обоих полушарий, в том числе при прогрессирующем супрануклеарном параличе, болезни Паркинсона, множественной системной атрофии, болезни Пика, Крейтцфельдта-Якоба и др. |
Диагностика
КЛИНИЧЕСКАЯ И ИНСТРУМЕНТАЛЬНАЯ ДИАГНОСТИКА ДИСФАГИИ
Клиническая диагностика
Важнейшим фактором диагностики дисфагии является тщательное обследование пациента с патологией нервной системы, которое должно решать следующие задачи:
— определение этиологии и механизма нейрогенной дисфагии;
— определение ранней индивидуальной стратегии питания больного (через рот или необходима заместительная терапия);
— профилактика и выявление возможных осложнений дисфагии;
— разработка программы лечебно-реабилитационных мероприятий.
В остром периоде заболеваний центральной нервной системы (например, при нарушениях мозгового кровообращения) почти все пациенты поступают с подозрением на дисфагию. Соответственно алгоритм обследования будет зависеть от тяжести общего состояния пациента и возможности осуществления контакта с ним.
При тяжелом общем состоянии пациента, в зависимости от результатов проведенных реанимационных и диагностических манипуляций на момент определения состоятельности глотания, пациент может иметь установленную трахеостомическую трубку, что необходимо иметь в виду при выборе последовательности диагностических действий.
Диагноз дисфагии у пациента с поражением центральной нервной системы в острый период течения заболевания ставится при возможности контакта с пациентом на основании жалоб, анамнестических данных, клинико-функционального обследования и исключения других заболеваний. При затруднении контакта с пациентом – на основании данных клинико-функционального обследования и исключения других заболеваний.
Жалобы и анамнез
Центральной частью всех определений дисфагии является описание симптомов, появляющихся во время питья и приема пищи:
— затруднения жевания
— нарушение гигиены рта
— слюнотечение или неспособность сглатывать слюну
— «смазанная» речь
— выпадения пищи изо рта во время еды
— кашель (сразу или с задержкой) или прочистка горла (до, во время или после глотка)
— поперхивание (изменения цвета лица или слезящиеся глаза)
— усиление одышки
— изменение качества голоса во время или после глотания, (голос влажный», «булькающий», хрипота, временная потеря голоса)
— срыгивание
— затрудненное или прерывистое дыхание после глотания
— увеличение продолжительности акта еды
— тревожность по поводу приема пищи
Клиническое обследование:
— тщательный осмотр области шеи, ротовой полости, ротоглотки, гортани, исследование полости рта, зубов и десен, пальпация регионарных лимфоузлов, что важно для уточнения многих причин дисфагии, включая злокачественные опухоли;
— исследование глоточного рефлекса, при этом следует иметь в виду, что наличие глоточного рефлекса не исключает диагноз дисфагии (например, при псевдобульбарном синдроме); снижение или даже отсутствие глоточного рефлекса отмечается у курящих, не имеющих проблем с глотанием;
— оценка функции глотания является неотъемлемой и обязательной частью неврологического осмотра и производится по разработанной стандартизированной скриннинговой шкале (приложение 1).
Таблица 6. Факторы, влияющие на развитие и проявления дисфагии
Факторы
Описание
Тяжесть состояния пациента
1. Уровень сознания
2. Уровень тяжести состояния пациента
Локализация очага поражения головного мозга
1. Определение ведущего неврологического синдрома (бульбарный, псевдобульбарный)
2. Дизартрия
3. Дисфония
4. Птоз, диплопия
5. Слюнотечение
6. Нарушение чувствительности слизистой ротовой полости и гортаноглотки
7. Нарушение рефлекторной активности гортаноглотки
8. Нарушение двигательной функции артикуляционного аппарата
Состояние функции дыхательных путей
1. Кашель
2. Состояние сатурации кислорода
3. Хрипы
4. Наличие подтвержденной пневмонии
5. Наличие/отсутствие трахеостомы
6. Фибролярингоскопия
7. Фиброларинготрахеоскопия
Состояние постуральной функции
1. Активность в поддержании позы (головы, туловища, конечностей)
2. Состояние двигательной функции туловища и конечностей
Состояние ротовой полости и ЖКТ
1. Состояние зубов, прикуса
2. эзофагогастродуоденоскопия
Другие клинические симптомы
1. Двигательный режим
2. Толерантность к нагрузкам (истощаемость)
1. Наличие зонда
2. Энтеральное
3. Парентеральное
1. Консистенция пищи
2. Кратность принятия питательных продуктов
Способность пациента к сотрудничеству
Степень нарушения высших психических функций (память, внимание, мышление, речь)
Степень нарушения психоэмоционального состояния (уровень тревоги, депрессии)
По степени тяжести и уровню сознания можно выделить четыре модели пациентов, состояние которых определяет особенности их обследования.
Таблица 7. Обследование пациента с острой патологией центральной нервной системы с целью выявления дисфагии
Модель пациента
Клиническая диагностика
Пациент с нарушением сознания без трахеостомической трубки
Пациент с нарушением сознания с трахеостомической трубкой
Пациент в сознании с трахеостомической трубкой
Пациент в сознании без трахеостомической трубки
Инструментальные методы диагностики
Фиброларинготрахеоскопия
Наиболее информативным методом для оценки динамики расстройств глотания является фиброларинготрахеоскопия. Она позволяет оценить положение надгортанника и объем его движений при глотании, чувствительность слизистой оболочки гортаноглотки и визуализировать затекание слюны в трахею, оценить подвижность голосовых складок при дыхании и попытке фонации, объем движения черпаловидных хрящей, качество смыкания голосовой щели при глотании, выявить наличие отека и воспалительных изменений слизистой оболочки гортани, осмотреть подскладочное пространство и оценить проходимость трахеи.
Эзофагоскопия
Выполняется с помощью фиброоптического эндоскопа, проводимого через рот в желудок с детальной визуализацией верхних отделов желудочно-кишечного тракта. Позволяет определить наличие спазма пищевода, псевдоахалазии, связанной с опухолью пищеводно-желудочного соединения, механического препятствия пассажу болюса по пищеводу, провести биопсию с целью цитологического исследования материала на ранней стадии.
Рентгенологическое исследование
Рентгеновское исследование грудной клетки позволяет оценивать состояние легких (наличие ателектаза нижней доли правого легкого и др.), средостения (уровня жидкости и др.), желудка (отсутствие газового пузыря). Особенно информативно рентгеновское исследование пищевода с глотанием бария (проводится в первые 48 ч). Бариевая эзофагография (проводится в положении лежа и стоя) позволяет обнаружить сужение просвета пищевода и идентифицировать причины обструкции, наличие мембран и колец, Исследование с применением контраста в период проглатывания является наиболее приемлемым начальным тестом, оно полезно для выявления ахалазии и диффузного спазма пищевода. Рентгенологическое исследование пищевода может также быть полезным в тех случаях, когда результаты эндоскопии оказались неинформативными.
Таблица 8. Шкала оценки аспирации в соответствии с критериями Rosenbek
| Градация | Описание состояния дыхательных путей, гортани и трахеи |
| 1 | Пища не попадает в дыхательные пути |
| 2 | Пища попадает в дыхательные пути, остается выше голосовых связок, и откашливается из дыхательных путей |
| 3 | Пища попадает в дыхательные пути, остается выше голосовых связок, но не выводится из дыхательных путей |
| 4 | Пища попадает в дыхательные пути, соприкасается с голосовыми связками и выбрасывается из дыхательных путей |
| 5 | Пища попадает в дыхательные пути, соприкасается с голосовыми связками, но не выводится из дыхательных путей |
| 6 | Пища попадает в дыхательные пути, проходит ниже голосовых связок, и не выбрасывается из гортани или из дыхательных путей |
| 7 | Пища поступает в дыхательные пути, проходит ниже голосовых связок, но не выводит из трахеи, несмотря на усилия |
| 8 | Пища поступает в дыхательные пути, проходит ниже голосовых связок, а усилий у больного, чтобы откашлять, нет |
| Основные выводы | Оценка | Возможные клинические последствия | |
| Слюна | Пенетрация /аспирация | Оценка 6 | Отсутствие перорального питания, только зондовое питание |
| Пудинг | Пенетрация или аспирация без или с недостаточным защитным рефлексом | Оценка 5 | Зондовое питание |
| Пудинг | Пенетрация /аспирация с адекватным защитным рефлексом | Оценка 4 | Зондовое питание с небольшим пероральным приемом пудинга во время реабилитационных процедур |
| Жидкости | Пенетрация или аспирация / без или с недостаточным защитным рефлексом | Оценка 4 | Зондовое питание с небольшим пероральным приемом пудинга во время реабилитационных процедур |
| Жидкости | Пенетрация /аспирация с адекватным защитным рефлексом | Оценка 3 | Пероральное питание «пюреобразной» пищей |
| Твердая пища | Пенетрация /аспирация с остатками пищи в грушевидных синусах | Оценка 2 | Пероральное питание пудингом или жидкостью |
| Твердая пища | Нет пенетрации или аспирации, небольшой объём остатка пищи в синусах | Оценка 1 | Пероральное питание полутвердой пищей или жидкостями |
После проведения всех тестов выполняется суммарная оценка выраженности дисфагии (таблица 10).
Таблица 10. Суммарная оценка тяжести дисфагии
| Оценка в целом | 0 – нет дисфагии | 1 – легкая дисфагия | 2 – умеренная дисфагия | 3 –тяжелая дисфагия | 4 –очень тяжелая дисфагия |
| Шкала пенетрации-аспирации (PAS) | 1 | 2 | 3 4 | 5 6 | 7 8 |
| Эндоскопическая оценка тяжести дисфагии (FEDS) | 1 | 2 | 3 | 4 5 | 6 |
Фарингеальная или эзофагеальная манометрия
Пищеводная манометрия – менее диагностический доступный метод, чем рентгенологическое исследование с контрастом и эндоскопия, однако в отдельных случаях может оказаться полезным. Метод основан на измерении давления в просвете пищевода с помощью датчиков давления или перфузионной методики. Манометрия показана тогда, когда предполагается, что причина дисфагии – пищеводная, но она не была выявлена ни с помощью рентгенологического метода, ни при проведении эндоскопии. Тремя главными причинами дисфагии, которые можно вывить при манометрии, являются: ахалазия, склеродермия (неэффективная перистальтика пищевода) и спазм пищевода.
Пульсовая оксиметрия позволяет определить дефицит потребления кислорода, связанный с аспирацией и нарушением поступления кислорода при дыхании.
Электромиография позволяет оценить вклад мышечной дисфункции в развитие дисфагии.
Развернутый анализ крови, который выявит возможную анемию (может быть связана с рецидивирующей кровопотерей и карциномой пищевода, как системного заболевания) и определить уровень мочевины в крови характерного для синдрома дегидратации.
Ультрасонография и КТ сканирование средостения редко используются при диагностике дисфагии, но могут быть применены для определения проблем средостения и аневризмы аорты.
Для более точной постановки диагноза дисфагии может потребоваться консультация оториноларинголога и гастроэнтеролога.
Проведенный анализ расстройств глотания с учетом данных визуализации (с использованием фиброларинготрахеоскопии) позволяет выделить пять вариантов, послуживших основой оценочной шкалы нарушений глотания.
Клиническая шкала оценки функции глотания включает семь признаков, связанных с глотанием:
· затруднение инициации акта глотания
· задержка прохождения пищи в ротовой полости
· задержка прохождения пищи в глотке
· назальная регургитация (попадание пищи в носовую полость)
· легочная аспирация
· снижение способности управлять слюновыделением
· нарушения речи и фонации
Для каждого из признаков предложена 5-балльная градация: от 1 (сохраненная функциональность, отсутствие признака) до 5 баллов (резко выраженный признак, отсутствие функции). При суммировании диапазон от 33 до 35 баллов свидетельствует о сохранной функции глотания, а результат менее 7 баллов – об отсутствии попыток глотания.
Таблица 10. Шкала бульбарных нарушений
| Бульбарные нарушения | Чувствительность слизистой гортаноглотки | Функция глотания | Положение надгортанника (оценка степени паретичности надгортанника) |
| 1 степень | Частично сохранена | Сохранена | Верхнее (норма) |
| 2 степень | Частично сохранена | Частично нарушена | Верхнее |
| 3 степень | Отсутствует | Нарушена | Верхнее |
| 4 степень | Отсутствует | Грубо нарушена | Среднее |
| 5 степень | Отсутствует | Отсутствует | Нижнее (паралич надгортанника) |
Таблица 11. Варианты бульбарных нарушений (функции глотания)
| Вариант | Клиническая характеристика |
| Первый | Частичное сохраненной чувствительности слизистой оболочки гортани, подвижность надгортанника и функция глотания сохранена. Лишь изредка возникает попёрхивание при глотании жидкой пищи, не нуждаются в зондовом кормлении |
| Второй | Негрубое нарушение функции глотания при частично сохраненной чувствительности слизистой оболочки гортани значительно ограничивает пациентов. Кормить их удается малыми порциями (с чайной ложки) пищей консистенции сметаны, пюре, киселя. В тех случаях, когда у пациента снижена критичность и способность сосредоточиться на выполняемом действии, возникает необходимость переходить на зондовое кормление |
| Третий | Грубое нарушение чувствительности слизистой оболочки гортани, грубо нарушена функция глотания, что делает необходимым зондовое кормление. Этот вариант наиболее опасен в плане недооценки тяжести состояния, т.к. надгортанник находится в верхнем положении и не препятствует дыханию. Постоянно происходит аспирация содержимого ротоглотки в трахею. На фоне нарушения чувствительности слизистой оболочки гортани и трахеи и угнетении кашлевого рефлекса аспирация проявляется уже достаточно поздно в виде дыхательной недостаточности и быстро прогрессирующей пневмонии |
| Четвертый | Грубое нарушение чувствительности слизистой оболочки гортани, грубо нарушена функция глотания, надгортанник находится в среднем положении и обычно не препятствует дыханию. При этом варианте аспирация проявляется достаточно быстро после прекращения защиты дыхательных путей в виде дыхательной недостаточности и клокочущего дыхания |
| Пятый | Грубое нарушение чувствительности слизистой оболочки гортани, отсутствует функция глотания. Надгортанник лежит на задней стенке глотки, т.е. находится в «нижнем положении, осмотр голосовой щели возможен только с помощью фиброскопа или при прямой ларингоскопии (в ходе интубации). У этих пациентов обычно дыхательная недостаточность проявляется сразу после прекращения протекции дыхательных путей (экстубации) в виде затрудненного дыхания |
Дифференциальный диагноз
Для дифференцировки вариантов бульбарных нарушений следует визуально оценить:
1. способность больного широко открыть и закрыть рот (при третьем – пятом варианте выявляется весь спектр нарушений от тризма до вялого отвисания нижней челюсти);
2. способность проглотить слюну, скапливающуюся во рту, оценивается также объем движения щитовидного хряща и напряжение диафрагмы рта, как важное внешнее проявление полноценности акта глотания;
3. полость рта и ротоглотки должна быть свободна от слюны и мокроты (для третьего – пятого вариантов бульбарных нарушений характерно обилие секрета в ротоглотке, истечение слюны изо рта, даже через наружные носовые ходы при параличе мышц мягкого нёба);
4. объём движений языка отражает сохранность функций подъязычного нерва. При третьем – пятом варианте бульбарных нарушений больной обычно не может выдвинуть язык за линию зубов, что свидетельствует о грубых бульбарных нарушениях;
5. отсутствие реакции на интубационную трубку свидетельствует о грубом нарушении чувствительности слизистой оболочки ротоглотки и входа в гортань, приводящей к нарушению глотания;
6. отсутствие кашля на введение санационного катетера говорит о снижении чувствительности слизистой трахеи.
Грубое снижение чувствительности ротоглотки в сочетании со снижением или отсутствием кашлевого рефлекса особенно неблагоприятны. В этой ситуации аспирация происходит незаметно для пациента и медперсонала («немая аспирация»).
Таблица 12. Дифференциальный диагноз
Осложнения
Следует учитывать, что дисфагия или недостаточность питания всегда ассоциируется с высоким риском медицинских осложнений, являясь предиктором плохого функционального восстановления и увеличивая риск внезапной смерти.
Осложнениями дисфагии являются: мальнутриция, дегидратация, снижение веса, обструкция дыхательных путей, аспирационная пневмония.
Мальнутриция, которая выявляется в течение первой недели после инсульта у пациентов с дисфагией в 48,3%, без дисфагии – в 13,6%. Случаи недостаточности питания больных с инсультом варьируются от 7% до 15% в остром периоде и от 22% до 35% спустя 2 недели от начала заболевания. Голодание или недостаточное питание, связанное с дисфагией, приводят к активизации катаболических процессов, отягощают течение острого инсульта. Среди пациентов, требующих длительной реабилитации, недостаточность питания может достигать 50%. Синдром мальнутриции является фактором риска пневмонии, повышает восприимчивость к орофарингеальной флоре, приводит к угнетению иммунного статуса, уменьшает силу кашлевого толчка, снижает уровень бодрствования, осложняет проведение реабилиатционных мероприятий.
Аспирация является одним из самых тяжелых осложнений дисфагии, приводящей к обструкции дыхательных путей, аспирационной пневмонии.
Клинические признаки, повышающие вероятность аспирации при дисфагии пациента с поражением ЦНС в острый период течения заболевания:
наличие более 2-х факторов из перечисленных ниже
— дизартрия
— дисфония
— аспирационная пневмония
— аномальный кашель
— слабый рвотный рефлекс или его отсутствие
— кашель (сразу после проглатывания воды)
— изменение голоса (в течение 1 минуты после проглатывания воды больной должен сказать: «Ааа»)
Риск аспирации считается низким, если имеется 1 фактор.
Риск аспирации отсутствует, если перечисленные факторы отсутствуют.
Медицинская реабилитация
ЛЕЧЕНИЕ И РЕАБИЛИТАЦИЯ БОЛЬНЫХ С ДИСФАГИЕЙ
Лечение дисфагии проводится в комплексе с основным заболеванием, послужившим причиной ее развития.
Реабилитация показана для всех пациентов с дисфагиями при заболеваниях ЦНС. Пациенты нуждаются в наблюдении и проведении лечебно-реабилитационных мероприятий мультидисциплинарной командой, включающей: нутритивную поддержку, физические тренировки и физиотерапию, логопедическую коррекцию, терапию боли, психологическую коррекцию.
До скринингового тестирования больному не предлагается НИЧЕГО перорально. При возникновении подозрений на наличие дисфагии показан осмотр логопедом. Если логопед считает невозможным пероральное питание, над постелью больного вывешивается табличка «НИЧЕГО через рот», а в дальнейшем вывешиваются рекомендации по кормлению.
Прием пероральных форм лекарств больной должен осуществлять в присутствии и, если необходимо, с помощью медперсонала, запивая их небольшими глотками воды в положениях полусидя или лежа на боку с приподнятым подбородком, при которых аспирация менее вероятна. Отклонение головы назад может быть использовано как компенсаторный метод при негрубых нарушениях оральной фазы глотания для эффективной очистки ротовой полости при сохранной фарингеальной фазе. При наличии даже негрубого нарушения фарингеадьной фазы следует, наоборот, опускать подбородок вниз, что толкает корень языка назад и улучшает защитное положение надгортанника. Это же движение компенсирует замедление инициации фарингеального глотка, пскольку суживает вход в гортань и предотвращает вхождение болюса в дыхательные пути.
В случае применения назогастрального питания следует помнить о том, что длительное назогастральное питание грозит такими осложнениями как назофарингит, эзофагит, стриктура пищевода, носоглоточный отек.
Гастростомальный зонд применяют при прогрессировании дисфагии или отсутствии динамики глотательной функции в течение длительного периода.
Различная техника обучения и переобучения глотанию разрабатывается для того, чтобы облегчить его нарушенный процесс. Она включается укрепляющие упражнения, стимуляцию биологической обратной связи, температурную и вкусовую стимуляцию.
Методы реабилитации больных с нейрогенной дисфагией
I. Подготовительный
Подготовка ротовой полости к акту глотания (очистка и увлажнение губкой), снимание или установка съемных протезов
IV. Постуральный метод – выбор оптимальной позы для принятия пищи в данный момент.
V. Тренировочный метод
· Тренировочные упражнения для укрепления мыщц, которые участвуют в процессе глотания
· Восстановление контроля над глотком
· Глотание различной по консистенции пищи и жидкости.
Работа с больным осуществляется членами мультидисциплинарной бригады (МДБ), обученными методам оказания специальных пособий при дисфагии, совместно родственниками пациентов. Здесь необходимо подчеркнуть, что хотя в основном пациентов с дисфагией ведут логопеды, но в этом им должны помогать и другие члены МДБ: врач по ЛФК и врач по ФЗТ, которые своими действиями могут значительно ускорить регресс нарушения глотания.
Осмотр врача ЛФК
А) Рекомендации пациенту и ухаживающим по позиционированию при кормлении
Б) Занятия врача – ЛФК:
· Восстановление носового дыхания – 10 мин.
Носовое дыхание стимулирует восстановление тонуса мышц глотки (глотание). Поставленный назогастральный зонд приводит к осложнению носового дыхания с последующим переходом пациента к дыханию через рот. Активизация носового дыхания путём совершения максимально долгого вдоха через нос, выдоха через рот, через губы собранные «трубочкой»
Упражнения на восстановление носового дыхания у больных с трахеостомической трубкой требуют постановки голосового клапана при соблюдении правил санации, если положение надгортанника не препятствует дыханию через нос (см. шкалу бульбарных нарушений). Постановка клапана осуществляется логопедом.
· Стимуляция мышц, иннервируемых ЧМН и нервными волокнами шейных сегментов спинного мозга путём мобилизации, комбинации пассивных и активных упражнений, в том числе с сопротивлением, для нижней челюсти, головы и шеи, использование стимуляции моторных точек (методика Кастиллио-Моралис) – 20 мин.
Задачи физиотерапии
• Формирование потока адекватной афферентации, посредством низкочастотной артикуляционной фонопедическои электромиостимуляции
• Поддержание программы регуляции речи и глотания
• Поддержание тонуса не функционирующих мышц, для предупреждения их атрофии
• Предупреждение дегенерационных процессов в капсуле перстне-черпаловидных суставов
• Восстановление и поддержание регуляторной функции ЦНС
Параметры физиотерапии
• Параметр тока:
— форма импульса – треугольная, с очень медленным нарастанием
— время импульса – 200 мс
— время паузы – 1000-7000мс (в зависимости от готовности пациента)
— итенсивность тока – 2,5мА
• время процедуры – 30 мин.
• кратность воздействия – ежедневно №10
Таблица 13. Специальные фонопедические упражнения, используемые на фоне физиотерапии
| Произнесение звуков | Произнесение слогов | Дыхательные упражнения | Покашливание |
| У (протяжно) | АЙ | Вдох через рот, выдох через рот | + |
| М (протяжно) | ГЫ | Вдох через нос, выдох через рот | + |
| Ы (отрывисто) | УМ | Вдох через рот, выдох через нос | + |
| Г (отрывисто) | МЫ | Вдох через нос, выдох через нос | + |
Реабилитационные мероприятия:
• массаж (активизирующий /расслабляющий);
• пассивная или активная артикуляционная гимнастика, а по мере восстановления мышечного тонуса – активная гимнастика;
• стимуляция глоточного рефлекса;
• использование постуральных методик;
• восстановление глоточного рефлекса;
• работа по «разглатыванию» трахеостомированных больных:
— «сухой глоток»;
— глотание воды при туго раздутой манжетке (часто на фоне использования постуральных методик);
— последовательный переход от использования различных по консистенции болюсов пищи (от киселя до твердой пищи);
— при отсутствии заброса пищи в надманжеточное пространство – кормление при частично сдутой манжетке;
— кормление при сдутой манжетке;
— использование шпрех-канюли;
— деканюляция
• тренировочный метод;
• диетический метод.
Реабилитационные мероприятия
• активирующий /расслабляющий массаж шеи и плечевого пояса;
• активирующий/ расслабляющий массаж лица;
• активирующий /расслабляющий массаж щёк с внешней и внутренней стороны, массаж языка и мягкого нёба (при отсутствии тризма);
• механическое открывание и закрывание рта;
• пассивная артикуляционная гимнастика;
• стимулирование глоточного рефлекса и восстановление глотания.
Реабилитационные мероприятия
• подбор оптимальной по консистенции, количеству, кратности, температурному режиму пищи для больного в данный момент;
• решение вопроса о необходимости «докармливания» пациента через назо-гастральный зонд медицинской сестрой или медицинским персоналом (родственниками);
• логопедический массаж (активизирующий /расслабляющий) органов артикуляции, лица, шеи и плечевого пояса;
• активная/пассивная гимнастика органов артикуляции, лица, шеи и плечевого пояса
• стимуляция и восстановление глоточного рефлекса;
• восстановление сенсорных компонентов черепных нервов;
• использование постуральных методик;
• переход от одной консистенции к другой (кисель, пюреобразная пища, вода);
РЕКОМЕНДАЦИИ ПО КОРМЛЕНИЮ
ПАЦИЕНТ ДОЛЖЕН БЫТЬ ПОЛНОСТЬЮ РАЗБУЖЕН ДЛЯ ПРИЕМА ПИЩИ ЧЕРЕЗ РОТ
ПАЦИЕНТ ДОЛЖЕН БЫТЬ ПОСАЖЕН ДО ЕДЫ И ДОЛЖЕН ПРОВЕСТИ 20-30 МИНУТ СИДЯ ПОСЛЕ ОКОНЧАНИЯ ПРИЕМА ПИЩИ
| КОНСИСТЕНЦИЯ ПИЩИ | Жидкое | Густое | МЯГКАЯ | НОРМАЛЬНАЯ |
| КОНСИСТЕНЦИЯ ЖИДКОСТИ | МЁД | ПЮРЕ | КЕФИР | ВОДА |
| ВИЛОЧНЫЙ ТЕСТ | Стекает с вилки крупными каплями | Густое повидло Держится на вилке | Окутывает вилку, но быстро стекает |
1. Поза: изголовье 30 0 / 45 0 / 60 0 / сидя на кровати с полной поддержкой / сидя в кресле
2. Тип помощи: кормление с ложки / физическое сопровождение руки пациента / жестовые подсказки/ вербальные подсказки / наблюдение
3. Кто кормит: логопед / медсестра / сиделка / родственники / сам пациент
4. Где: в палате / в кабинете логопеда
5. Какое количество в рот за 1 раз: ½ чайной ложки, чайная ложка, ½ десертной ложки
6. Сколько раз в день пациент должен есть: ____________________________
7. Какие компенсации можно использовать:____________________________
8. Количество пищи и жидкости за 1 кормление: ________________________
9. Общая расчетная калорийность назначенного питания (30 ккал/кг веса, при дефиците веса 35 ккал/кг) ___________________________________
10. Общее расчетное количество жидкости за сутки: ___________________
Из них внутрь ________________________________________________
ОБУЧЕНИЕ ПАЦИЕНТОВ И ИХ РОДСТВЕННИКОВ
Рекомендуется обеспечивать информацией пациентов и людей, ухаживающих за ними.
Профилактика
Профилактика дисфагии связана с первичной и вторичной профилактикой заболевания, послужившего причиной ее развития.