кальций и кальций ионизированный в крови в чем разница
Ионизированный кальций
Кальций это самый распространенный минерал в организме человека. В теле взрослого человека содержится примерно 1 кг кальция, распределяемого в основном в костях в виде гидроксиапатита. Большая часть этого кальция стабильно включается в кость, хотя небольшая часть легко обменивается с растворимой фракцией кальция в организме.
Растворимый кальций в организме находится в основном во внеклеточной жидкости с примерно равными концентрациями в сыворотке и межклеточной жидкости. Концентрация внутриклеточного кальция обычно на несколько порядков ниже, чем концентрация внеклеточного кальция из-за активности специфических мембранных белковых насосов, хотя концентрации внутри определенных внутриклеточных компартментов могут сами по себе весьма заметно различаться. Половина кальция в сыворотке существует в виде свободного гидратированного катиона, несколько меньше половины связана с отрицательно заряженными аминокислотными остатками на белках (в первую очередь альбумине), а оставшаяся часть находится в комплексах с небольшими органическими молекулами, такими как лактат и цитрат.
Белки сыворотки, главным образом альбумин, обеспечивают кратковременное поддержание стабильной концентрации ионизированного кальция, действуя как кальциевый буфер. Поскольку ионизированный кальций находится в равновесии с кальцием, связанным с белками, любое кратковременное падение концентрации ионизированного кальция может быть компенсировано сопутствующим высвобождением кальция, почти так же, как слабые кислоты и основания могут служить буферами pH. Однако, как и все кальциевые буферные системы, альбумин-кальциевый буфер очень чувствителен к pH. Изменения pH изменяют долю заряженных кислотных аминокислотных остатков на альбумине и, таким образом, количество связанных ионов кальция, что приводит к изменению доли общего свободного кальция. Изолированное повышение pH, такое как респираторный алкалоз, вызванное гипервентиляцией, вызывает падение ионизированного кальция, в то время как снижение pH, наоборот, вызывает повышение ионизированного кальция.
Более длительное поддержание стабильной концентрации ионизированного кальция обеспечивается действием нескольких гормонов, в первую очередь паратиреоидного гормона (ПТГ). Чувствительные к кальцию рецепторы на поверхности клеток паращитовидной железы постоянно ощущают внеклеточную концентрацию ионизированного кальция и передают внутриклеточный сигнал, который направляет синтез и секрецию гормона паращитовидной железы при падении концентрации. Гормон паращитовидной железы оказывает влияние на несколько органов-мишеней, включая кости, где он направляет резорбцию кальция, и почки, где он увеличивает реабсорбцию кальция, увеличивает экскрецию фосфата и активирует 1α-гидроксилазу, фермент, который превращает 25-гидроксивитамин D в его активный метаболит. Активный метаболит витамина D, 1, 25-дигидроксивитамин D, сам по себе
В то время как ни один коммерческий поставщик в настоящее время не предлагает анализ ионизированного кальция на большом автоматическом инструменте, многие из обычных более мелких инструментов, используемых для измерения газов крови в учреждениях неотложной помощи, предлагают прямой анализ ионизированного кальция ISE. Типичный референсный диапазон ионизированного кальция в сыворотке от учреждения автора, измеренный на анализаторе Roche AVL 9180 (и с тех пор подтвержденный на нескольких других анализаторах), составляет 1, 18–1, 38 мМ у взрослых. Из-за потенциальной преаналитической вариабельности между сбором сыворотки, гепаринизированной цельной крови и гепаринизированной плазмы референсные диапазоны должны быть проверены для этих конкретных типов образцов.
Ионизированная гипокальциемия имеет классические симптомы, которые включают нервно-мышечную возбудимость, судороги, тетанию и парестезии. Одноименные клинические признаки включают признак Хвостека (сокращение лицевых мышц после постукивания по лицевому нерву) и признак Труссо (мышечные спазмы кисти и предплечья после окклюзии плечевой артерии), оба из которых отражают нервно-мышечную возбудимость, связанную с гипокальциемией. Окружная ротовая парестезия, которая может возникать в результате гипервентиляции, также, вероятно, связана с преходящей ионизированной гипокальциемией, вызванной респираторным алкалозом. Легкая ионизированная гипокальциемия может не вызывать никаких симптомов.
Многочисленные исследования за последние несколько десятилетий показали, что ионизированная гипокальциемия часто встречается при заболеваниях. В некоторых из этих исследований тяжесть гипокальциемии напрямую коррелировала с тяжестью заболевания. Другое крупное исследование госпитализированных пациентов показало, что концентрации ионизированного кальция у больных, по-видимому, обычно распределяются вокруг более низкого среднего значения. Это открытие повышает вероятность того, что кальций регулируется до более низкой гомеостатической уставки во время болезни, возможно, аналогично изменениям сывороточного белка, которые наблюдаются при хорошо известном ответе острой фазы. Это мнение подтверждают исследования, показывающие, что тяжелую гипокальциемию очень трудно исправить с помощью терапии кальцием, предполагая, что существуют согласованные физиологические механизмы.
отвечает за поддержание низкого уровня ионизированного кальция во время тяжелых заболеваний многих типов. Однако ни одно исследование еще не определило, какую терапевтическую стратегию, если таковая имеется, следует предпринять для противодействия ионизированной гипокальциемии у пациентов в критическом состоянии. Многочисленные исследования на животных показывают, что коррекция гипокальциемии на животных моделях тяжелого заболевания увеличивает смертность, поднимая вопрос о том, может ли ионизированная гипокальциемия быть полезной при болезни. Не проводилось слепых рандомизированных исследований, сравнивающих мониторинг кальция и добавок с отсутствием действия или плацебо у госпитализированных пациентов, но в недавнем обзоре доказательной медицины по этой теме сделан вывод об отсутствии доказательств того, что парентеральное введение добавка кальция влияет на исход тяжелобольных пациентов. Несмотря на высокую распространенность ионизированной гипокальциемии при критическом заболевании и отсутствие доказательств, подтверждающих терапию кальцием у неотобранных пациентов с гипокальциемией в критическом состоянии, существует множество конкретных причин гипокальциемии, которые требуют тщательного наблюдения и лечения. Ионизированная гипокальциемия важна для наблюдения и коррекции у пациентов с гипопаратиреозом, наиболее частой причиной которого является ятрогенность после резекции паращитовидных желез. Другие показания для мониторинга и коррекции ионизированной гипокальциемии включают острый панкреатит, крайний дефицит витамина D и реминерализацию костей после операции по поводу гиперпаратиреоза. Интраоперационный мониторинг ионизированного кальция также оправдан в случаях нарушения гомеостаза, таких как трансплантация печени, а также во время переливания продуктов крови, когда значительные количества цитратного хелатора кальция могут быть доставлены со скоростью, превышающей метаболические возможности печени.
Ионизированная гиперкальциемия редко бывает симптоматической, а когда это так, ее симптомы довольно неспецифичны, включая утомляемость и слабость. Симптомы также могут быть связаны с вторичными явлениями, связанными с гиперкальциемией, такими как почечные камни или остеопороз. В отличие от ионизированной гипокальциемии, ионизированная гиперкальциемия относительно редко встречается в общей популяции стационарных пациентов. Когда он присутствует, он обычно ненормален и заслуживает исследования. Документирование ионизированной гиперкальциемии должно включать более одного измерения, чтобы гарантировать, что преаналитические факторы не влияют на анализ. Причины ионизированной гиперкальциемии включают первичный гиперпаратиреоз, наиболее частую причину ионизированной гиперкальциемии у амбулаторных пациентов, и злокачественные новообразования, наиболее частую этиологию у госпитализированных пациентов Дополнительные, менее частые причины включают избыток витамина D, грануломатозные нарушения и почечную недостаточность. Гиперкальциемия, связанная со злокачественными новообразованиями, может быть следствием секреции опухолью связанного с ПТГ пептида (ПТГП), гормона, который может связываться с рецепторами ПТГ и стимулировать резорбцию костей. Злокачественные новообразования также могут приводить к резорбции кости из-за прямого воздействия метастазов. И злокачественные новообразования, и некоторые гранулематозные заболевания могут повышать уровень ионизированного кальция за счет преобразования 25-гидроксивитамина D в 1, 25-дигидроксивитамин D.
Тест на ионизованный кальций следует рассматривать как наиболее физиологически значимую оценку гомеостаза кальция у людей, и, если он доступен, его следует использовать для диагностики нарушений кальция у пациентов. Однако, за исключением пациентов с известными или предполагаемыми специфическими нарушениями метаболизма кальция, неясно, какие пациенты нуждаются в мониторинге кальция или сопутствующей терапии. Ионизированная гипокальциемия встречается повсеместно у госпитализированных пациентов, ее трудно исправить с помощью терапии кальцием, а терапевтическая коррекция гипокальциемии имеет сомнительную пользу на животных моделях, указывая на то, что гипокальциемия, наблюдаемая почти у половины всех пациентов, на самом деле может быть нормальной и защитный ответ на болезнь. Таким образом, истинное значение анализа кальция (общего, с поправкой на альбумин или ионизированного) как метода скрининга у невыбранных пациентов следует рассматривать как неизвестное. Необходимы дальнейшие исследования, чтобы определить, приносит ли общий цикл скрининга и добавок кальция какую-либо пользу для невыбранных пациентов.
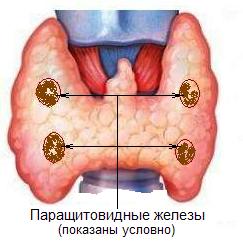
Гиперпаратиреоз. Заболевание (пара)щитовидных желез.
Эта тема стала вызывать живой интерес среди врачей разных специальностей. Прежде всего потому, что гиперпаратиреоз может быть в основе таких распространённых патологий, как мочекаменная болезнь, желчнокаменная болезнь, гипертоническая болезнь, язвенная болезнь желудка. Особенно, если эти 4 патологии присутствуют одновременно. Есть еще 5 патология, часто сопровождающая этот квартет – остеопороз, но он может быть не виден, пока не будет поведено исследование костей методом рентгена или рентгеновской денситометрии.
Гиперпаратиреоз (ГПТ) – синдром, обусловленный повышенной/патологической продукцией паратгормона – основного гормона, регулирующего кальций-фосфорный обмен в организме и обмен витамина Д.
ГПТ занимает 3 место по распространённости среди эндокринных заболеваний после сахарного диабета 1 и 2 типа, диффузно-токсического зоба. Чаще встречается у женщин. Сейчас ГПТ стал лучше диагностироваться (во-первых, про него знают, во-вторых, усовершенствовались методики его диагностики).
Ещё раз повторюсь, основные появления ГПТ:
или сочетание трех из данных патологий, особенно с началом в молодом возрасте, может являться поводом для диагностики ГПТ.
Коралловидные камни почек – самостоятельная причина для диагностики ГТП.
По статистике 27% пациентов с АГ имеют бессимптомное течение гиперпаратиреоза.
Кроме того, рак молочной железы и простаты, могут провоцироваться гиперпаратиреозом.
Другие проявления гиперпаратиреоза встречаются в различной степени выраженности у разных пациентов:
NB!Сейчас участились случаи сочетания гиперпаратиреоза и диффузно-узлового зоба, поэтому все! больные с узловыми образованиями должны быть обследованы на уровень паратгормона в крови, кальций общий, ионизированный, фосфор.
Синдром других заболеваний – вторичный гиперпаратиреоз,
Третичный гиперпаратиреоз (чаще вследствие почечной недостаточности уже на гемодиализе!). Это формирование аденомы паращитовидных желез при длительно существующем вторичном гиперпаратиреозе.
Из лабораторных анализов обращает на себя внимание различие в концентрации кальция/фосфора при разных формах ГПТ.
При гиперпаратиреозе может наблюдаться дислипидемия, то есть атеросклероз! (повышение ЛПОНП-липопротеидов очень низкой плотности – «плохих жиров», повышен коэффициент атерогенности), что устраняется после оперативного вмешательства.
Итак, диагностика ГПТ включает:
Медикаментозные тесты диагностики.
Показания к оперативному вмешательству:
Противопоказания к операции – ХПН (хроническая почечная недостаточность).
Мимпара используется только при вторичном и третичной ГПТ!
Данных для использования при первичном гиперпаратиреозе нет.
При первичном гиперпаратиреозе (до операции), под контролем уровня кальция крови;
дополнительная жидкость( 2-2.5-3 л/сут)+лечение бисфосфонатами.
Гиперпаратироез, если он вызван нехваткой витамина Д и кальция, может быть пролечен медикаментозно, и понятно какими препаратами – витамина Д и кальция. Витамин Д используется в больших дозах – 40000 единиц еженедельно первые 8 недель, потом по 20000 в неделю под контролем биохимии крови.
Кальций общий
Другие названия: Calcium total, Сa
Общая информация
Кальций – основной минеральный компонент костей. 99% кальция в организме находится в структуре костей и зубов, остальная часть − в других органах и тканях. Кальций влияет на обмен веществ, он необходим для сокращения скелетных мышц и сердца, для передачи нервного импульса, для нормальной свертываемости крови. Соединения кальция повышают его устойчивость организма к внешним неблагоприятным факторам, в том числе, к инфекциям.
Кальций крови представлен тремя фракциями: ионизированный, связанный с белками и входящий в состав различных комплексов. Кальций общий — это общее количество всех его фракций.
При недостатке кальция повышается нервно-мышечная возбудимость, что может проявляться судорогами мышц, покалываниями и зудом кожи; размягчается костная ткань; нарушается свертываемость крови.
Переизбыток кальция может привести к развитию кальциноза – отложения минерала в мягких тканях, внутренних органах и сосудах.
Важно! Обмен кальция тесно связан с обменом фосфора и контролируется паратиреоидным гормоном (ПТГ), витамином D, кальцитонином. Поэтому при изменении показателей кальция в крови необходимо также обследование на витамин Д паратгормон, ионизированный кальций, кальций в моче, фосфор, магний. Часто именно соотношение этих веществ более важно, чем определение их концентрации по отдельности. Эти показатели помогают выяснить причину нарушенного уровня кальция в организме: недостаток его поступления либо излишнее выделение почками.
Изменение уровня кальция в организме может быть следствием заболеваний паращитовидных желёз, костной ткани, сердечно-сосудистой системы и др.
У новорождённых, особенно недоношенных и с дефицитом массы тела, в первые дни жизни ежедневно берут кровь для анализа на ионизированный кальций в целях раннего выявления гипокальциемии. Она может возникнуть из-за недоразвитости паращитовидных желез, часто протекающей бессимптомно.
Концентрация кальция в крови и моче не является показателем содержании кальция в костях – для этого используется методика определения минеральной плотности кости, называемая денситометрией.
Уровень кальция в крови обычно выше у детей и ниже у пожилых и беременных.
Уровень общего кальция в крови возрастает при увеличении концентрации альбуминов и снижается при ее уменьшении, в то время как содержание ионизированного кальция не зависит от их концентрации.
Показания к назначению анализа
Метод: фотометрический колориметрический метод
Анализатор: Cobas 6000
Единицы измерения: ммоль/л
Материал для исследования: сыворотка венозной крови
Рекомендации по подготовке к анализу:
Интерпретация результатов
Результат лабораторных исследований не является достаточным основанием для постановки диагноза. Интерпретация результатов и постановка диагноза осуществляется только лечащим врачом.
Референтные значения:
Дети
0-10 дней жизни: 1,9-2,6;
10 дней жизни-2года: 2,25-2,75;
Взрослые
18-60 лет: 2,15-2,5; 60-90 лет: 2,2-2,55.
Старше 90 лет: 2,05-2,4
Коэффициент перерасчета: ммоль/л х 4,01 = мг/дл
Возможные причины повышения уровня кальция общего:
Возможные причины понижения уровня кальция общего:
Вещества и препараты, влияющие на повышение кальция общего: тамоксифен, антациды, андрогены, соли кальция, длительный прием диуретиков, прогестерон, витамины D и А.
Вещества и препараты, влияющие на понижение кальция общего: аминогликозиды, барбитураты, кальцитонин, карбамазепин, стероиды, диуретики, эстроген (в постменопаузе), глюкагон, глюкоза, инсулин, магниевые соли, метициллин, солевые растворы (эффект наблюдается в случае гиперкальциемии)
Где сдать анализ кальций общий
Сдать анализ кальций общий можно в Минске, Гомеле, Бресте, Гродно, Витебске, Могилеве, Бобруйске, Барановичах, Солигорске, Слуцке, Полоцке, Новополоцке, Орше, Жлобине, Светлогорске, Молодечно, Пинске, Мозыре, Борисове, Речице, Сморгони.
Кальций и кальций ионизированный в крови в чем разница
Комплексное обследование, включающее исследование маркеров метаболизма костной ткани и маркеров состояния минерального обмена и его регуляции. Обследование будет полезно как для ранней диагностики остеопороза, так и для выбора метода адекватной терапии и оценки ее эффективности.
Электрохемилюминесцентный иммуноанализ (ECLIA):
Кинетический колориметрический метод:
Твердофазный хемилюминесцентный иммуноферментный анализ:
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
Общая информация об исследовании
Остеопороз – метаболическое заболевание, характеризующееся снижением костной массы и микроструктурной перестройкой костной ткани, в связи с чем снижается прочность кости и повышается риск переломов.
Кость формируется остеобластами. Основная их функция – синтез остеоида (протеинового матрикса), который на 90-95 % состоит из коллагена 1-го типа, на 5 % – из белка остеокальцина и затем минерализуется кальцием и фосфатом из внеклеточной жидкости. Остеобласты содержат фермент щелочную фосфатазу, несут рецепторы к паратиреоидному гормону и кальцитриолу и способны к пролиферации. Минеральная часть кости состоит из гидроксиапатита и аморфного фосфата кальция, которые связаны с белками органического матрикса.
В костях непрерывно происходят процессы ремоделирования, включающие в себя резорбцию (разрушение) существующей костной ткани и образование новой. Резорбция кости осуществляется остеокластами. Это подвижные клетки, которые выделяют протеолитические ферменты и кислую фосфатазу, вызывая деградацию коллагена, разрушение гидроксиапатита и выведение минералов из матрикса. Ежегодно в организме человека обновляется 8-10 % всей костной ткани.
В детстве формирование костей происходит значительно интенсивнее процессов резорбции. Максимальная костная масса достигается в возрасте 25-30 лет. Затем начинают преобладать процессы резорбции и костная масса постепенно уменьшается. Метаболизм костной ткани регулируется витамином D, кальцием, эстрогенами, андрогенами, паратиреоидным гормоном, кальцитонином. Дисбаланс между разрушением и восстановлением плотности костей может возникнуть при гормональных или диетических изменениях, недостаточном употреблении кальция. Преобладание процессов резорбции приводит к остеопении (снижении плотности костей), которая прогрессирует и переходит в остеопороз.
Костная щелочная фосфатаза и остеокальцин отображают активность остеобластов в костной ткани. Стимуляция остеобластов происходит при интенсивных процессах деструкции костей, которые сопровождают остеопороз, болезнь Педжета, переломы, опухоли костей. При остеопорозе уровни остеокальцина и щелочной фосфатазы увеличиваются согласованно, причем нарушения метаболизма костной ткани возникают раньше первых изменений плотности костей, которые можно выявить при денситометрии (метод лучевой диагностики). В костях щелочная фосфатаза играет важную роль в формировании и обновлении костной ткани. Чем выше активность остеобластов, тем выше активность щелочной фосфатазы в крови, поэтому у детей и лиц, перенесших переломы костей, активность щелочной фосфатазы на высоком уровне.
Витамин D и его активные метаболиты являются компонентами гормональной системы, регулирующей фосфорно-кальциевый обмен, и участвуют, с одной стороны, в минерализации костной ткани, с другой – в поддержании гомеостаза кальция. Биологическое действие активных метаболитов витамина D заключается, главным образом, в стимуляции кишечной абсорбции кальция и фосфора, активации обмена и усилении экскреции кальция с мочой. При дефиците витамина D уровень кальция компенсируется за счет его мобилизации из костной ткани, что может привести к остеомаляции, рахиту у детей и остеопорозу у взрослых.
Уровень паратиреоидного гормона (ПТГ) тесно связан с количеством кальция, витамина D, фосфора и магния в организме. Регуляция его секреции осуществляется по принципу обратной связи, поэтому важно одновременно с ПТГ оценивать уровень свободного или ионизированного кальция в крови, учитывать клинические проявления и результаты других лабораторных и инструментальных исследований. При снижении концентрации кальция в крови (гипокальциемии) выделение ПТГ паращитовидными железами усиливается, а при повышении (гиперкальциемии) – снижается. Данные механизмы направлены на поддержание стабильного уровня кальция в крови. Повышение ПТГ способствует активации остеокластов, резорбции костной ткани и высвобождению кальция из костей, усиливает всасывание кальция из кишечника, задерживает выделение кальция почками и ингибирует обратную реабсорбцию фосфора. Антагонистом ПТГ является гормон кальцитонин, секретируемый С-клетками щитовидной железы. В норме при достижении нормальной концентрации кальция в крови продукция ПТГ снижается.
Ионизированный кальций – катион, свободно циркулирующий в крови и составляющий 46-50 % от всего кальция крови. Его уровень возрастает при понижении pH крови и снижается при защелачивании. На каждые 0,1 единицы понижения pH ионизированный кальций отвечает повышением на 1,5-2,5 %. Так как уровень ионизированного кальция не зависит от количества белка крови, он иногда является более надежным показателем первичного гиперпаратиреоза для людей с низким уровнем альбумина, чем уровень общего кальция крови.
Несмотря на то что показателя общего кальция крови часто хватает для предварительной оценки кальциевого обмена, так как часто баланс между связанным и свободным кальцием – величина стабильная и достаточно предсказуемая, у некоторых людей это соотношение нарушено, поэтому уровень общего кальция не является критерием для оценки всего кальциевого обмена. В таких случаях проверка ионизированного кальция становится необходимой.
Раннее выявление остеопороза и лечение позволяют предотвратить прогрессирование заболевания и переломы, что значительно улучшает качество жизни людей старших возрастных групп.
Для чего используется исследование?
Когда назначается исследование?
При хронических заболеваниях почек;
При лечении глюкокортикоидами (выявление супрессии костного метаболизма).
Что означают результаты?
N-Остеокальцин:
Кальций в сыворотке
Кальций – один из основных внутриклеточных катионов, содержащийся в основном в костной ткани. Физиологически он активен только в ионизированном виде, в котором в большом количестве присутствует в плазме крови.
Колориметрический фотометрический метод.
Ммоль/л (миллимоль на литр).
Какой биоматериал можно использовать для исследования?
Венозную, капиллярную кровь.
Как правильно подготовиться к исследованию?
Общая информация об исследовании
Кальций – один из самых важных для человека минералов. Он необходим для сокращения скелетных мышц и сердца, для передачи нервного импульса, а также для нормальной свёртываемости крови (способствует переходу протромбина в тромбин), для построения каркаса костей и зубов.
Около 99 % этого минерала сосредоточено в костях и лишь менее 1 % циркулирует в крови. Почти половина кальция в крови является метаболически активной (ионизированной), оставшаяся часть связана с белками (в основном с альбуминами) и с анионами (лактатом, фосфатом, бикарбонатом, цитратом) и является неактивной.
Общий кальций в крови – это концентрация свободной (ионизированной) и связанной его форм. Только свободный кальций может быть использован организмом.
Часть кальция ежедневно уходит из организма, фильтруясь из крови почками и выделяясь с мочой. Для поддержания равенства между выделением и использованием этого минерала его должно поступать около 1 г в сутки.
При повышении концентрации кальция в крови уровень фосфата снижается, когда же содержание фосфата повышается – снижается доля кальция.
Механизмы фосфорно-кальциевого обмена:
Для чего используется исследование?
Прежде всего стоит отметить, что результаты данного теста говорят о количестве кальция не в костях, а в крови.
Когда назначается исследование?