кандидозный вульвовагинит чем лечить
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соснина А. С., гинеколога со стажем в 14 лет.
Определение болезни. Причины заболевания
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
Патогенез вагинального кандидоза
Основные этапы патогенеза:
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
У женщин различают три формы заболевания:
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
Дифференциальную диагностику проводят со следующими заболеваниями:
Лечение вагинального кандидоза
Существуют различные группы препаратов для лечения вагинального кандидоза:
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
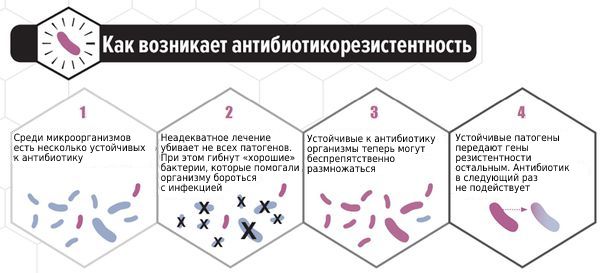
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Для профилактики кандидозного вагинита рекомендуется:
Современные представления о лечении урогенитального кандидоза
Урогенитальный кандидоз — это грибковое заболевание слизистых оболочек и кожи мочеполовых органов, вызываемое дрожжеподобными грибами рода Candida. В настоящее время описано более 170 биологических видов дрожжеподобных грибов, из них возбудителями урог
Урогенитальный кандидоз — это грибковое заболевание слизистых оболочек и кожи мочеполовых органов, вызываемое дрожжеподобными грибами рода Candida.
В настоящее время описано более 170 биологических видов дрожжеподобных грибов, из них возбудителями урогенитального кандидоза являются: C. albicans — в 80% (за рубежом — в 45–70%), C. glabrata — в 15–30%, C. tropicalis, C. krusei, C. parapsilosis — в 4–7% случаев.
Заболевание поражает и мужчин и женщин, однако чаще встречается у женщин репродуктивного возраста. По распространенности кандидозный вульвовагинит стоит на втором месте среди всех вульвовагинальных инфекций. Пик заболеваемости отмечается в 20–45 лет.
Половой путь передачи инфекции встречается в 30–40% случаев. Чаще (60–70%) заболевание обусловлено эндогенной инфекцией. При беременности заболеваемость возрастает на 10–20%, риск передачи инфекции новорожденному в родах составляет примерно 70–85%.
К факторам риска обычно относят беременность, применение гормональной контрацепции и заместительной гормонотерапии (особенно гормональными препаратами первого поколения), длительное и бессистемное использование антибиотиков, иммунодепрессантов, цитостатиков и некоторых других препаратов. Однако необходимо отметить, что антибактериальные средства выступают как фактор риска только на фоне существующего кандидоносительства и их влияние кратковременно. Нарушения углеводного обмена, обусловленные сахарным диабетом, способствуют упорному течению урогенитального кандидоза с частыми рецидивами, плохо поддающимися терапии.
Иммунодефицитные состояния, системные заболевания, приводящие к иммунной недостаточности, также провоцируют возникновение и рецидивы урогенитального кандидоза. Особенно тяжело протекает кандидаинфекция у ВИЧ-инфицированных пациентов. Нередко в терминальной стадии СПИДа развивается генерализованная кандидаинфекция.
К основным патогенетическим факторам традиционно относят дисбаланс микрофлоры влагалища, повышение концентрации эстрогена и прогестинов в тканях, нарушение местного иммунитета половых путей.
Вульвовагинальный кандидоз — наиболее часто употребляемое название заболевания, поскольку его основными клиническими проявлениями являются вульвит и вагинит. Однако по локализации выделяют также кандидозный цервицит, кольпит, уретрит, бартолинит. По характеру течения заболевания различают:
Острый генитальный кандидоз характеризуется ярко выраженной воспалительной картиной. Основные жалобы и симптомы при кандидозном вульвовагините — зуд и жжение, постоянные или усиливающиеся во второй половине дня, вечером, ночью, после длительной ходьбы, а у пациентов с атопической предрасположенностью — под действием множества разных факторов. В области вульвы и половых губ зуд, как правило, интенсивный, сопровождается расчесами. Сильный, постоянный зуд нередко ведет к бессоннице, неврозам. Чувство зуда и жжения, боли, особенно в области расчесов, препятствует мочеиспусканию и может приводить к задержке мочи. Болезненность и чувство жжения во влагалище усиливаются во время коитуса и приводят к появлению страха перед половым сношением и расстройству половой жизни (диспареунии).
Следующий симптом — лейкорея. Бели не обильны, белого цвета, густые (сливкообразные) или хлопьевидные, творожистые, пленчатые, имеют нерезкий, кисловатый запах. Редко бывают водянистыми, с творожисто-крошковатыми вкраплениями. Могут отсутствовать полностью.
При поражении близлежащих кожных покровов отмечаются гиперемия, мацерация кожи, отдельные пустулезные элементы, зуд в области заднего прохода.
У пациентов, имеющих предрасположенность, кандидоз нередко рецидивирует, т. е. наблюдаются возвраты болезни после полного угасания клинических проявлений и восстановления нарушенных функций слизистой в процессе лечения. Если такие рецидивы наблюдаются не менее 4 раз в год, то заболевание классифицируется как хронический рецидивирующий вульвовагинальный кандидоз. Тактика лечения в этом случае отличается от таковой при спорадических эпизодах.
Другая форма течения хронической инфекции — персистирующий вульвовагинальный кандидоз, при котором клинические симптомы сохраняются постоянно и лишь несколько стихают после лечения. Рецидивы следует отличать от обострений, которые развиваются не после болезни, а на фоне сохраняющейся клинической симптоматики. Разумеется, и подход к лечению в этом случае несколько иной, чем при других формах.
Если ранее хронизацию и рецидивирование заболевания объясняли реинфицированием (либо эндо-, либо экзогенным), то в настоящее время причиной этих явлений считают состояние макроорганизма, так как постоянно выделяется один и тот же штамм гриба.
В зарубежной литературе нередко употребляют термины «осложненный» и «вторичный» вульвовагинальный кандидоз. К осложненному относят как хронические формы, так и нетипичную этиологию, выраженные клинические проявления, течение на фоне тяжелых предрасполагающих состояний (сахарный диабет, рак, болезни крови, иммунодефицит, в том числе ВИЧ-инфекция), т. е. случаи, плохо поддающиеся терапии.
К вторичному вульвовагинальному кандидозу обычно относят случаи возникновения инфекции на фоне существующего неинфекционного поражения половых органов при красном плоском лишае, болезни Бехчета, пемфигоиде.
Как правило, симптомы кандидоза развиваются быстро, за неделю до менструации и несколько стихают во время менструации. При хронической персистирующей форме нарастает их интенсивность.
В плане дифференциальной диагностики схожие симптомы имеют две другие наиболее частые инфекции влагалища — бактериальный вагиноз и трихомониаз.
Симптомы бактериального вагиноза, как правило, возникают в первую неделю менструального цикла и самостоятельно проходят в середине цикла. Рецидив бактериального вагиноза иногда следует за рецидивом вагинального кандидоза.
Для острого трихомониаза характерны зуд и более выраженное жжение. Выделения, как правило, более обильные, жидкие, пенистые.
Микроскопия нативного препарата или окрашенного мазка — наиболее простой и доступный метод выявления гриба, его мицелия и спор. Культуральная диагностика рекомендуется лишь в некоторых случаях:
Противокандидозные препараты включают:
Большинство случаев вульвовагинального кандидоза поддается терапии местными противогрибковыми средствами и антисептиками.
Преимуществом местных средств является безопасность, так как системная абсорбция практически невелика, в то же время создаются очень высокие концентрации антимикотика непосредственно в области поражения, т. е. на поверхности слизистой.
Вагинальные кремы рекомендуются для лечения вульвитов, таблетки и суппозитории — вагинитов.
При лечении беременных женщин местные антимикотики по показаниям можно назначать только во II и III триместрах. Системные антимикотики при беременности не рекомендуются.
Довольно часто при кандидозном вульвовагините отмечаются сопутствующие инфекции или нарушение влагалищного микробиоценоза. В таких случаях используются комбинированные препараты, которые отличаются высокой клинической эффективностью и могут с успехом применяться в терапии вульвовагинитов смешанной этиологии. Среди таких препаратов наибольшей популярностью пользуются:
Однако за рубежом комбинированные формы не рекомендуются к применению, так как, по мнению некоторых исследователей, они ухудшают фармакокинетику за счет конкуренции составляющих комбинированного препарата. В таких случаях предпочтение отдается сочетанию местного лечения с системным.
В терапии вульвовагинального кандидоза используются также местные антисептики:
При выраженном вульвите назначают теплые ванночки с содой и местные кортикостероидные кремы I и II классов. Отличных результатов в ходе терапии удается достигнуть, применяя при выраженном вульвите крем травокорт, который содержит антимикотик изоконазол в сочетании с кортикостероидом II класса дифлукортолона-21-валератом. Такое оптимальное сочетание позволяет быстро купировать симптомы у женщин и особенно у мужчин. Этот крем удобен в применении, так как назначается всего 1 раз в сутки (на ночь) у женщин и 2 раза (утром и вечером) — у мужчин. Травокорт не имеет запаха и не пачкает белье.
Высокоактивные кортикостероидные мази III и IV классов не рекомендуются, так как могут привести к обострению, усилению симптомов. Патогенетическая терапия включает также использование антигистаминных препаратов и кетотифена.
В упорных случаях и при диссеминированном кандидозе предпочтение отдается системной терапии, а в ряде случаев — сочетанию системного и местного лечения.
Препараты флуконазола являются «золотым стандартом» в лечении больных кандидозом. Для терапии данной патологии также применяются итраконазол и кетоконазол.
При беременности и лактации использовать системные препараты не рекомендуется, а существующие в некоторых работах ссылки на положительные результаты не доказаны достаточным количеством наблюдений и научных исследований.
Продолжительность системной терапии при неосложненном вульвовагинальном кандидозе минимальна (однократный прием, или прием пероральных препаратов не более 5 дней).
Общей рекомендацией по лечению осложненных форм является удлинение курса терапии (объем местной и системной терапии увеличивается вдвое).
На основании собственного опыта нами предложены схемы терапии неосложненного и осложненного вульвовагинального кандидоза (табл.).
Наши наблюдения свидетельствуют о том, что наиболее адекватными являются методы профилактики рецидивов при помощи как местных, так и системных препаратов.
Лечение хронического рецидивирующего вульвовагинального кандидоза
Лечение персистирующего вульвовагинального кандидоза
Начальный курс проводится такой же, как при хроническом рецидивирующем кандидозе. Поддерживающая терапия состоит в постоянном приеме противокандидозных препаратов: флуконазол (микофлюкан), таблетки по 150 мг,1–2 раза в месяц в течение 12–24 мес.
В лечении устойчивого к антимикотикам кандидоза, если терапия оказалась неэффективной, требуется повторно подтвердить диагноз, производя посев и выделение возбудителя с последующим определением его вида и чувствительности к противогрибковым препаратам. Выбор системного или местного антимикотика и его дозы далее осуществляется в соответствии с результатами исследования.
После повторного подтверждения диагноза возможен переход на местную терапию антимикотиками или антисептиками, назначаемыми в высоких дозах, часто и длительными курсами.
Целесообразно также использование витаминных комплексов, содержащих биотин.
Н. В. Кунгуров, доктор медицинских наук, профессор
Н. М. Герасимова, доктор биологических наук, профессор
И. Ф. Вишневская
Уральский НИИ дерматовенерологии и иммунопатологии Минздрава России, г. Екатеринбург
Кандидозный вульвовагинит: патогенез, клиника, диагностика, современные принципы терапии
Кандидозный вульвовагинит — инфекционное поражение слизистой вульвы и влагалища, вызываемое дрожжеподобными грибами рода Candida. Поражает, как правило, женщин репродуктивного возраста, реже встречается у девушек и женщин в периоде пери- и постменопаузы.
Кандидозный вульвовагинит — инфекционное поражение слизистой вульвы и влагалища, вызываемое дрожжеподобными грибами рода Candida. Поражает, как правило, женщин репродуктивного возраста, реже встречается у девушек и женщин в периоде пери- и постменопаузы.
В последние годы распространенность кандидозного вульвовагинита неуклонно растет, удельный вес этого заболевания в структуре инфекционных поражений вульвы и влагалища составляет 30 — 45%. В настоящее время кандидозный вульвовагинит занимает второе место среди всех инфекций влагалища и является одной из наиболее распространенных причин обращения женщин за медицинской помощью. В США ежегодно регистрируется 13 млн. случаев этого заболевания. Во время беременности распространенность этой инфекции достигает 40 — 46% (Horowitz B. J., 1991), она является одной из причин развития осложнений беременности (число самопроизвольных выкидышей на ранних сроках беременности, угроза прерывания беременности возрастают в 1,5 раза, опасность инфицирования плода и новорожденного — в 2,4 раза). Кандидозный вульвовагинит обнаруживают у 30% онкологических больных и у 64% пациентов с различными эндокринными нарушениями. По данным J. S. Bingham (1999), 75% женщин репродуктивного возраста имеют по крайней мере один эпизод кандидозного вульвовагинита в течение жизни, а 50% — и повторный эпизод. 5% женщин планеты страдают рецидивирующим кандидозным вульвовагинитом.
В настоящее время описано более 170 биологических видов дрожжеподобных грибов, среди которых в подавляющем большинстве случаев (85 — 90%) возбудителем является C. albicans (Sobel J. D., 1998). Среди остальных видов Candida клиническое значение имеют преимущественно C. glabrata (по старой классификации — C. torulopsis), C. tropicalis, C. parapsilosis, C. krusei, С. guilliermondi, значительно реже — C. pseudotropicalis и Saccharomyces cerevisiae.
Значительное учащение случаев кандидозного вульвовагинита обусловлено действием ряда предрасполагающих факторов.
При назначении антибиотиков широкого спектра действия необходимо учитывать, что они подавляют не только патогенные бактерии, но и находящиеся во влагалище лактобациллы, являющиеся физиологическими антагонистами дрожжеподобных грибов (лактобациллы подавляют прикрепление Candida к клеткам эпителия и их размножение). В результате рН влагалищного содержимого увеличивается (сдвигается в щелочную сторону), процесс самоочищения влагалища нарушается. Кроме того, Candida обладают способностью использовать антибиотики в качестве источников питания. При этом создаются благоприятные условия для активного размножения Candida в половых органах женщины.
Хорошо известны и факты развития кандидозного вульвовагинита при беременности. Первый эпизод кандидозного вульвовагинита отмечается у многих женщин именно во время беременности. Частота кандидозного вульвовагинита у беременных достигает 40 — 46% (Horowitz B. J., 1991). Такие высокие показатели обусловлены изменениями гормонального баланса во время беременности. Наибольшая степень колонизации отмечается в последнем триместре и у первородящих.
Кандидозный вульвовагинит — одна из болезней современной цивилизации. Развитию кандидозного вульвовагинита способствует ношение белья из синтетических тканей, плотно облегающего тело, в результате чего создается микроклимат с повышенной влажностью и температурой, что приводит к мацерации рогового слоя кожи, возникновению термостатных условий для развития местной микрофлоры, в том числе и кишечной, где среди грибов C. albicans составляет свыше 95% (Антоньев А. А., 1985). Вирулентность C. albicans увеличивается в условиях повышенной влажности (потливости). Поэтому ношение тесного синтетического нижнего белья, подмывание душем под напором, использование спреев, применение прокладок является триггером развития реакции гиперчувствительности и предрасполагает к колонизации Candida.
Обычно кандидоз возникает эндогенно, как следствие дисметаболических расстройств и дисфункции иммунной системы. Возможно также заражение половым путем, хотя эта точка зрения все еще вызывает спор (несмотря на то, что партнеры могут быть носителями одного и того же штамма возбудителя).
Патогенез кандидозного вульвовагинита сложен и недостаточно изучен. Учитывая тот факт, что штаммы C. albicans, выделенные у больных кандидозным вульвовагинитом и у носителей, существенно не различаются по ряду биохимических характеристик, можно сделать заключение о ведущей роли состояния макроорганизма в развитии кандидозного вульвовагинита, а не свойств возбудителя. Триггером развития заболевания является не изменение свойств гриба, а снижение резистентности организма хозяина.
В развитии кандидозной инфекции различают следующие этапы:
В этой последовательности отражены все этапы развития тяжелого кандидоза, однако в более легких случаях инфекция может стабилизироваться на одном из данных этапов.
При кандидозном вульвовагините инфекционный процесс чаще затрагивает только поверхностные слои эпителия влагалища. В силу существующего на этом уровне динамического равновесия между микроорганизмами (грибами), которые стремятся, но не могут проникнуть в более глубоко расположенные слои слизистой оболочки, и макроорганизмом, который пытается, но не способен полностью элиминировать возбудитель, инфекция может персистировать десятки лет. А утрата равновесия может привести либо к обострению заболевания, либо, напротив, к ремиссии или выздоровлению.
В настоящее время различают три клинические формы кандидозного вульвовагинита:
Хронический кандидозный вульвовагинит характеризуется длительностью заболевания — более 2 месяцев. А на коже и слизистых оболочках вульвы и влагалища преобладают вторичные элементы в виде инфильтрации, лихенизации и атрофичности тканей.
После завершения курса лечения, несмотря на отрицательные результаты культурального исследования, эрадикация микрорганизма может быть неполной. Это может привести к возникновению рецидивов, причем этиологическую роль в их развитии обычно играет тот же штамм. Рецидивирующий кандидозный вульвовагинит диагностируется в случае, если в течение 12 месяцев имеют место четыре или более обострения заболевания, доказанных микологически. Развивается примерно у 5% пациенток с кандидозным вульвовагинитом. При этом у 50% женщин с рецидивирующим кандидозным вульвовагинитом симптомы заболевания появляются в интервале от нескольких дней до 3 месяцев после успешного излечения острой формы.
Клинические проявления кандидоза разнообразны и зависят от характера предшествующих заболеваний, стадии патологического процесса, сопутствующей микробной флоры и т. д. Для генитального кандидоза характерны следующие клинические симптомы: обильные или умеренные творожистые выделения из влагалища, зуд и жжение в области наружных половых органов, усиление зуда во второй половине дня, во время сна, после водных процедур, полового акта, длительной ходьбы, во время менструации, неприятный запах, усиливающийся после половых контактов.
Существуют ситуации когда происходит инвазия паренхиматозных органов псевдогифами с развитием в них микроабсцессов. В этом случае наступает диссеминированный или генерализованный кандидоз, который отличается торпидностью течения и характеризуется выраженной реакцией со стороны всех систем организма, вовлеченных в процесс.
Диагностика кандидозного вульвовагинита должна быть комплексной.
Ведущая роль в диагностике кандидозного вульвовагинита наряду с клиническими симптомами принадлежит микробиологическим методам исследования (микроскопия мазков вагинального отделяемого и культуральный метод исследования), диагностическая ценность которых достигает 95% (Анкирская А. С., 1995).
Микроскопическое исследование является одним из наиболее доступных и простых методов диагностики. Исследование проводят в нативных и окрашенных по Граму препаратах.
Культуральный метод — посев материала на питательную среду — позволяет определить количество, родовую и видовую принадлежность грибов, их чувствительность к антифунгальным препаратам, а также выявить характер и степень микробной обсемененности другими условнопатогенными бактериями.
В последние годы применяют методы экспресс-диагностики, которые в минимально короткие сроки с довольно высокой точностью позволяют выявить штаммы гриба при помощи готовых тест-систем с благоприятными средами для роста грибов. Использование экспресс-диагностики является весьма перспективным, оно не занимает много времени и отличается простотой в использовании, однако результаты тестов не позволяют судить о наличии сопутствующей флоры.
При тяжелых, рецидивирующих формах кандидозного вульвовагинита, сопровождающихся нарушениями в иммунной системе, возможно определение титров антител к грибам рода Candida в сыворотке крови. Но этот метод исследования практически не применяется из-за высокой частоты ложноотрицательных и ложноположительных результатов.
Кольпоскопический метод диагностики не является специфическим. Он выявляет изменения эпителия, характерные для воспалительного процесса, но не позволяет определить этиологию заболевания.
В зависимости от концентрации дрожжеподобных грибов рода Candida и характера сопутствующей микрофлоры в вагинальном биотопе, выделяют три формы Candida-инфекции влагалища:
Такая нозологическая дифференциация целесообразна с точки зрения выбора рациональной этиотропной терапии.
Несмотря на бурное развитие фармакологической индустрии и огромный выбор антимикотических препаратов, проблема лечения кандидозного вульвовагинита не теряет своей актуальности. Учитывая высокую частоту заболевания, длительное течение, а также частое рецидивирование процесса, можно предположить, что, вероятнее всего, речь идет о необоснованном подходе к диагностике и лечению данного заболевания. Таким образом, необходимость разработки новых схем терапии кандидозного вульвовагинита с привлечением уже известных антимикотических препаратов, обладающих адекватным спектром действия, с одновременным воздействием непосредственно на возбудитель и на все возможные системные резервуары дрожжеподобных грибов является важной задачей для исключения возможных рецидивов.
Терапия кандидозного вульвовагинита зависит от клинической формы заболевания.
Основной целью лечения кандидозного вульвовагинита является прежде всего эрадикация возбудителя.
В соответствии с классификацией Л. С. Страчунского (1994), для лечения кандидозного вульвовагинита в настоящее время используются следующие основные противогрибковые препараты:
Обычно диагноз кандидозного вульвовагинита устанавливается достаточно легко, и по большей части пациентки излечиваются благодаря местному применению противогрибковых препаратов. Но традиционное интравагинальное лечение нередко оказывается нерегулярным и сопряжено с такими побочными действиями, как раздражение и чувство жжения во влагалище, учащенное мочеиспускание. Этими факторами обусловлена плохая приверженность лечению. Женщины нередко прекращают лечение сразу после исчезновения симптомов заболевания, тогда как эрадикация возбудителя не происходит. В то же время надо учитывать, что в период развития клинических проявлений кандидозного вульвовагинита показатели кандидной колонизации кишечника оказываются достоверно выше. Для эрадикации кишечного резервуара могут быть использованы неабсорбируемые пероральные антимикотики.
Общей рекомендацией по лечению осложненных форм кандидозного вульвовагинита является удлинение терапевтической схемы (при использовании местных форм продолжительность лечения возрастает вдвое, при использовании препаратов для системного воздействия рекомендуется повторный прием той же дозы через неделю при однократном назначении и т. д.).
Таким образом, для уменьшения вероятности развития рецидивов врач должен всегда применять системный подход к диагностике и лечению заболевания с воздействием одновременно как на возбудитель, так и на все возможные резервуары дрожжеподобных грибов.
Учитывая, что беременность является основным предрасполагающим фактором развития кандидозного вульвовагинита, особую проблему представляет его лечение при этом состоянии. Главным требованием в этой ситуации является безопасность лечения. По данным различных авторов, при беременности не установлена необходимость в более продолжительных курсах лечения. Предпочтение следует отдавать местному лечению.
Из всего арсенала антимикотиков, существующих на сегодняшний день, широкое применение в лечении кандидозного вульвовагинита нашли препараты, относящиеся к новому классу триазольных соединений и содержащие в своем составе флуконазол, например микомакс.
Флуконазол (флюкостат) 150 мг высокоактивен в отношении Candida albicans и лишь около 3 — 5% штаммов Candida albicans резистентны к флуконазолу или имеют промежуточную чувствительность. Candida krusei и отдельные штаммы Candida glabrata резистентны к флуконазолу. К флюконазолу могут быть устойчивы и Saccharomyces cerevisiae.
Следует отметить увеличение эффективности лечения кандидозного вульвовагинита примерно на 10 — 12% после двукратного применения флуконазола (одна доза 150 мг 1 раз в 5 — 6 дней) по сравнению с однократным приемом (эффективность достигает 94 — 95%).
Флуконазол оказывает хороший профилактический эффект при рецидивирующем кандидозе. Препарат хорошо переносится. Возможное осложнение — легкий, быстро проходящий желудочно-кишечный дискомфорт (менее 2%), еще реже наблюдаются головная боль и кожные высыпания.
Применение флуконазола у беременных и кормящих женщин для лечения кандидозного вульвовагинита нецелесообразно, так как возможный риск для плода превышает показания.
Среди полиеновых антибиотиков, использующихся для лечения кандидозного вульвовагинита, хорошо известен препарат пимафуцин — фунгицидный полиеновый антибиотик из группы макролидов широкого спектра действия для местного и перорального применения, содержащий в качестве активной субстанции натамицин.
Пимафуцин выпускается в различных лекарственных формах: кишечнорастворимые таблетки по 100 мг, влагалищные свечи по 100 мг, 2%-ный крем.
К натамицину чувствительно большинство патогенных дрожжеподобных грибов, особенно C. albicans.
Натамицин связывает стеролы клеточных мембран, нарушая их целостность и функцию, что приводит к гибели микроорганизмов. Препарат практически не абсорбируется из ЖКТ. Он не токсичен и не оказывает аллергизирующего действия. Натамицин в таблетках благодаря кишечнорастворимой оболочке действует только в кишечнике. Случаев резистентности к натамицину в клинической практике не отмечено.
Пимафуцин не оказывает тератогенного действия (при назначении его беременным в дозе 100 мг в сутки), в связи с чем обосновано его применение во время беременности (даже в I триместре) и в период лактации.
Для лечения кандидозного вульвовагинита или вульвовагинита смешанного генеза как небеременных, так и беременных и кормящих женщин можно рекомендовать комбинированный препарат для местного применения, с низкой системной абсорбцией — тержинан. В состав этого препарата входит: тернидазол — производное имидазола, действует на анаэробный компонент микрофлоры влагалища; неомицин сульфат — антибиотик широкого спектра действия из группы аминогликозидов, действие которого направлено на грамположительные и грамотрицательные бактерии; нистатин — противогрибковый антибиотик из группы полиенов, высокоактивен в отношении грибов рода Candida; преднизолон — глюкокортикоид, оказывает выраженное противовоспалительное действие (позволяет быстро купировать в острой стадии признаки воспаления — гиперемию, боль, зуд и т. д.).
На сегодняшний день тержинан является одним из немногих местных препаратов, обладающих широким спектром действия за счет удачно подобранной комбинации составных частей.
Учитывая особенности кандидозной инфекции, а также фармакодинамики и фармакокинетики вышеизложенных антимикотиков, нами была разработана нижеприведенная схема лечения кандидозного вульвовагинита и оценена ее клиническая эфективность. Мы провели клинико-микробиологическое обследование 56 пациенток в возрасте от 18 до 49 лет с кандидозным вульвовагинитом, подтвержденным микроскопическим и культуральным методами исследования. Улучшение состояния большинство пациенток отметили уже на 3 — 4-й день лечения. Микологическая санация и полное клиническое выздоровление были достигнуты у 53 (94,6%) пациенток.
Предлагаемая схема включает препараты, обладающие различными точками приложения, воздействуя одновременно на различные этапы жизнедеятельности и метаболизма возбудителя, а также на все возможные системные резервуары дрожжеподобных грибов.
Микомакс (per os) 150 мг двукратно (первая доза 1-й день, вторая доза — на 6-й день).
Гино-травоген — 1 вагинальный суппозиторий глубоко во влагалище на ночь 1-й день.
Пимафуцин (per os) по 100 мг 4 раза в день — 10 дней со 2-го дня лечения.
Предложенная схема лечения кандидозного вульвовагинита имеет высокую эффективность, быстро купирует симптомы, уменьшает процент рецидива, способствует повышению эффективности терапии этого широко распространенного гинекологического заболевания. Частое рецидивирование заболевания после проведения антимикотического лечения различными препаратами позволяет рекомендовать данную комплексную терапию для лечения как острого, так и хронического рецидивирующего кандидозного вульвовагинита у небеременных и некормящих женщин.
Для лечения кандидозного вульвовагинита беременных женщин из вышеупомянутых препаратов можно применять:
При наличии у полового партнера баланита, болезненности до и после коитуса, рекомендовано лечение препаратом мифунгар в виде крема, который наносится тонким слоем 2 — 3 раза в сутки.
Мы сталкиваемся с большими затруднениями в вопросах лечения генитального кандидоза еще и вследствие того, что чаще всего кандидоз представляет собой не заболевание, передающееся половым путем, а маркер неблагополучия в организме (иммунодефицитные состояния, дисгормональные нарушения и др.). В связи с этим параллельно с антимикотической терапией необходимо проводить коррекцию состояний, приводящих к развитию кандидозного вульвовагинита.
Несмотря на то что существуют определенные схемы лечения кандидозного вульвовагинита, выбор лекарственного средства в каждом конкретном случае должен зависеть от тяжести клинического течения заболевания, наличия микст-инфекции и сопутствующих заболеваний. Только такой комплексный подход к данной проблеме позволит повысить эффективность лечения кандидозного вульвовагинита, снизить частоту и процент рецидивирования данного заболевания.
Литература
А. Л. Тихомиров, доктор медицинских наук, профессор
Ч. Г. Олейник, МГМСУ, Москва