киста перикарда чем опасна
Кардиолог «СМ-Клиника» рассказал о заболевании сердца под названием «перикардит»
Около 5% людей, которые обращаются в скорую помощь из-за боли в груди, страдают перикардитом. Насколько опасно это заболевание и что делать, если врач поставил такой диагноз?
Что такое перикардит
Перикардит – это воспаление перикарда, тонкого двухслойного мешочка, окружающего сердце. Между слоями имеется небольшое количество жидкости, чтобы предотвратить трение при биении. Когда слои воспаляются, это может привести к нарушению полноценной работы сердца, образованию в полости спаек, скоплению жидкости и боли в груди. Перикард также помогает удерживать сердце внутри грудной клетки.
Перикардит обычно возникает внезапно и продолжается от нескольких дней до нескольких недель.
Заболеть перикардитом может любой человек. В большинстве случаев он проходит самостоятельно. Однако от 15 до 30% людей болеют более одного раза – это называется рецидивирующим перикардитом.
Существует несколько форм перикардита:
Причины перикардита у взрослых
Причина большинства перикардитов неизвестна, но считается, что от 80 до 90% случаев заболевания связаны с инфекциями (вирусы, бактерии, грибки и паразиты).
Кроме того, причиной перикардита могут быть:
Симптомы перикардита у взрослых
Перикардит может ощущаться как сердечный приступ с внезапно возникающей острой или колющей болью в груди. Боль может быть в средней или левой части груди, за грудиной, может распространяться на плечи, шею, руки или челюсть.
Среди других симптомов могут быть:
Если причиной перикардита является бактериальная инфекция, у пациента может быть жар, озноб и количество лейкоцитов выше нормы. Если причина вирусная, могут быть симптомы гриппа или расстройства желудка.
Лечение перикардита у взрослых
Диагностика
Другие тесты, используемые для диагностики, включают:
Современные методы лечения
Лечение перикардита будет зависеть от его первопричины. Если это бактериальная инфекция, могут назначить антибиотики. В большинстве случаев, по данным Американской кардиологической ассоциации, перикардит протекает в легкой форме и проходит самостоятельно – надо лишь отдохнуть. Но врач может назначить нестероидные противовоспалительные препараты (Ибупрофен, Аспирин).
Если есть другие медицинские риски, пациента могут госпитализировать. В этом случае терапия будет направлена на уменьшение боли, воспаления и минимизацию риска рецидива. Как правило в этом случае назначают Колхицин.
Кортикостероиды также эффективны для уменьшения симптомов перикардита, однако, исследования показали, что раннее применение этих препаратов может иметь повышенный риск рецидива заболевания, и их следует избегать, за исключением крайних случаев, когда болезнь не поддаются традиционному лечению.
Хирургическое вмешательство может быть рассмотрено при рецидивирующем перикардите, который не поддается лечению другими методами – в этом случае удаляют перикард.
Профилактика перикардита у взрослых в домашних условиях
Предотвратить перикардит сложно, но в случае болезни важно четко следовать плану лечению, который прописал врач. До полного выздоровления больше отдыхайте, избегайте тяжелых физических нагрузок.
Если вы заметили какие-либо признаки рецидива, как можно скорее обратитесь к врачу.
Выздоровление от перикардита требует времени. В некоторых случаях полное исчезновение симптомов может занять несколько недель.
Популярные вопросы и ответы
Какие могут быть осложнения при перикардите?
В целом, перикардит считается заболеванием с благоприятным исходом, так как своевременная квалифицированная помощь приводит к полному выздоровлению у большинства пациентов. В редких случаях при тяжелом течении болезни могут наблюдаться следующие осложнения:
Когда вызывать врача на дом при перикардите?
Перикардит, как правило, развивается постепенно. Поэтому при возникновении основных жалоб и симптомов необходимо обратиться к врачу для проведения диагностики.
Чаще всего больные жалуются на одышку (в покое или при небольших физических нагрузках), боли в области сердца, сердцебиение, общую слабость.
Можно ли вылечить перикардит народными средствами?
Вариантов лечения перикардитов достаточно много. Как правило, они зависят от причины перикардита (лечение заболевания, вызвавшего перикардит, приводит к исчезновению симптомов перикардита, вплоть до выздоровления). Назначает лечение при перикардитах только врач после полного обследования и установления причины заболевания.
Народные средства при лечении перикардитов применяются как дополнительная терапия и только при лечении сухих (фибринозных) перикардитов. Среди них:
Киста перикарда чем опасна
Институт хирургии им. А.В. Вишневского Минздравсоцразвития РФ, Москва
Институт хирургии им. А.В. Вишневского, Москва
Институт хирургии им. А.В. Вишневского, Москва
ФГБУ «Институт хирургии им. А.В. Вишневского» Минздрава России, Москва
Параганглиома сердца, имитирующая кисту перикарда
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2011;(1): 61-64
Туманова У. Н., Дубова Е. А., Коростелев А. Н., Кармазановский Г. Г. Параганглиома сердца, имитирующая кисту перикарда. Хирургия. Журнал им. Н.И. Пирогова. 2011;(1):61-64.
Tumanova U N, Dubova E A, Korostelev A N, Karmazanovskiĭ G G. Cardiac paraganglioma imitating pericardium cyst. Khirurgiya. 2011;(1):61-64.
Институт хирургии им. А.В. Вишневского Минздравсоцразвития РФ, Москва
Институт хирургии им. А.В. Вишневского Минздравсоцразвития РФ, Москва
Институт хирургии им. А.В. Вишневского, Москва
Институт хирургии им. А.В. Вишневского, Москва
ФГБУ «Институт хирургии им. А.В. Вишневского» Минздрава России, Москва
Параганглиомы представляют собой новообразования симпатической и парасимпатической нервной системы. Около 90% симпатоадреналовых параганглиом локализуются в надпочечниках, при этом они называются феохромоцитомами. Вненадпочечниковые параганглиомы составляют примерно 10% общего числа таких новообразований и обнаруживаются главным образом в брюшной полости [15]. Менее 2% параганглиом развиваются в грудной полости преимущественно в заднем средостении. Источником их развития считаются эктопические островки хромаффинных клеток, сохраняющиеся в средостении и не замещающиеся лимфоидной тканью после рождения.
Параганглиомы сердца относятся к очень редким новообразованиям. Они составляют менее 1% всех опухолей сердца [21]. Первое сообщение об успешной резекции параганглиомы сердца было опубликовано Е. Besterman и соавт. в 1974 г. [9]. После этого в литературе было сообщено примерно о 50 подобных наблюдениях [13, 34]. В большинстве наблюдений страдали женщины среднего возраста. В то же время V. Jebara и соавт. [16] указывают, что опухоль встречается с одинаковой частотой у мужчин и женщин в возрасте 36-40 лет.
Большая часть (около 60%) описанных сердечных параганглиом располагалась в левом предсердии. Кроме того, они локализовались в межпредсердной перегородке, правом предсердии, левом желудочке, начальном (интраперикардиальном) отделе аорты и стволе легочной артерии [10].
В основе диагностики параганглиомы сердца лежат определение уровня катехоламинов в моче и сыворотке крови, данные КТ и МРТ, а также сцинтиграфии.
Стандартные методы обследования больных с новообразованиями средостения (клинический осмотр, рентгенография) позволяют в большинстве наблюдений установить предварительный диагноз и решить вопрос топографии опухоли. Применение специальных методов исследования (пневмомедиастинография, диагностический пневмоторакс, ангиопульмонография) малоинформативно и небезопасно для пациентов и в основном имеет исторический интерес. В большинстве клиник давно отказались от данных процедур либо применяют их по специальным показаниям.
Степень гормональной активности параганглиом не влияет на рентгенологическую картину, но важна при той или иной степени выраженности клинической симптоматики [4].
Для доброкачественной параганглиомы характерна односторонне расположенная парамедиастинальная тень округлой или несколько продолговатой формы, средней интенсивности, с ровными четкими контурами, преимущественно в передневерхнем отделе средостения. В боковой проекции параганглиома определяется вблизи дуги аорты, занимая передний или переднесредний отдел средостения. Злокачественная параганглиома обычно расположена за грудиной по средней линии, обусловливая рентгенологически определяемое расширение срединной тени в верхнем отделе. Контуры тени четкие, местами неровные [2].
С появлением КТ и МРТ традиционные методы рентгенологической диагностики постепенно утратили свое значение. КТ или МРТ средостения позволяет определить истинное расположение опухоли, а также вовлечение соседних структур и анатомических образований в патологический процесс [5, 6, 17, 22]. Кроме того, КТ и МРТ дают возможность измерить относительную рентгеновскую плотность, что особенно важно в дифференциальной диагностике солидных и жидкостных образований. Эти методы можно дополнить KT- или MP-ангиографией для исключения аневризм сердца и крупных сосудов, определить степень компрессии верхней полой вены и оценить коллатеральные пути оттока венозной крови.
Параганглиомы рано (на 25-й секунде) и выраженно (от 104 до 250 ед.Н, в среднем 174±51 ед.Н) накапливают контрастное вещество, которое достаточно равномерно распределяется в паренхиме опухоли, хотя возможно определение центральных небольших участков пониженной плотности. Их наличие объясняется не участками распада, а зоной гиалиноза. В венозную фазу плотность контрастирования параганглиомы снижается (102±27 ед.Н). Иногда при этом участок гиалиноза становится лучше виден. В отсроченную фазу плотность параганглиомы значительно снижается (67±10 ед.Н), но не достигает исходных величин [3].
Таким образом, специфическим КТ-признаком параганглиомы считается раннее и выраженное накопление контрастного вещества в артериальную фазу. Подобное повышенное накопление контрастного вещества объясняется строением новообразования: помимо клеток в структуре хемодектомы отмечается большое количество синусоидов [7].
Однозначная оценка злокачественности параганглиомы по нечеткости контуров или неравномерной плотности, к сожалению, невозможна. На препаратах, окрашенных гематоксилином и эозином, также трудно дифференцировать злокачественные и доброкачественные параганглиомы. Следует отметить, что только инфильтрирующий рост опухоли, развитие рецидива или наличие метастазов являются достоверными признаками злокачественности процесса [32].
По мнению ряда исследователей [29], МРТ дает возможность четко определить локализацию опухоли, ее взаимоотношение с сосудистыми структурами средостения, но не позволяет отличить параганглиому от других мягкотканных новообразований средостения.
На МРТ параганглиома имеет овоидную или веретенообразную форму, гипоинтенсивный сигнал на Т1 и PD-WI и от изо- до гиперинтенсивного сигнала в режимах Т2 и Т2 с жироподавлением. Вариабельна степень множественных изогнутых и/или пунктирных зон выпадения или низкого сигнала на PD, Т2 и FS-T2 в параганглиомах размером более 1 см, свидетельствующая о наличии внутриопухолевых сосудов. Эти признаки на T2-BИ получили название «соль и перец», с перцем в виде сосудов с потоком крови и солью в виде кровоизлияний и сосудов с замедленным потоком крови. Образование также может быть гетерогенным на Т2-ВИ из-за вторичного формирования кист и геморрагий. После введения контрастного препарата образование умеренно или интенсивно контрастируется [8, 18, 28].
При параганглиоме чувствительным и специфическим исследованием является сцинтиграфия с мета- 131 I-бензилгуанидином или мета- 123 I-бензилгуанидином МИБГ [27, 28]. МИБГ накапливается в злокачественной параганглиоме в значительно большей степени, чем в доброкачественной [22]. Пока это исследование выполняют лишь в отдельных клиниках, но в будущем оно может стать методом массовых исследований. Вместе с тем в настоящее время до 15% опухолей не удается выявить этим методом, а злокачественные параганглиомы накапливают мета- 131 I-бензилгуанидин или мета- 123 I-бензилгуанидин лишь в 50% наблюдений и, следовательно, данная методика требует дальнейших научных разработок. В связи с этим используются другие методы функционального изображения.
При проведении позитронно-эмиссионной томографии (ПЭТ) для диагностики феохромоцитом и параганглиом используют новые многообещающие специфичные радионуклиды: 6-[18F]-фтордопамин, [18F]-дигидроксифенилаланин (ДОФА), [11C]-гидроксиэфедрин, или [11С]-адреналин. В последних исследованиях продемонстрировано превосходство этих методов по сравнению со сцинтиграфией с МИБГ- 123 I и MИБГ- 131 I. Такие методы накопительной диагностики, как октреоскан и ПЭТ с [18F]-фтордезоксиглюкозой (другие варианты не рекомендуются), используются в качестве методов первого ряда топической диагностики. Данные варианты обследования могут применяться у больных с отрицательным результатом сцинтиграфии с МИБГ- 123 I, при быстрорастущих опухолях, имеющих высокую метаболическую активность, рецепторы к соматостатину [1].
Окончательный диагноз нейрогенной опухоли верифицируется по результатам комплексного морфологического исследования биопсийного или операционного материала [32]. По мнению R. Rana и соавт. [27], при диагностике нейрогенных опухолей достаточно убедительными могут быть и цитологические показатели. Однако цитологическое исследование не всегда позволяет верифицировать нозологическую принадлежность и степень злокачественности опухоли [14]. В этой ситуации необходимо проводить иммуногистохимические и электронно-микроскопические исследования.
Гистологические и иммуногистохимические характеристики параганглиомы не зависят от ее локализации. Клетки ее округлой или полигональной формы напоминают секретирующие клетки параганглиев и формируют альвеолярные, трабекулярные или солидные структуры. Злокачественный вариант опухоли встречается редко, характеризуется выраженным инфильтративным ростом. Метастазы злокачественной параганглиомы появляются относительно поздно: вначале в регионарных лимфатических узлах, затем происходит быстрое гематогенное метастазирование [19, 23]. Американские исследователи [19], изучая ангиогенез при феохромоцитоме и параганглиоме, пришли к заключению, что выраженность сосудистой сети опухоли коррелирует с ее способностью к инвазивному росту и может быть использована для оценки вероятности озлокачествления параганглиомы.
Поскольку параганглиомы сердца обычно располагаются вблизи клапанов и венечных артерий, радикальная операция производится редко, и соответственно диагноз бывает плохим. Так, более чем в половине наблюдений параганглиом, представленных в литературе, имелись осложнения, а также отмечались высокие показатели смертности [20].
Приводим собственное наблюдение.
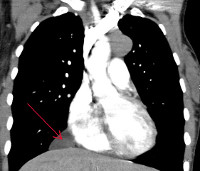
Больная М., 57 лет, при поступлении в Институт хирургии им. А.В. Вишневского предъявляла жалобы на одышку при умеренной физической нагрузке. Из анамнеза известно, что полгода назад перенесла ОРЗ, в течение 3 дней отмечались выраженная одышка и сердцебиение. В поликлинике по месту жительства при ЭхоКГ выявлено объемное образование в перикарде. При обращении в Институт хирургии им. А.В. Вишневского была выполнена мультиспиральная компьютерная томография (МСКТ) грудной клетки, во время которой обнаружено объемное образование размером 61×51×65 мм в передненижнем средостении. Больная была госпитализирована для дообследования и хирургического лечения.
При осмотре состояние удовлетворительное. Кожные покровы нормальной окраски. Телосложение нормостеническое. Грудная клетка обычной формы. Дыхание в легких везикулярное, проводится во все отделы. Хрипов нет. Частота дыхательных движений 14 в 1 мин. Перкуторно границы относительной сердечной тупости не расширены. Тоны сердца приглушены, ритмичные. Пульс 72 в 1 мин, ритмичный. АД 130/90 мм рт.ст. Отеков и пастозности нижних конечностей нет. Пульсация артерий на всех уровнях отчетливая. Живот мягкий, безболезненный при пальпации. Печень не увеличена. Остальные органы и системы без особенностей.
ЭКГ: ритм синусовый, правильный. Частота сердечных сокращений 63 в 1 мин. Вертикальное положение электрической оси сердца. Неполная блокада правой ножки пучка Гиса.
Рентгенологическое исследование грудной клетки: легочные поля без инфильтративных изменений, усиление легочного рисунка больше справа, в среднем отделе, диафрагма без особенностей.
При спирометрии жизненная емкость легких и проба Тиффно в норме. Незначительные вентиляционные нарушения обструктивного характера в дистальных отделах бронхов.
ЭхоКГ: размеры полостей сердца в норме, зон гипо- и акинеза левого желудочка не выявлено. Локальных нарушений сократимости нет. Клапаны интактны. Сбросов крови нет. Сократительная и диастолическая функция левого желудочка в норме, фракция выброса 75%. За правыми полостями сердца с 4-камерной позиции визуализируется образование овальной формы, размером 39×65 мм с капсулой 3 мм (киста перикарда).
Дуплексное сканирование брахицефальных артерий: исследованные артерии полностью проходимы, гемодинамически незначимая деформация анатомического хода правой внутренней сонной артерии.
МРТ органов грудной клетки: картина более всего соответствует тромбированной аневризме правого предсердия (рис. 2). 
При коронарографии, правой атриографии, внутрисердечном ультразвуковом исследовании определяется правый тип коронарного кровообращения. Стенозирования коронарных артерий не выявлено. Тромбоз правого предсердия (?).
Была выполнена операция: резекция образования правого желудочка с линейной пластикой в условиях искусственного кровообращения. При ревизии обнаружено опухолевидное образование размером 5×6 см на широком основании диаметром 5 см, исходящее из стенки правого желудочка, при пальпации оно мягкоэластической консистенции.
Послеоперационный период протекал без осложнений. Больная выписана в удовлетворительном состоянии.
Итак, ни один из методов дооперационной диагностики не позволил диагностировать параганглиому. Причинами сложности верификации диагноза в приведенном наблюдении при таком современном и высокоинформативном методе лучевой диагностики, как МСКТ, послужили не только редкость заболевания и локализации новообразования, скудность клинических проявлений, но и выраженный кистозный компонент, нетипичное накопление контрастного вещества тканью опухоли по периферии кистозной полости.
Таким образом, трудности диагностики параганглиом данной локализации обусловлены не только редкостью заболевания, но и редким вариантом его течения, скудностью клинических проявлений, наличием большого количества сходных по клиническим проявлениям образований и заболеваний.
Целомическая киста перикарда
МКБ-10
Общие сведения
Целомическая киста перикарда – дизонтогенетическое полостное образование, заполненное бесцветной жидкостью, структурно и анатомически связанное с перикардом. Впервые патология была описана в сер. XIX в. и названа «дивертикулом перикарда» на основании предположения, что киста представляет собой выпячивание париетального листка околосердечной сумки. Однако в 40-е годы XX века было доказано, что образование является результатом аномалии развития эмбриональной полости – целома, а заболевание получило название «целомическая киста перикарда».
Среди всех объемных образований средостения целомические кисты перикарда составляют от 4 до 10%. Большинство случаев заболевания выявляется в возрасте 20-40 лет, у женщин в 2-3 раза чаще. Рассмотрением клинических аспектов патологии занимаются специалисты в области клинической кардиологии и торакальной хирургии.
Причины
Существует две основные теории происхождения целомических кист перикарда: первая из них объясняет образование кист нарушением эмбриогенеза, вторая – воспалительными поражениями и травмами перикарда.
Теория дизэмбриогенеза
Сторонники первой точки зрения связывают появление кист с врожденной слабостью определенных участков перикарда, что приводит к выпячиванию серозной оболочки по типу дивертикула. Такие кисты имеют сообщение с полостью околосердечной сумки и в дальнейшем могут отшнуровываться, образуя изолированную кисту.
Другой возможный механизм формирования врожденной целомической кисты перикарда – нарушение слияния эмбриональных лакун, которые в норме, объединяясь, образуют перикардиальную полость (целом). Неравномерное развитие одной из таких лакун может дать начало истинному дивертикулу или отшнуровавшейся кисте перикарда. Этой теории придерживается большинство современных зарубежных и отечественных исследователей.
Теория воспаления
Вторая точка зрения, связывающая образование целомических кист с воспалительными процессами или механическими повреждениями в области перикарда, менее популярна. Тем не менее, нельзя отрицать вероятность возникновения кист в связи с перенесенным перикардитом, гематомами в области сердца, распадом опухолей.
Патанатомия
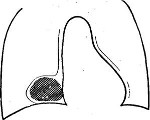
Киста может иметь округлую, овальную или грушевидную форму. Средний диаметр полости кисты составляет 3-8 см. Наибольшими размерами отличаются замкнутые кисты; дивертикулы, напротив, имеют небольшие размеры. Стенки целомической кисты перикарда тонкие, с гладкой, блестящей внутренней поверхностью.
Микроскопическое строение стенки повторяет структуру перикарда. Изнутри киста выстлана клетками мезотелия, наружный слой образован зрелой соединительной тканью, пронизанной сосудами. Мышечные волокна в стенке целомической кисты перикарда отсутствуют. Содержимое кистозной полости – бесцветная прозрачная жидкость, содержащая небольшое количество белка и много солей. При травмах или инфицировании кисты содержимое становится геморрагическим или гнойным.
Классификация
Целомические кисты перикарда бывают одно- или многокамерными. По клиническому течению они подразделяются на бессимптомные, неосложненные и осложненные.
Симптомы кисты перикарда
По данным исследователей, от 30 до 50% целомических кист перикарда протекают бессимптомно. Такие образования обнаруживаются при профилактической флюорографии. В остальных случаях кисты сопровождаются полиморфной клинической симптоматикой, зависящей от расположения и размеров целомической кисты перикарда.
К числу наиболее типичных жалоб относятся дискомфорт и боль (ноющая, колющая) в области сердца, чувство сдавления за грудиной, сердцебиение. Болевые ощущения могут имитировать стенокардию. Часто беспокоит сухой кашель и одышка, усугубляющаяся при физических нагрузках. Иногда у больных возникают астматические приступы.
Осложнения
Сдавление гигантской целомической кистой перикарда органов средостения сопровождается цианозом, набуханием шейных вен, дисфагией, значительной одышкой. Давление кисты на ветви блуждающего или диафрагмального нерва может провоцировать боли в подреберье с иррадиацией в плечо и лопатку. После удаления кисты все перечисленные симптомы полностью исчезают. В случае разрыва или нагноения кисты присоединяются признаки гидроторакса, явления плевропульмонального шока.
Диагностика
При наличии названной симптоматики пациенты обычно обращаются за медицинской помощью к кардиологу или пульмонологу. Физикальными признаками, сопутствующими целомическим кистам перикарда, могут служить выбухание грудной стенки в проекции локализации кисты, ослабление дыхания, притупление перкуторного звука, сосудистые шумы, тахикардия. Стандартный алгоритм обследования пациентов с целомической кистой перикарда включает:
В процессе обследования исключаются другие заболевания: опухоли сердца, диафрагмальная грыжа, абдоминомедиастинальная липома, эхинококковая киста.
Лечение кисты перикарда
Пункционный метод лечения целомической кисты перикарда не оправдан, поскольку дает лишь временный эффект. В дальнейшем вновь происходит накопление жидкости и увеличение образования в размерах. Склерозирование кисты также нецелесообразно, поскольку при введении склерозант может попадать в полость перикарда и вызывать констриктивный перикардит.
Хирургическое удаление кисты перикарда является самым радикальным методом лечения, позволяющим навсегда избавиться от заболевания и избежать осложнений. При этом может использоваться передне-боковая или боковая торакотомия либо торакоскопия. Обычно целомическую кисту перикарда вылущивают целиком, без нарушения целостности стенок. Перевязка и отсечение ножки кисты производится в непосредственной близости от перикарда. При кисте большого размера предварительно производится ее пункционное опорожнение.
Прогноз
Киста перикарда может увеличиваться в размерах годами, не вызывая субъективных жалоб. При симптоматическом течении необходимо незамедлительное проведение дифдиагностики и хирургического лечения. Течение послеоперационного периода обычно гладкое. Все имевшие место до операции симптомы быстро регрессируют. При осложненном характере течения целомической кисты перикарда (нагноении, прорыве в бронхи или плевральную полость, малигнизации стенки и др.) прогноз серьезный.