клацид или азитромицин что лучше при бронхите
АНТИБИОТИКИ в лечении острых бронхитов у детей
Какова основная этиологическая причина острых и рецидивирующих бронхитов? Какова тактика выбора антибактериальных препаратов? Бронхит является одним из самых распространенных инфекционных заболеваний респираторного тракта у детей и, казалось бы, не пр
Какова основная этиологическая причина острых и рецидивирующих бронхитов?
Какова тактика выбора антибактериальных препаратов?
Бронхит является одним из самых распространенных инфекционных заболеваний респираторного тракта у детей и, казалось бы, не представляет особой проблемы для врача-педиатра. Однако это весьма обманчивое впечатление. Существует множество нерешенных вопросов, связанных с терминологией, этиологией и патогенезом этого заболевания, а также влиянием экологических, аллергических и иных агрессивных факторов. Все это создает ряд объективных трудностей и в интерпретации клинических данных, и в выборе тактики терапии.
Прежде всего остановимся на определении понятий. В настоящее время принято выделять три клинические формы бронхита: острый, рецидивирующий и хронический [5]. Острый бронхит встречается в любом возрастном периоде жизни человека и представляет собой острое самокупирующееся (т. е. самоизлечивающееся) воспаление слизистой оболочки трахеобронхиального дерева, обычно завершающееся полным излечением и восстановлением функций [6]. Чаще всего острый бронхит является одним из проявлений острого респираторного заболевания различной этиологии — вирусной, бактериальной, грибковой, паразитарной, смешанной. Существует также острый ирритативный бронхит химической, аллергической и другой неинфекционной природы.
Острый бронхит, если он не сопровождается клинически выраженными признаками обструкции, принято обозначать как острый простой бронхит, или просто острый бронхит.
В отличие от него острый обструктивный бронхит характеризуется тем, что воспаление слизистой оболочки бронхов сопровождается сужением и/или закупоркой дыхательных путей за счет отека и гиперплазии слизистой оболочки, гиперсекреции слизи или развития бронхоспазма. Возможен сочетанный характер бронхообструкции. Обструктивный бронхит несколько чаще регистрируется у детей раннего возраста, т. е. у детей до 3 лет. Причем в этом возрасте обструктивный синдром преимущественно обусловлен гиперсекрецией вязкой и густой слизи и гиперплазией слизистой оболочки. Бронхоспазм более характерен для детей старше 4 лет [1].
Одной из клинических форм острого воспаления слизистой оболочки бронхов является бронхиолит. Он, по сути, представляет собой клинический вариант острого обструктивного бронхита, но в отличие от последнего характеризуется воспалением слизистых оболочек мелких бронхов и бронхиол. Этим определяются клинические особенности заболевания, его тяжесть и прогноз. Бронхиолит встречается преимущественно у детей раннего возраста, причем чаще в грудном возрасте, т. е. до года [1, 5].
Под рецидивирующим бронхитом понимают такую форму заболевания, когда в течение года отмечается не менее трех эпизодов острого бронхита. Как правило, подобная склонность к развитию повторного воспаления слизистой бронхов не случайна, и в основе ее лежит снижение мукоцилиарного клиренса вследствие поражения мерцательного эпителия: повышенной вязкости слизи; изменения диаметра бронхов; увеличения резистентности респираторных путей; нарушения местной или общей противоинфекционной защиты.
Рецидивирующий бронхит клинически протекает в виде острого простого или обструктивного бронхитов, реже в виде эпизодов повторного бронхиолита. У детей рецидивирующий бронхит встречается в любом возрастном периоде детства, но наиболее часто регистрируется после 3 лет.
Терапия любого инфекционного заболевания и, в частности, выбор антибактериальной терапии, как известно, определяются этиологией процесса.
Причинами острого и рецидивирующего бронхитов в подавляющем большинстве случаев являются инфекционные агенты: вирусы, вирусно-бактериальные ассоциации и бактерии. Значительно менее распространены неинфекционные факторы: химические, физические, аллергические. Последние могут выступать как самостоятельные причинные факторы либо обуславливать предрасположение к развитию инфекционного воспалительного процесса или отягощать его течение.
Среди вирусов ведущее место занимают 1 и 3-й типы парагриппа, РС-вирус, аденовирусы. Реже в качестве причины бронхитов выступают риновирусы, вирусы гриппа, энтеровирусы, вирус кори, цитомегаловирус и др. Однако забывать об их этиологической значимости не следует.
Возрастной и эпидемиологический аспекты играют в развитии бронхита немаловажную роль. Такие вирусы, как парагрипп, аденовирус, риновирус, вирус гриппа практически с одинаковой частотой вызывают бронхит в любом возрасте. Здесь наибольшую значимость имеет эпидемиологическая ситуация: время года (преимущественно холодный период), «скученность» (проживание в общежитии, частое использование общественного транспорта, пребывание в детском коллективе и т. д.), эпидемия и т. д.
Риносинтициальный вирус как причина бронхита чаще встречается у детей раннего возраста, в основном от 6 месяцев до 3 лет, что, видимо, связано с определенным тропизмом этого возбудителя. При этом сезонность и «скученность» играют в развитии заболевания значительно меньшую роль.
Вид вирусной инфекции оказывает существенное влияние на характер поражения слизистой. Так, для парагриппа, гриппа, цитомегаловирусной инфекции характерны дистрофия и деструкция эпителия с отторжением целых слоев. Для РС-вирусной инфекции — гиперплазия эпителия мельчайших бронхов и бронхиол, подушкообразное разрастание эпителия с нарушением бронхиальной проводимости. Именно с этим связывают тот факт, что при РС-вирусной инфекции чаще развивается бронхиолит или острый обструктивный бронхит. Аденовирусная инфекция сопровождается выраженным экссудативным компонентом, нередко наблюдаются слизистые наложения, разрыхление и отторжение эпителия, имеет место образование в стенке бронха крупноклеточных инфильтратов. Это способствует формированию ателектазов и обструкции дыхательных путей.
Как отмечалось выше, вирусы могут быть самостоятельной причиной болезни. По нашим данным, у детей старше 4 лет вирусные бронхиты регистрируются примерно в 20% случаев, но у детей от 14 дней до 4 лет менее чем в 10% случаев. Роль вирусов в целом в этиологии инфекций трахеобронхиального дерева в этой возрастной группе оказалась невысока — до 15%. Как правило, они встречались в ассоциациях, чаще — с бактериями, реже — с другими представителями микробного мира: грибами, простейшими [7, 8].
Бактерии, способные становиться причиной острого бронхита, также весьма разнообразны. Причем этиологическая структура острых внебольничных и внутрибольничных заболеваний существенно различается. В этиологии внебольничных бронхитов, т. е. бронхитов, развившихся в обычных условиях жизни ребенка, принимает участие довольно большой спектр возбудителей.
В настоящее время в зависимости от характера клинических проявлений внебольничные бронхиты, так же как и пневмонии, принято делить на типичные и атипичные.
Для типичных бронхитов характерно острое начало с выраженной лихорадочной реакцией, интоксикацией, кашлем и довольно выраженными физикальными проявлениями. Типичные бронхиты обычно обусловлены пневмококком, моракселлой катарралис и гемофильной палочкой.
Для атипичных заболеваний трахеобронхиального дерева характерно малосимптомное подострое начало, с нормальной или субфебрильной температурой, отсутствием интоксикации. Самым типичным симптомом является сухой непродуктивный навязчивый кашель. Причинами атипичных внебольничных бронхитов являются хламидия пневмонии и микоплазма пневмонии [6, 7, 8]. При микоплазменной этиологии заболевания в его дебюте может отмечаться респираторный синдром при нормальной или субфебрильной температуре. При хламидийной, особенно у детей первых месяцев жизни, в половине случаев встречается конъюнктивит, а кашель носит коклюшеподобный характер.
Наблюдения зарубежных авторов и наши исследования, проведенные в 1996-1999 гг., свидетельствуют, что этиологическая значимость хламидий и микоплазм, являющихся внутриклеточными возбудителями инфекций, значительно выше, чем предполагалось ранее. Микоплазменная и хламидийная этиология бронхита и пневмонии у детей в настоящее время может составлять от 25 до 40%, причем она наиболее высока в первый год жизни и после 10 лет [7, 8].
Особенностью внутриклеточных возбудителей является их нечувствительность к традиционной антибактериальной терапии, что наряду с недостаточностью макрофагального звена защиты, характерной для этой инфекции, способствует затяжному и рецидивирующему течению воспалительного процесса в бронхах. Определенную роль играет и тот факт, что в окружении ребенка, как правило, имеются носители данного инфекционного агента, и это создает условия для реинфицирования. Поэтому микоплазменные и хламидийные бронхиты нередко приобретают затяжное (до 4–8 недель) или рецидивирующее течение.
Лечение острого бронхита в лихорадочный период болезни включает постельный режим, обильное питье, назначение жаропонижающих и противовоспалительных средств. Отдельным направлением является выбор противокашлевой терапии.
Но наиболее сложным следует признать вопрос о назначении и выборе антибактериальной терапии.
Большая значимость вирусов в этиологии болезни, преобладание легких форм, самокупирующийся характер заболевания ставят вопрос о целесообразности использования антибиотиков в терапии острых бронхитов. И вопрос этот широко обсуждается. Ряд исследований, проведенных на взрослых больных, свидетельствуют о том, что использование антибактериальной терапии не оказывает существенного влияния на исходы бронхита [4]. Это ставит под сомнение необходимость ее применения.
С другой стороны, по данным, приведенным в Государственном докладе о состоянии здоровья населения России [2], заболевания органов дыхания остаются ведущей причиной смерти детей первого года жизни (21,8 на 10000 родившихся) и детей от 1 года до 4 лет (55,6 на 100 000 детей этого возраста по сравнению с 2,6 на 100000 детей в возрасте от 5 до 9 лет). Наиболее распространенной причиной смерти является пневмония — основное осложнение бронхита в раннем детском возрасте. Проведенный нами анализ причин госпитализации детей раннего возраста в стационар показал, что почти в 50% случаев поводом является острая респираторная патология. Причем непосредственными поводами для госпитализации явились тяжелое состояние ребенка, обусловленное инфекционным токсикозом или выраженным бронхообструктивным синдромом, а также наличие неблагоприятного преморбидного фона (врожденные пороки развития, наследственные заболевания, энцефалопатия).
Таким образом, следует признать, что показанием к назначению антибактериальной терапии острых бронхитов в педиатрии является наличие выраженных симптомов интоксикации и длительной гипертермии (более 3 дней), особенно в группе детей раннего возраста, а также у детей всех возрастных групп с неблагоприятным преморбидным фоном, способным создать реальную угрозу развития пневмонического процесса.
Показанием к назначению антибиотиков следует считать клинические признаки, указывающие на бактериальную природу воспалительного процесса (слизисто-гнойный и гнойный характер мокроты) в совокупности с выраженной интоксикацией.
Затяжное течение заболевания, особенно при подозрении на внутриклеточную природу возбудителя, также является показанием к проведению антибактериальной терапии.
Бронхиолит, летальность от которого составляет 1–3%, также рассматривается как показание к назначению антибиотиков.
Наиболее широко при лечении бронхитов в настоящее время используются три группы препаратов — пенициллин и его производные из группы аминопенициллинов, оральные цефалоспорины второго поколения и макролиды [3].
Пенициллин и аминопенициллины (ампициллин, амоксициллин) оказывают бактерицидное действие на стрептококки, включая пневмококк, некоторые виды стафилококков и некоторые виды грамотрицательных бактерий, включая гемофильную палочку и моракселлу катарралис, — но легко разрушаются бета-лактамазами пневмококка, гемофильной палочки и моракселлы. Так называемые ингибитор-защищенные пенициллины (ампициллин сульбактам и амоксициллин клавуланат) за счет введения в их формулу ингибиторов бета-лактамаз сульбактама и клавулановой кислоты обладают намного более высокой эффективностью по отношению к таким возбудителям, как гемофильная палочка и моракселла катарралис. Да и по отношению к пневмококку они также более активны. Но все препараты пенициллинов не оказывают воздействия на внутриклеточных возбудителей. Кроме того, они существенно влияют на биоценоз кишечника и нередко вызывают аллергические реакции.
Цефалоспорины для орального применения (в основном 1 и 2 поколений) — цефалексин, цефаклор, цефоруксим аксетил — имеют те же сильные и слабые стороны, что и пенициллиновые производные. Цефалексин разрушается b-лактамазами бактерий, цефаклор и цефуроксим аксетил обладают довольно высокой устойчивостью к ферментам бактерий и эффективны по отношению к гемофильной палочке и моракселле катарралис. Но как и производные пенициллина, они не действуют на микоплазмы и хламидии, а кроме того, нередко вызывают выраженный кишечный дисбактериоз и аллергические реакции. Однако следует отметить, что цефалоспорины высокоэффективны при стрептококковой (в т. ч. и пневмококковой), стафилококковой и грамотрицательной (кишечная палочка и др.) этиологии заболевания.
Макролиды, особенно 2 и 3 поколений, существенно отличаются от антибиотиков двух предшествующих групп. Эритромицин воздействует как на стрептококки и некоторые виды стафилококка, так и на микоплазмы и хламидии. Но этот препарат требует четырехкратного приема, что резко снижает т. н. комплаентность лечения, т. е. реальное выполнение лечебных мероприятий. Особые трудности такой частый прием препаратов представляет у детей раннего возраста. Сам же эритромицин обладает крайне неприятным вкусом и характеризуется высокой частотой (до 20-23%) побочных проявлений со стороны желудочно-кишечного тракта в виде тошноты, рвоты, диареи, болевого синдрома. Но в отличие от пенициллинов и цефалоспоринов побочные эффекты макролидов, и эритромицина в частности, обусловлены не нарушением биоценоза кишечника, а прокинетическим, мотилиумподобным действием препаратов.
Слабой стороной этих препаратов является их оральное применение, что ограничивает возможность использования макролидов в тяжелых случаях, и низкая эффективность при гемофильной и энтеробактериальной этиологии заболевания. Исключение составляет азитромицин, обладающий высокой антигемофильной активностью.
Поскольку антибиотики при бронхите во всех случаях назначаются эмпирически, при их выборе необходимо учитывать ряд факторов: возраст ребенка, индивидуальную переносимость, внебольничный или внутрибольничный характер заражения, особенности клинической картины болезни (типичная, атипичная), характер течения (затяжное, рецидивирующее), эффективность предшествующей терапии.
Наиболее принятой практикой [6] является назначение при типичной картине острого бронхита (высокая температура, интоксикация, кашель, выраженные физикальные изменения в легких) в качестве препарата выбора амоксициллина или, лучше, амоксициллина клавуланата. Альтернативными препаратами (при неэффективности в течение 48 — 72 ч терапии, непереносимости) могут стать цефалоспорины и макролиды.
При атипичных бронхитах (нормальная или субфебрильная температура, отсутствие отчетливой интоксикации и одышки, невыразительность физикальных данных при наличии упорного, сухого или непродуктивного коклюшеподобного навязчивого кашля), при затяжном течении бронхита препаратами выбора являются макролиды.
Литература
1. Артамонов Р. Г. Состояние бронхов при затяжных и хронических сегментарных и долевых пневмониях у детей первых лет жизни. Автореф. дис. канд. мед. наук. М., 1958.
2. Белая книга. Здоровье матери и ребенка // Медицинский курьер. 1998. № 1 (8). С. 14-16.
3. Белоусов Ю. Б., Омельяновский В. В. Клиническая фармакология болезней органов дыхания. Справочное рук-во. М., 1996. С. 144-147.
4. Международный журнал медицинской практики. 1997. № 4. С. 29.
5. Рачинский С. В. и соавт. Бронхиты у детей. Л.: Медицина, 1978. 211 с.
6. Руководство по медицине. Диагностика и терапия. Под ред. Р. Беркоу. М., 1997, т. 1. С. 449-450.
7. Самсыгина Г. А., Зайцева О. В., Брашнина Н. П., Казюкова Т. В. // Педиатрия. 1998, № 3. С. 50-53.
8. Самсыгина Г. А., Охлопкова К. А., Суслова О. В. Болезни органов дыхания у детей. Матер. конф. М. 21-22.09.99, стр. 112.
Кларитромицин в педиатрии: фокус на инфекции дыхательных путей
Даже среди равных можно выбрать лучшего, но это не значит, что остальные хуже.
Козьма Прутков
Новейшая история макролидов
Были разработаны новые макролидные антибиотики следующего поколения, из которых наиболее удачными представителями оказались кларитромицин и азитромицин. Эти препараты отличаются от эритромицина значительно улучшенной фармакокинетикой, более низкой частотой побочных эффектов, большей активностью против ряда значимых возбудителей, сниженной способностью взаимодействовать с другими препаратами. Время создания современных макролидов совпало с открытием новых внутриклеточных возбудителей, поэтому уместной оказалась способность новых макролидов накапливаться внутри клетки и их активность против микоплазм, хламидий, легионелл. Наступил период «ренессанса» для этой фармакологической группы, особенно в педиатрической практике: новые макролиды стали популярны из-за хорошего профиля безопасности, удобства применения, высокой эффективности, быстрого исчезновения основных симптомов заболевания. Макролидные антибиотики стали препаратами выбора при лечении внебольничных инфекций верхних и нижних дыхательных путей, кожи и мягких тканей, отитов и многих других заболеваний и составили серьезную конкуренцию защищенным пенициллинам и цефалоспоринам [29, 32, 34, 46].
Кларитромицин обладает рядом выгодных преимуществ, выделяющих его среди других новых макролидов (диритромицина, рокситромицина, азитромицина).
Механизм действия
Характер действия макролидов обычно бактериостатический, но в высоких концентрациях они могут оказывать бактерицидное действие на стрептококки, находящихся в фазе роста [6].
Антибактериальная активность
Кларитромицин обладает in vitro и in vivo активностью против многих грамположительных и грамотрицательных бактерий, а также против микоплазм, хламидий и микобактерий [34, 41].
По своей активности против метициллиночувствительных стафилококков, стрептококков, гемофильной палочки, моракселлы и легионеллы (основных возбудителей инфекций дыхательных путей) кларитромицин превосходит другие макролиды [16].
Несмотря на то что эритромицин неэффективен в лечении инфекций, вызванных гемофильной палочкой, кларитромицин справляется с этим возбудителем, что обусловлено антибактериальной активностью основного метаболита препарата (14-гидроксикларитромицина), который в 3 раза активнее против гемофильной палочки, чем сам кларитромицин [19, 41]. Во взаимодействии препарата и его метаболита отмечается синергизм. Благодаря этому in vitro эффективность кларитромицина может быть ниже, чем реальная активность лекарства, так как не учитывается антибактериальное действие метаболита [16]. Ранее считалось, что из макролидов только азитромицин достаточно активен против гемофильной палочки, но оказалось, что благодаря своему метаболиту кларитромицин не уступает азитромицину. Эта особенность существенна, потому что гемофильная палочка входит в число трех наиболее распространенных возбудителей инфекций дыхательных путей.
Макролиды обладают высокой активностью против большинства внутриклеточных возбудителей хламидий, микоплазм, уреаплазм [33]. По воздействию на Chlamydia trachomatis кларитромицин превосходит другие препараты [34, 41].
Кларитромицин наиболее активно по сравнению с другими макролидами воздействует на Helicobacter pylory, он активнее других антибактериальных средств и непосредственно влияет на внутриклеточные формы возбудителя [17], поэтому широко используется в детской гастроэнтерологии.
В отличие от других макролидов кларитромицин высокоактивен против атипичных микобактерий (M. avium, M. leprae) и превосходит азитромицин in vitro в 4 раза [6, 41], что имеет значение при лечении оппортунистических инфекций у больных иммунодефицитами.
Практически все макролиды подавляют возбудителя токсоплазмоза. Наиболее высокой активностью обладают новые макролиды [16].
Природной устойчивостью к макролидам обладают многие грамотрицательные бактерии, так как антибиотик не проникает через клеточную стенку. Однако кларитромицин показал значительную in vitro и in vivo активность против таких грамотрицательных возбудителей инфекции дыхательных путей, как Legionella pneumophiia, Moraxella catarrhalis, Bordetella pertussis [7, 15].
Однако на грамотрицательные бактерии семейства Enterobacteriaceae, Pseudomonas и Acinetobacter макролиды не действуют. Эти бактерии часто являются возбудителями при хронических заболеваниях дыхательных путей и внутрибольничных инфекциях, вот почему в этом случае макролиды будут менее эффективны в качестве эмпирической терапии и меньше используются как препараты первого выбора [50].
Кларитромицин эффективен против риккетсий, возбудителей раневой инфекции вследствие укусов животных, активен против некоторых анаэробов, включая Bacteroidesfragilis, а также бактерий рода Campylobacter [16].
Показания
Учитывая спектр антибактериальной активности, а также хорошую переносимость кларитромицина, его можно рекомендовать как препарат первого выбора для лечения следующих инфекций у детей [29-32, 34, 52]:
Накоплен значительный мировой опыт применения кларитромицина в педиатрии и показана его высокая эффективность при лечении этих заболеваний.
Кларитромицин также эффективен при лечении одонтогенных инфекций, болезни Лайма, риккетсиях, лепры, болезни кошачьих царапин, оппортунистических инфекций, развивающихся при СПИДе и вызванных атипичными микобактериями, а также некоторых других инфекций.
Противовоспалительный эффект
Резистентность
Против бактерий, резистентных к эритромицину, кларитромицин, как и другие 14-членные макролиды и азитромицин, будет неэффективен [1, 8], потому что эти штаммы, как правило, вырабатывают фермент метилазу, которая видоизменяет саму мишень действия препаратов. Резистентность к макролидам вырабатывается быстро, но резистентные штаммы после удаления препарата из среды обитания через некоторое время утрачивают способность вырабатывать метилазы.
Следует отметить, что метициллин-резистентные штаммы стафилококков всегда устойчивы к макролидам, в том числе и к кларитромицину [6, 16]. Другие грамположительные бактерии, продуцирующие β-лактамазу, могут сохранять чувствительность к кларитромицину. Так, ампициллин-резистентная гемофильная палочка остается чувствительна к кларитромицину и азитромицину [33]. В то же время пенициллин-резистентные пневмококки скорее всего будут резистентны и к макролидам [21, 25].
Легче всего резистентность к макролидам развивается у таких возбудителей, как пневмококк, стрептококки группы А, гемофильная палочка [20]. В некоторых странах, например на Тайване, у госпитальных штаммов пенициллин-резистентных пневмококков устойчивость к макролидам встречается в 90-95% [21, 35]. В связи с этим макролиды являются препаратами выбора только для лечения внебольничных инфекций, при которых резистентность к ним не столь существенна.
Фармакокинетика
Кларитромицин относится к группе 14-членных макролидов и представляет собой метилированное производное эритромицина. Благодаря этой небольшой химической модификации кларитромицин является наиболее устойчивым макролидом к гидролизу в кислой среде. Это значительно повысило его биодоступность (до 68%), снизило число нежелательный явлений со стороны желудочно-кишечного тракта (ЖКТ) и сделало независимым от приема пищи.
Пища может оказать существенное влияние на биодоступность макролидов. Кларитромицин можно назначать независимо от еды [8, 41], тогда как эритромицин лучше принимать только натощак из-за гидролиза в кислой среде желудка. Пища также замедляет скорость всасывания рокситромицина и азитромицина, поэтому эти препараты не следует принимать меньше чем за 1 ч до еды и раньше чем через 2 ч после приема пищи [9].
Приблизительно 1/2 дозы кларитромицина метаболизируется микросомальными ферментами печени с образованием активного метаболита 14-гидроксикларитромицина [8, 41]. Антибактериальная активность 14-гидроксикларитромицина мало уступает предшественнику, поэтому эффект первого прохождения через печень практически не влияет на активность лекарства и парентеральное введение имеет мало преимуществ. Благодаря синергизму со своим активным метаболитом кларитромицин все равно будет сохранять высокую активность, даже если уровень препарата в крови несколько ниже минимальной подавляющей концентрации. Метаболиты других макролидов антибактериальной активностью не обладают.
Связывание с гликопротеинами плазмы у макролидов различается. Наибольшим связыванием характеризуется рокситромицин (до 96%). Это может создавать трудности при назначении детям, склонным к гипопротеинемиям (недоношенные, дети с паренхиматозными заболеваниями печени, нефротическим синдромом, гипотрофией, кахексией, ферментопатиями), из-за опасности развития токсических реакций [10]. Кларитромицин значительно меньше связывается с белками (приблизительно на 50%) [11] и может назначаться всем детям независимо от состояния белкового обмена.
Максимальная сывороточная концентрация препарата достигается уже через 2 ч после перорального приема. Время полувыведения кларитромицина при приеме 2 раза в день составляет около 5 ч.
Таблица 1. Концентрации кларитромицина (в мкг/мл) в плазме и в тканях легкого на 5-й день лечения (доза 500 мг 2 раза в день)
| Время проведения бронхоальвеолярного лаважа после последней дозы, ч | Плазма | Альвеолярная жидкость | Альвеолярные макрофаги |
| 4 | 2,00±0,6 | 34,5±29 | 480±533 |
| 8 | 1,55±0,4 | 26,1±7 | 220±86 |
| 12 | 1,22±0,3 | 15,1±11 | 181±79 |
| 24 | 0,23±0,1 | 4,6±3 | 99,4±50 |
Тканевое накопление кларитромицина обеспечивает постоянное присутствие препарата в высоких концентрациях в очаге инфекции во время интервала между его приемами и некоторое время после окончания курса лечения (табл. 1). Это также позволило получить хорошие терапевтические результаты при попытке принимать кларитромицин 1 раз в день и укороченным курсом [52-54,73, 74, 78].
Выведение кларитромицина осуществляется печенью, почками и трансинтестинальным путем. При почечной недостаточности необходимо снижать дозу препарата. При печеночной недостаточности дозу уменьшать не следует [41].
Применяемая в педиатрии суспензия кларитромицина не имеет существенных отличий по фармакокинетическим характеристикам от таблетированной формы препарата. После приема суспензии образуется несколько меньшее количество метаболита 14-гидроксикларитромицина, но средняя сывороточная концентрация препарата выше [36].
Резистентность и фармакокинетика
При лечении инфекционного процесса антибиотики воздействуют не только на непосредственных возбудителей, но и на все чувствительные микроорганизмы микрофлоры. При этом возможна селекция резистентных штаммов и флора становится резервуаром для устойчивых микроорганизмов и детерминант резистентности. Это может затруднить лечение инфекций у пациента в будущем. Длительное действие препарата способствует развитию резистентности, особенно если концентрации антибиотика на слизистых оболочках долго держатся на субингибиторном уровне [3]. Это наиболее важно для макролидов, так как резистентность к ним развивается быстро и нерациональное их применение сегодня может сделать эти хорошие препараты неэффективными в дальнейшем [20].
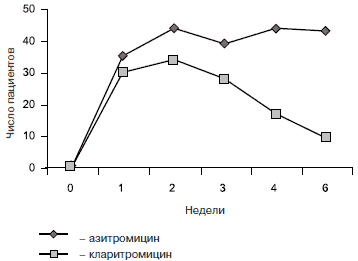
ALeach сообщает о том, что дети с трахомой через 2 мес после успешного лечения азитромицином были колонизированы азитромицин-резистентным S. pneumoniae в 21% случаев, тогда как до лечения только в 1,3% [2].
Частота выявления штаммов бактерий, резистентных к макролидам, после лечения азитромицином и кларитромицином [18].
Для снижения развития резистентности следует выбирать препараты, которые наименьшим образом воздействуют на естественную микрофлору человека, а также назначать адекватную суточную дозу и режим применения. Из антибиотиков группы новых макролидов наиболее щадящей фармакокинетикой обладает кларитромицин, который значительно меньше способствует селекции резистентности, чем азитромицин.
Кларитромицин при лечении инфекций нижних дыхательных путей у детей
Долгое время основными возбудителями инфекций нижних дыхательных путей у детей были пневмококк и гемофильная палочка и традиционные препараты вполне справлялись с этими возбудителями. В настоящее время эти бактерии остаются основными возбудителями пневмоний у новорожденных [40]. В последнее десятилетие на фоне неуклонного роста резистентности стрептококков, стафилококков и других возбудителей к препаратам пенициллинового ряда и другим широко применяемым антибиотикам наблюдается усиление значимости атипичных возбудителей, к которым относят хламидии, микоплазмы, легионеллы. Частота пневмоний, вызванных этими внутриклеточными возбудителями, постоянно увеличивается и в настоящее время варьирует в пределах 5-30%. Наиболее характерны атипичные пневмонии для детей школьного возраста [40, 52].
Кроме того, все чаще пневмония становится смешанной инфекцией, в которой могут одновременно участвовать и традиционные бактерии, и внутриклеточные микроорганизмы, и даже анаэробы. Участие нескольких возбудителей при достаточной тщательности исследования встречается почти в 1/2 случаев [24].
В этих условиях для лечения инфекций нижних дыхательных путей должны применяться препараты, обладающие активностью против всех наиболее вероятных возбудителей: стрептококков, пневмококков, стафилококков, гемофильной палочки, моракселлы, хламидий, микоплазм, легионелл, анаэробов. Кларитромицин обладает такой активностью, не уступает традиционным препаратам, а нередко и превосходит их по эффективности и имеет хорошую переносимость. Кларитромицин можно рекомендовать как препарат первого выбора для лечения внебольничных инфекций нижних дыхательных путей у детей [20, 40, 41, 46, 48, 52].
По сравнению с эритромицином кларитромицин показывает сходную эффективность, но наблюдается значительно меньше нежелательных явлений [41]. Так, в многоцентровом рандомизированном двойном слепом исследовании сравнивали эритромицин и кларитромицин при лечении пневмоний у 268 подростков [47]. Клиническая, рентгенологическая и микробиологическая эффективность препаратов была одинакова как для типичных, так и для атипичных пневмоний и составила 97% для кларитромицина и 96% для эритромицина. Однако пациенты, получавшие эритромицин, в 2 раза чаще страдали от побочных эффектов со стороны ЖКТ и в 5 раз чаще вынуждены были прервать лечение препаратом.
По клинической эффективности при лечении инфекций дыхательных путей между эритромицином и новыми макролидами нет значимых различий. Новые макролиды имеют преимущество как препараты со значительно лучшей переносимостью и более удобным режимом приема, что особенно важно для детей.
По эффективности кларитромицин не уступает не только другим макролидам, но также цефалоспоринам I и II поколений, защищенным и незащищенным пенициллинам 40. Более того, по активности против стафилококков, пневмококков и гемофильной палочки он может превосходить такие широко применяемые при лечении респираторных инфекций антибиотики, как рокситромицин, цефаклор и амоксициллин [29].
Некоторые авторы отмечают, что основные симптомы заболевания исчезают значительно быстрее при лечении кларитромицином, чем другими макролидами, а также фторхинолонами, пенициллином, амоксициллином и цефалоспоринами [28]. Возможно, это связано с высокой степенью антибактериальной активности кларитромицина. Данный факт имеет фармакоэкономическое значение, так как уменьшает затраты на симптоматическую терапию.
В последнее время появились сообщения, свидетельствующие о связи между бронхиальной астмой и инфицированием Chlamydiapneumoniae. Так, в работе U.Emre и соавт. у 11% детей с приступом удушья были обнаружены антитела к этому внутриклеточному возбудителю [43]. У 75% детей после эрадикации хламидий эритромицином или кларитромицином отмечали улучшение состояния по данным клинического и лабораторного обследования. Авторы предлагают включить макролиды в курс терапии детей с приступом бронхиальной астмы.
Кларитромицин при лечении ангин у детей
По данным крупного европейского многоцентрового исследования, при лечении тонзиллита или фарингита у 1065 детей кларитромицин был эффективен в 95% случаев [25].
Так, J.Still и соавт. провели рандомизированное исследование с участием 367 детей, страдающих стрептококковым, серологически подтвержденным фарингитом. В работе сравнивалась эффективность кларитромицина и пенициллина V. Оба препарата были высокоэффективны клинически, но по частоте эрадикации, исследуемой на 10-й день после окончания лечения, кларитромицин достоверно был эффективнее. Клиническое излечение в группе кларитромицина наблюдалось в 96%, а в группе пенициллина в 94% случаев. Эрадикация стрептококка была достигнута в 92 и 81% случаев соответственно [56]. Похожие данные, свидетельствующие о равной клинической эффективности макролида и пенициллина, но о лучшей эрадикации возбудителя в группе кларитромицина, были получены в другом контролируемом исследовании [63]. Более полная эрадикация в группе кларитромицина может быть связана с тем, что макролиды не разрушаются β-лактамазами стафилококков, гемофильных палочек и моракселл, присутствующих в ротоглотке, как это нередко происходит с препаратами пенициллинового ряда, когда стрептококк in vitro проявляет чувствительность, а эффективность in vivo существенно меньше из-за резистентной β-лактамазапродуцирующей сопутствующей микрофлоры и полной эрадикации не наблюдается [60].
Данные об одинаково высокой клинической (98 и 97% соответственно) и бактериологической (86 и 88% соответственно) эффективности кларитромицина и амоксициллина при тонзиллофарингите были получены в контролируемом британском исследовании с участием 191 ребенка [62].
Так, при сравнении кларитромицина, назначаемого в стандартной дозе в течение 5 дней, и 10-дневного курса терапии пенициллином оба препарата были высокоэффективны клинически, но частота эрадикации была значительно выше при применении кларитромицина (94 и 78% соответственно) [74].
В некоторых районах России встречаемость штаммов стрептококков, резистентных к эритромицину и другим макролидам, среди детей и взрослых достигает 13% [6]. По данным испанских педиатров, резистентные к кларитромицину штаммы были обнаружены в 7,8% из 750 наблюдений [55], в то же время в США, по данным широкомасштабного исследования, среди 700 детей резистентность пиогенного стрептококка к кларитромицину составляет меньше 2% и не является значимой клинической проблемой [58]. Ввиду быстрого развития резистентности повторное лечение макролидами в случае рецидива нежелательно, а первичное лечение лучше проводить кларитромицином, так как он благодаря своим фармакокинетическим способностям меньше способствует индукции резистентности.
Кларитромицин при лечении среднего отита у детей
При остром среднем отите макролиды можно использовать в качестве хорошей альтернативы к аминопени-циллинам и котримоксазолу, фармакокинетика которых не позволяет достигать высоких концентраций в полости среднего уха, тогда как кларитромицин обладает способностью накапливаться в очаге воспаления. Так, концентрация препарата в жидкости среднего уха у детей, страдающих острым средним отитом, была в 3-5 раз выше, чем в плазме крови [67]. Кроме того, β-лактамные антибиотики (пенициллины, цефалоспорины) могут разрушаться β-лактамазами пенициллин-резистентных штаммов пиогенного стрептококка и гемофильной палочки, которые получают все большее распространение [68, 69]. β-Лактамазы могут вырабатывать также другие бактерии, составляющие микрофлору носоглотки [68]. В России высока резистентность к котримоксазолу, поэтому макролиды можно рекомендовать использовать не как альтернативные препараты, а как лекарственные средства первого выбора и наибольшее предпочтение имеют новые макролиды, особенно кларитромицин [69].
По данным ряда многоцентровых исследований, суспензия кларитромицина высокоэффективна при среднем отите у детей. В германском исследовании с участием 102 пациентов на 5-й день терапии кларитромицином клиническое излечение было достигнуто в 99% случаев [66]. Побочные эффекты наблюдались у 3% детей. В испанском исследовании эффективности кларитромицина при респираторных инфекциях у детей [25] участвовали 310 больных острым средним отитом. Препарат показал свою эффективность в 96,1% случаев.
В большом количестве контролируемых сравнительных исследований было показано, что кларитромицин не уступает защищенным и незащищенным пенициллинам, цефалоспоринам, другим новым макролидам, а нередко и превосходит некоторые препараты, особенно пенициллины, по эффективности или безопасности 70.
Так, в рандомизированной работе с участием 736 детей кларитромицин показал одинаковую эффективность с амоксициллином/клавуланатом и цефаклором. При этом частота побочных эффектов у кларитромицина была в 2 раза меньше, чем в группе получавших амоксициллин/клавуланат, и составила 16% (36/221) для кларитромицина и 30% (74/244) для защищенного пенициллина [71].
При рандомизированном сравнении [70] суспензий кларитромицина и амоксициллина отдаленный эффект клинического излечения был получен в группе кларитромицина у 95% (20/21) детей, а в группе амоксициллина у 86% (19/22). Частота побочных эффектов не различалась и составила по 1 ребенку в каждой группе, но если в группе макролида тяжесть нежелательных явлений позволила продолжить лечение, то ребенок, получавший амоксициллин, был вынужден прервать терапию.
В слепом рандомизированном сравнительном исследовании кларитромицина и цефуроксима аксетила оказалось, что препараты одинаково высокоэффективны при лечении среднего отита, хорошо переносятся детьми и не различаются по частоте развития побочных эффектов [72].
Обычный курс лечения острого среднего отита составляет 10 дней. Более короткий 5-дневный курс терапии оказался не менее эффективным и более удобным для пациента [73, 75]. В рандомизированном слепом плацебо-контролируемом исследовании с участием 138 детей было показано, что назначение кларитромицина в течение 5 дней также эффективно и безопасно, как и 10-дневный курс лечения [75]. При сравнении кларитромицина и азитромицина, назначаемых в течение 5 дней, оба препарата были одинаково эффективны в 99% случаев при лечении детей со средним отитом; не различались они и по частоте нежелательных явлений.
Риносинуситы
Кларитромицин высокоактивен против основных возбудителей синуситов у детей и превосходит эритромицин по активности против гемофильной палочки. Кроме того, кларитромицин хорошо проникает в слизистую пазух носа и накапливается в них в концентрациях, превышающих сывороточные и минимальные подавляющие концентрации для возбудителей синусита [8, 79].
Контролируемых сравнительных исследований эффективности кларитромицина при синуситах у детей не проводилось. Однако на основании многоцентровых слепых рандомизированных сравнительных исследований, проведенных с участием взрослых, можно утверждать, что кларитромицин сопоставим по эффективности с ципрофлоксацином [82], левофлоксацином [80] и азитромицином [81].
Коклюш
У детей с коклюшем макролиды хотя и не влияют на продолжительность заболевания, но уменьшают тяжесть его клинических проявлений и вызывают быструю эрадикацию Bordetella pertussis из носоглотки [52, 76]. По этой причине макролиды, в том числе кларитромицин, могут применяться как препараты выбора для лечения коклюша у детей, а также для профилактического лечения членов семьи больного [77].
Обычно рекомендуемый курс лечения эритромицином составляет 12 дней. Однако благодаря улучшенным фармакокинетическим характеристикам новые макролиды, кларитромицин и азитромицин, могут применяться в течение 7 дней. Показано, что эффективность терапии при этом не уменьшается [78].
Дозировка
В последнее время, учитывая, что концентрации препарата в очаге воспаления намного превышают сывороточные, все чаще начинают говорить о возможности применения суточной дозы препарата однократно и о более коротком курсе терапии [41, 34]. В рандомизированном перекрестном исследовании на добровольцах было показано, что при назначении кларитромицина 1 раз в день в суточной дозе 500 мг или 2 раза в день в дозе 250 мг форма фармакокинетической кривой была одинакова [52]. При назначении 1 раз в день в тканях легкого высокие концентрации препарата сохранялись постоянно. Концентрация в альвеолярной жидкости превышала минимальную подавляющую для типичных бактериальных патогенов инфекций дыхательных путей, а концентрация в альвеолярных макрофагах превышала минимальную подавляющую концентрацию для важнейших внутриклеточных возбудителей. Таким образом, появились теоретические предпосылки для применения кларитромицина 1 раз в день, которые уже получили клиническое подтверждение.
Так, в двойном слепом рандомизированном многоцентровом исследовании эффективность кларитромицина, применяемого 2 или 1 раз в день, была одинакова при лечении обострения хронического бронхита у 265 взрослых пациентов [52]. Одинаковой также была частота побочных эффектов в целом, хотя нежелательные явления со стороны ЖКТ чаще наблюдались у получавших кларитромицин 2 раза в день.
При инфекциях дыхательных путей, особенно при тяжелых пневмониях, требующих стационарной терапии, может потребоваться внутривенное введение макролидов. К сожалению, до последнего времени парентеральные формы макролидов отсутствовали на российском рынке. У кларитромицина есть внутривенная форма, и она доступна в России.
При лечении инфекций дыхательных путей в стационаре в настоящее время популярна так называемая ступенчатая терапия, когда лечение начинается с внутривенного введения препарата, а затем через 1-3 дня переходят на пероральную форму того же лекарственного средства. Этим обеспечивается и больший комфорт для пациента, и меньше сил и средств затрачивается на лечение при равной эффективности. Благодаря наличию внутривенной формы и суспензии для перорального приема ступенчатую терапию можно использовать при лечении кларитромицином. В многоцентровом исследовании сравнивали кларитромицин и комбинацию цефуроксима и эритромицина при ступенчатой терапии внебольничных пневмоний у 235 пациентов [51]. Значимых различий между группами по частоте клинической или бактериологической эффективности не отмечено, тогда как нежелательных явлений (тошнота, рвота, диарея, боль в животе) было значительно больше среди получавших цефуроксим и эритромицин.
Переносимость и лекарственные взаимодействия
В целом макролиды, особенно представители нового поколения, относятся к препаратам с благоприятным профилем безопасности и хорошо переносятся детьми. Наиболее характерны для детей при приеме кларитромицина нежелательные явления со стороны ЖКТ, такие как тошнота (1%), рвота (6%), диарея (7%), боли в животе (2%) и головные боли (2%). Реже встречаются аллергические реакции, симптомы гепато- и ототоксичности, нежелательные явления со стороны нервной системы [65]. В целом нежелательные явления у эритромицина, кларитромицина и азитромицина не намного различаются и наблюдаются в 4-27% случаев [64]. Это сопоставимо с частотой побочных эффектов, наблюдающихся при приеме детьми суспензий β-лактамных антибиотиков (ампициллина, ампициллина/клавуланата, цефаклора и др.) [65].
Активное использование макролидов в последние годы и расширяющаяся полипрагмазия увеличили вероятность развития лекарственных взаимодействий с препаратами, подвергающимися инактивации системой микросомальных ферментов цитохрома P-450. Поскольку метаболизация кларитромицина осуществляется микросомальными ферментами печени с участием системы цитохрома P-450, то кларитромицин может оказывать влияние на метаболизм всех препаратов, проходящих через эту систему [41]. При этом кларитромицин обладает меньшей способностью, чем эритромицин, увеличивать концентрации в сыворотке таких препаратов, как циклоспорин, варфарин, теофиллин, карбамазепин, терфенадин, но совместное назначение кларитромицина с последними тремя лекарственными средствами противопоказано [64].
Заключение
В настоящее время не утихли споры относительно сравнения преимуществ и недостатков эритромицина и новых макролидов. Еще сложнее разобраться в различиях между наиболее удачными новыми макролидами, азитромицином и кларитромицином [49]. Несмотря на равную клиническую эффективность при лечении инфекций дыхательных путей и мягких тканей, эти препараты имеют существенные различия по таким показателям, как фармакокинетические характеристики, профиль безопасности, комплаентность, частота эрадикации, которые нередко недооцениваются, хотя их необходимо учитывать (табл. 2).
Таблица 2. Сравнительная характеристика эритромицина и кларитромицина
| Показатель | Эритромицин | Кларитромицин |
| Активность против гемофильной палочки | 0 | ++ |
| Активность против стафилококков, пневмококков, стрептококков, хламидий | + | ++ |
| Независимость от приема пищи | 0 | + |
| Активность метаболита | 0 | + |
| Накопление в очаге воспаления | 0 | + |
| Противовоспалительная активность | 0 | + |
| Частота приема | 4 раза в сутки | 2 раза в сутки |
| Нежелательные явления | ++ | + |
| Лекарственные взаимодействия | ++ | + |
В настоящее время выбор эмпирической терапии инфекций у детей должен основываться на таких свойствах препаратов, как эффективность, безопасность (нежелательные явления), комплаентность (возможность перорального применения, независимость от приема пищи, назначение 1-2 раза в день, приятный вкус, короткий курс терапии) [45, 48].
Кларитромицин обладает почти всеми характеристиками идеального антибиотика для лечения респираторных инфекций у детей [7, 8]: высокая биодоступность при пероральном применении, высокая эффективность при относительно низких дозах препарата, длительный интервал между приемами, сбалансированная концентрация в тканях и крови, высокая внутриклеточная концентрация, высокая активность основных метаболитов, широкий спектр антибактериальной активности, включающий всех основных возбудителей инфекций дыхательных путей, и, наконец, безопасность и хорошая переносимость.