клиндовит или азелик что лучше
Комплексная наружная терапия вульгарных угрей
Государственное бюджетное образовательное учреждение высшего профессионального образования «Санкт-Петербургский Государственный Медицинский Университет имени академика И.П.Павлова» Министерства здравоохранения и социального развития Российской Федерации (ГБОУ ВПО СПбГМУ им. И.П.Павлова Минздравсоцразвития России)
Кафедра дерматовенерологии с клиникой
Сведения об авторах:
Монахов Константин Николаевич, профессор кафедры дерматовенерологии с клиникой Санкт-Петербургского государственного медицинского университета им. акад. И.П.Павлова
Домбровская Дарья Константиновна, ассистент кафедры дерматовенерологии с клиникой Санкт-Петербургского государственного медицинского университета им. акад. И.П.Павлова
Кафедра дерматовенерологии с клиникой Санкт-Петербургского медицинского университета имени академика И.П. Павлова (197089, СПб, ул. Льва Толстого д. 6/8, корпус 4)
Патогенез акне имеет 4 основных звена:
Гиперпродукция кожного сала является чаще всего следствием органических или функциональных нарушений со стороны эндокринной системы.
Как известно, среди микроорганизмов в патогенезе акне ключевую роль играет P.acne, но в области волосяных фолликулов обнаруживаются также M.furfur и Staph. epidermidis, которые тоже участвуют в развитии воспаления [2, 3]. Недавние исследования показали, что микробный агент провоцирует продукцию воспалительных цитокинов посредством Toll-подобных рецепторов (Toll-like receptors, TLRs )[4]. P.acnes несут лиганды TLR на своей поверхности [5]. При акне, волосяные фолликулы окружены макрофагальными клетками, экспрессирующими на своей поверхности TLR2. Кроме того, развитию воспаления способствует стимуляция P.acne продукции интерлейкина 8 и интерлейкина 12 [4].
При лечении больных с нетяжелым течением акне акцент делается на наружную терапию. Обязательными являются средства базового ухода за кожей. Наиболее часто используемыми средствами наружной терапии являются местные антибиотики и азелаиновая кислота.
Из антибиотиков чаще используется клиндамицин. Этот препарат относится к антибиотикам группы линкозамидов. Обладает широким спектром действия, бактериостатик, связывается с 50S субъединицей рибосомальной мембраны и подавляет синтез белка в микробной клетке. В отношении ряда грамположительных кокков возможно бактерицидное действие клиндамицина. Препарат Клиндовит содержит в своем составе 1% клиндамицин в форме геля. Кроме того, в его составе присутствует, обладающий противовоспалительным и успокаивающим действием, аллантоин, а также эмолент vital ET, обеспечивающий смягчение кожи и улучшение переносимости препарата.
При попадании клиндамицина фосфата на кожу происходит его превращение в клиндамицин в результате гидролизирования в выводных протоках сальных желез. Именно клиндамицин и является активной субстанцией. При лечении клиндамицином количество воспалительных элементов уменьшается на 50% у 2\3 больных. Биодоступность клиндамицина при наружном использовании низкая, поэтому системные побочные эффекты не выражены. Наружная терапия клиндамицином не вызывает гиперчувствительности кожи [1]. Этот препарат также может оказывать противовоспалительное действие, препятствуя хемотаксису нейтрофилов [7]. Было показано, что топические препараты с клиндамицином значительно более эффективны, чем топический тетрациклин [10]. В связи со всем вышесказанным, представляется рациональным начинать лечение нетяжелых вульгарных угрей с назначения местных антибиотиков, в частности, клиндамицина. Назначение именно этих средств позволяет быстро достигнуть клинического эффекта, что хорошо сказывается на психическом состоянии пациента и облегчает дальнейший контакт врача и пациента, повышая комплаентность. Однако длительная монотерапия топическими антибиотиками нерациональна, т.к. эти препараты не оказывают влияния на все звенья патогенеза акне. Кроме того, при длительном лечении антибиотиками, есть риск развития резистентности флоры [1,3].
Одним из препаратов для лечения акне является азелаиновая кислота, которая выпускается в виде 15% геля. Это естественная органическая кислота, имеющая в своем составе 9 атомов углерода и две карбоксильные группы 3. Она не обладает тератогенными и мутагенными свойствами, поэтому разрешена к использованию во время беременности и лактации [6]. Длительное лечение в течении 3-9 месяцев приводит к значительному улучшению состояния кожи больных с акне 2. При регулярном, 2 раза в день, применении препаратов азелаиновой кислоты в течении 2-3 месяцев наблюдается снижение фолликулярной микробной колонизации более чем на 97% [1-3, 7]. Помимо этого, за счет влияния на гиперактивные меланоциты через ингибирование тирозиназы, препарат обладает выраженным депигментирующим эффектом, что обуславливает профилактическое действие в отношении постакне [2]. Азелаиновая кислота оказывает действие на большинство звеньев патогенеза акне: воспаление, гиперкератоз, активация P.acne. Антимикробная активность препарата обусловлена угнетающим действием азелаиновой кислоты на митохондрии. В то же время, длительное лечение азелаиновой кислотой не приводит к развитию резистентности флоры. Кроме воздействия на P.acne, выявлена активность препарата в отношении M.furfur и Staph. еpidermidis et aureus, Candida albicans [1,2,8]. Под влиянием азелаиновой кислоты происходит уменьшение гиперкератоза в результате деструкции тонофиламентов и угнетающего влияния препарата на синтез ДНК кератиноцитов и на количество и размер кератогиалиновых гранул. Эти эффекты обуславливают антикомедогенное действие [1,2]. Помимо этих эффектов препараты азелаиновой кислоты оказывают противовоспалительное действие с уменьшением метаболизма нейтрофилов и снижением выработки ими свободно-радикальных форм кислорода [8].
Также есть данные об угнетающем влиянии азелаиновой кислоты на 5α-редуктазу [3].
Азелаиновая кислота выпускается в форме крема и геля. Гель рекомендован для лечения воспалительных и невоспалительных акне, а также папулопустулезных форм розацеа. Кремовая форма более показана при мелазме и сочетании акне с такими осложнениями угревой болезни, как пигментные постакне.
95,7% пациентов отмечают «хорошую» и «очень хорошую» переносимость лечения 15% геля с азелаиновой кислотой [9].
Есть данные в литературе, подтверждающие большую эффективность комбинированной терапии (азелаиновая кислота+клиндамицин), в сравнении с монотерапией этими препаратами [11]. Сравнительная характеристика азелаиновой кислоты и клиндамицина представлены в таблице 1.
Таблица 1 Сравнительная характеристика азелаиновий кислоты и клиндамицина
| Влияние на фолликулярный гиперкератоз | Подавление активности флоры | Уменьшение воспаления | Влияние на 5α-редуктазу | Уменьшение содержания свободных жирных кислот в липидах кожи | |
| Азелаиновая кислота | ++ | + | + | + | |
| Клиндамицин | + | +++ | +++ | — | — |
Таким образом, при лечении акне легкой и средней степени тяжести возможна комбинация Клиндовита и препарата азелаиновой кислоты в следующей схеме: 6-8 недель Клиндовит 2 раза в день + азелаиновая кислота 1 раз в день, затем монотерапия азелаиновой кислотой 2 раза в день длительно (3-9 месяцев).
Наружная терапия угревой болезни: работа над ошибками
Е. Н. Волкова, Л. А. Ильин, А. Б. Воробьев, Е. О. Рюмина
Кафедра дерматовенерологии (зав. — проф. Е. Н. Волкова) московского факультета ГОУ ВПО Российский государственный медицинский университет Росздрава; Кожновенерологический диспансер № 9, Москва
Анализируются типичные ошибки в назначении и применении дифферина, описаны его структура и уникальная кинетика, результаты исследования терапевтической эффективности различных лекарственных форм. Приведены факты, свидетельствующие о высокой эффективности и безопасности дифферина в терапии угревой болезни.
Ключевые слова: вульгарные угри, постакне, адапален, дифферин, ошибки применения, эффективность
Typical mistakes in prescription and usage of differin are analyzed. Structure and unique kinetics of this preparation are described and results of effectiveness studies of different drug formulations are presented. Authors present facts illustratinf high effectiveness and safety of differin in acne therapy.
Key words: acne, post-acne, adaplen, differin, therapeutic mistakes, effectiveness
Заболевание, в основе которого лежит патология пилосебоцейного комплекса, правильнее называть угревой болезнью — УБ (точка зрения авторов), так как оно представлено комплексом симптомов, патогенетически объединенных в единый патологический процесс, и психоэмоциональными нарушениями. Термин «вульгарные угри» и «акне» характеризуют лишь один конкретный симптом заболевания [2, 7].
Сегодня накоплен огромный опыт терапии УБ, разработаны алгоритмы лечения в зависимости от степени тяжести с учетом терапевтического индекса акне как основы дифференцированного подхода к ведению больных. Современные схемы включают назначение системных препаратов и средств наружной терапии на фоне правильно подобранного базового ухода [1, 2, 8].
На сегодняшний день наиболее эффективным противоугревыми средствами для местного применения являются ретиноиды, которые способны вызывать специфический биологический ответ в результате связывания и активации рецепторов ретиноевой кислоты. К ретиноидам 3-го поколения для местной терапии акне относят адапален, представляющий собой производное нафтойной кислоты с ретиноидподобным действием.
В России адапален зарегистрирован под названием Дифферин® («Galderma», Швейцария), который выпускается в виде 0,1% геля на водной основе и 0,1% крема [3, 4, 5, 9, 11].
Несмотря на продолжительное использование дифферина для местного лечения УБ, обширного опыта его клинического применения отмечаются отдельные ошибки при его использовании. Часть из них связана с недостаточной информированностью врача и неправильной трактовкой имеющейся информации. Существует и «страх врача» при назначении местных ретиноидов.
Проведем работу над ошибками.
Ошибка 1: неправильный выбор лекарственной формы.
Адапален имеет 2 лекарственные формы для наружного применения — гель и крем. При выборе лекарственной формы следует помнить, что эффективность действия препарата определяется взаимосвязями в системе «препарат—основа—кожа». Именно правильное увлажнение рогового слоя значительно усиливает проникновение веществ.
Обычно лечение начинают с геля. Если у пациента чувствительная и сухая кожа, то рекомендован дифферин-крем. Он содержит увлажняющие некомедогенные компоненты.
Необходимо соблюдать режим дозирования. Гель и крем бережно, без особого усилия, наносят на пораженные участки кожи 1 раз в день на ночь на чистую сухую кожу.
Ошибка 2: необоснованные «завышенные» ожидания быстрого результата.
Дифферин — препарат патогенетического действия, поэтому назначение препарата сегодня не приведет к проявлению результата завтра! Это необходимо учитывать врачу и объяснять пациенту (проводить его «обучение»). Отсутствие быстрого визуального эффекта может приводить к отказу пациентов от лечения! А между тем препарат является высокоэффективным средством в лечении УБ. Его терапевтическая эффективность связана с тем, что молекула адапалена селективно связывается с ретиноидчувствительными рецепторами (RAR) у-типа сально-волосяных фолликулов (СВФ), что приводит к уменьшению сцепленности кератиноцитов и ускоряет их десквамацию (т. е. реализуется комедонолитическое действие препарата) [9, 11]. Отсутствие взаимодействия с рецепторами RAR-a СВФ, стимуляция которых ведет к появлению шелушения и резкой сухости кожи, позволяет свести к минимуму побочные реакции, которые наблюдались ранее при использовании ретиноидов 1-го поколения. Антипролиферативная активность дифферина по отношению к себоцитам связана со стимуляцией RXR-a. В результате уменьшаются размеры сальной железы и сокращается продукция кожного сала. Третьим звеном патогенеза, на которое воздействует препарат, является воспаление. Адапален ингибирует API — участок в промоторной зоне гена, что приводит к подавлению образования цитокинов — интерлейкинов (ИЛ)-1а, ИЛ-1р, и ИЛ-8; фактора некроза опухоли (ФНО-a), системы комплемента. Инактивация фермента циклооксигеназы ведет к уменьшению образования ЛТВ4 — главного посредника во взаимодействии нейтрофилов, лимфоцитов, моноцитов и эозинофилов в воспалительной реакции. Кроме того, адапален блокирует Toll-рецептор 2-го типа (TLR-2), рецепторы моноцитов, предотвращая связывание с ними микроорганизмов и последующий выброс противовоспалительных цитокинов. Таким образом, дифферин оказывает действие на все звенья патогенеза УБ [3, 8, 9, 11].
Ошибка 3: неправильное формирование группы больных.
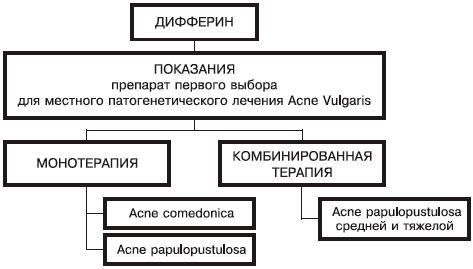
Дифферин — не панацея для лечения всех видов акне — это тоже ошибка: для его назначения существуют определенные показания (рис. 1).
Рис. 1. Показания для применения дифферина.
Ошибка 4: неправильное определение продолжительности лечения дифферином.
В среднем курс лечения составляет до 12 нед, для этого требуется не менее 30 г препарата в форме геля или крема (при нанесении препарата только на область лица). Терапевтический эффект развивается после 4—8 нед лечения, стойкое улучшение — после 3-месячного курса. Такая длительная терапия не только наиболее рациональна и эффективна, но и предотвращает формирование постакне.
Ошибка 5: неинформированность об особенностях дифферина.
Следует знать о двух нюансах.
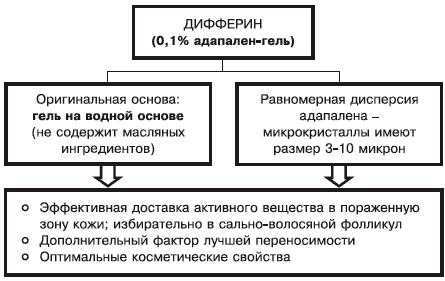
Нюанс 1: состав основы, ее физикохимические характеристики определяют как свойства препарата, так и его способность к проникновению в кожу (рис. 2).
Рис. 2. Фармакодинамическая характеристика дифферина (0,1% адапелена-геля).
Нюанс 2: размер микрокристаллов действующего вещества.
Микрокристаллы адапалена в препарате имеют диаметр от 3 до 10 мк. Оказывается, если диаметр микрокристаллов действующего вещества составляет менее 3 мк — препарат беспорядочно распределяется между сально-волосяным фолликулом и роговым слоем кожи; при диаметре более 10 мк — препарат остается на поверхности кожи.
Правильный размер частиц активного вещества в дифферине — залог эффективного лечения [9, 11]. Вопрос — так ли это в джинерике? (результатов таких исследований не предоставлено).
Ошибка 6: не учитывается возможность комбинирования препаратов.
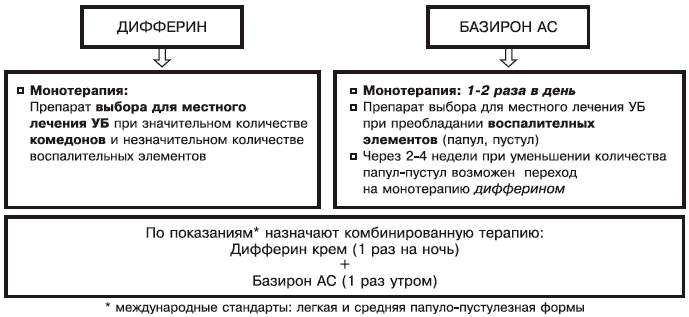
Дифферин сохраняет лечебное действие в комбинации с местными антибактериальными противоугревыми средствами (эритромицин, клиндамицин, бензоила пероксид) [3, 6, 10, 12]. Это расширяет возможности его применения даже при обилии пустулезных элементов. Наиболее целесообразно назначать дифферин в комбинации с базироном АС (рис. 3).
Рис. 3. Применение Дифферина в комбинации с Базироном АС.
Ошибка 7: недооценка показаний к применению дифферина.
Дифферин — местное средство не только для базового патогенетического лечения больных акне. Он показан как препарат поддерживающей терапии, а также при переводе пациента с системной терапии, например акнекутаном, на местную. Такая тактика — не только залог эффективного лечения, но и стойкой длительной ремиссии и профилактики постакне.
Таким образом, правильное применение дифферина позволяет избежать ошибок, преодолеть страх перед назначением ретиноидов. Повысить эффективность лечения больных УБ. Вся история применения дифферина свидетельствует о том, что он является высокоэффективным базовым препаратом для лечения акне легкой и средне-тяжелой степени — показания к его применению строго определены.
Для достижения выраженного и стойкого эффекта необходимо длительное назначение дифферина, что предотвращает появление и развитие новых элементов. При наличии папуло-пустулезных элементов целесообразно применение дифферина в комбинации с препаратом антибактериального действия — базироном АС.
Эффективность и переносимость терапии дифферином были оценены нами при наблюдении 62 пациенток в возрасте от 16 до 22 лет с длительностью заболевания от 1 года до 6 лет. У 26 (42%) пациенток высыпания локализовались только на лице, у 23 (37,1%) — на лице и груди, у 13 (20,9%) — на спине.
В зависимости от степени тяжести УБ пациентки были распределены на 2 группы. 1-ю группу (n = 29) составили больные легкой степенью акне, у которых доминировали комедоны и единичные папулы; 2-ю (n = 33) — больные папуло-пустулезной формой заболевания.
Больным 1-й группы проводили только наружное лечение дифферином в виде геля или крема (в зависимости от состояния кожи) в сочетании с правильным уходом. Препарат наносили тонким слоем 1 раз в день вечером на предварительно очищенную кожу лосьоном сетафил.
Больным 2-й группы дифферин назначали в комбинации с базироном АС в виде геля, который наносили на предварительно очищенную кожу однократно утром. Контроль количества открытых и закрытых комедонов, папул и пустул производили до начала терапии, а также каждый месяц.
Наиболее быстро регрессировали воспалительные элементы: через 3—5 нед число пустул и папул уменьшилось на 25—30%. Наблюдали значительное уменьшение жирности кожи: она становилась более матовой и ровной, исчезал сероватый оттенок. Через 6—8 нед у больных отсутствовали явления себореи и раздражения кожи; новые элементы не появлялись. В 1-й группе регресс высыпаний происходил медленнее. Количество комедонов уменьшилось, начиная с 8-й недели терапии, причем регресс элементов на спине был менее значительным. К 10—12-й неделе их число уменьшилось вдвое, новые элементы не появлялись. Заметно уменьшалась сальность кожи, улучшалась ее текстура за счет сглаживания неровностей, уменьшения толщины. Кожа приобретала естественный цвет, становилась гладкой. Улучшение кожного процесса сопровождалось значительным улучшением настроения пациенток, уменьшением тревожности.
Окончательный эффект от терапии наблюдали к концу 4—5-го месяца, когда комедоны и папулопустулезные высыпания регрессировали более чем на 70—75%. Выявлено, что нанесение базирона АС на поствоспалительные гиперпигментированные пятна и рубцы приводило к их побледнению. В результате лечения клиническая ремиссия наступила у 22 (35,5%) больных, значительное улучшение (регресс высыпаний на 70—80%) — у 26 (42%), улучшение (регресс высыпаний на 50—60%) — у 13 (21%) и неэффективным лечение оказалось у 1 больной.
Таким образом, дифферин является высокоэффективным базовым препаратом первого выбора для патогенетической терапии акне.
Для достижения выраженного и стойкого терапевтического эффекта необходимо длительное назначение дифферина. Препарат сохраняет лечебное действие в комбинации с местными антибактериальными средствами (базирон АС), что определяет целесообразность применения дифферина при наличии папуло-пустулезных элементов. Оригинальная основа (гель на водной основе), равномерная дисперсия микрокристаллов адапалена определяют эффективную доставку активного вещества в пораженную кожу (избирательно в сальноволосяной фолликул), лучшую переносимость препарата и оптимальные косметические свойства.
Рациональная терапия дифферином — залог успешной терапии угревой болезни и профилактики постакне.
1. Волкова Е. Н. // Лечащий врач. — 2007. — № 4. — С. 21— 28.
2. Волкова Е. Н., Осипова Н. К. // Рос. журн. кож. и вен. бол. — 2009. — № 5. — С. 53—58.
3. Волкова Е. Н, Осипова Н. К // Клин. дерматол. и венерол. — 2010. — № 2. — С. 72—77.
4. Гущина Н. С., Корчевая Т. А. // Рус. мед. журн. — 2005. — Т. 13, № 7. — С. 482—485.
5. Орлова Н. А // Клин. дерматол. и венерол. — 2003. — № 4. — С. 53—56.
6. Самгин М. А., Монахов С. А. // Вест. дерматол. и венерол. — 2003. — № 4. — С. 37—39.
7. Самгин М. А., Монахов С. А. // Рос. журн. кож. и вен. болезней. — 2005. — № 3. — С. 55—64.
8. Самгин М. А., Монахов С. А. // Рос. журн. кож. и вен. болезней. — 2006. — № 6. — С. 85—87.
9. Data on file. Galderma Laboratories, Ins. Medical Departament. — 1994.
10. Eady E. A., Farmery M. R, Ross J. I. et al. // Br. J. Dermatol. — 1994. — Vol. 131. — P. 331—336.
11. Michel S., Jomard A., Demarschez. // Br. J. Dermatol. — 1998. — Vol. 139 (suppl. 52). — P. 3—7.
12. Swinyer L. J., Baker M. D, Swinyer T. A., Mills O. H. Jr. // Br. J. Dermatol. — 1988. — Vol. 119, N 5. — P. 615—622.
Клиндовит или азелик что лучше
Сибирский государственный медицинский университет, Томск
ГБОУ ВПО «Сибирский государственный медицинский университет», Томск, Россия, 634050
Оценка эффективности комбинированной терапии папулопустулезной формы розацеа 15% гелем азелаиновой кислоты и 1% гелем клиндамицина фосфата в сочетании с косметическими средствами
Журнал: Клиническая дерматология и венерология. 2018;17(5): 85-85
Хардикова С. А., Арипова М. Л. Оценка эффективности комбинированной терапии папулопустулезной формы розацеа 15% гелем азелаиновой кислоты и 1% гелем клиндамицина фосфата в сочетании с косметическими средствами. Клиническая дерматология и венерология. 2018;17(5):85-85.
Khardikova S A, Aripova M L. Evaluation of the effectiveness of combination therapy for papulopustular rosacea with 15% azelaic acid gel and 1% clindamycin phosphate gel in combination with cosmetics (in Russian only). Klinicheskaya Dermatologiya i Venerologiya. 2018;17(5):85-85.
https://doi.org/10.17116/klinderma20181705185
Сибирский государственный медицинский университет, Томск
РЕЗЮМЕ Приведена оценка и представлена динамика клинической картины и психоэмоционального состояния пациентов с папулопустулезной формой розацеа на основе показателей шкалы диагностической оценки розацеа (ШДОР) и дерматологического индекса качества жизни (ДИКЖ). Цель исследования — оценить эффективность и переносимость комбинированной терапии папулопустулезной формы розацеа 15% гелем азелаиновой кислоты и 1% гелем клиндамицина фосфата с косметическими средствами. Материал и методы. Работа выполнялась на базе КЛДЦ СибГМУ (амбулаторный прием), под наблюдением находились 20 пациентов (10 (50%) женщин и 10 (50%) мужчин, средний возраст составил 43,2±10,4 года). У больных была диагностирована папулопустулезная форма розацеа. Дебют заболевания отмечался в 38,8±9,3 года. Всем пациентам проводилась комбинированная терапия 15% гелем азелаиновой кислоты и 1% гелем клиндамицина фосфата с косметическими средствами. Всем исследуемым проводилось дерматоскопическое исследование при помощи дерматоскопа Dermlite 3gen (США) методом кросс-поляризации, соединенного с фотокамерой Nicon 1 для получения микроизображения. До начала и в ходе терапии проводилось изучение качества жизни пациентов методом анкетирования, с использованием ДИКЖ. Клиническая картина тяжести заболевания и его динамика оценивались с помощью ШДОР, элементами которой являются распространенность поражений, выраженная в процентах; объективные (папулы, пустулы, эритема, телеангиэктазия, отек, офтальморозацеа) и субъективные проявления (жжение и покалывание кожи). Выводы. При затруднении постановки диагноза розацеа рекомендовано применение дерматоскопии пораженной кожи. Признаки в виде полигональных сосудов, фолликулярных пробок и поверхностных чешуек являются характерными для розацеа. При папулопустулезной форме розацеа эффективна комбинированная схема местной терапии, включающая применение 15% геля азелаиновой кислоты и 1% геля клиндамицина фосфата в комбинации с косметическими средствами для ухода, о чем свидетельствует снижение индексов ШДОР и ДИКЖ.
Сибирский государственный медицинский университет, Томск
ГБОУ ВПО «Сибирский государственный медицинский университет», Томск, Россия, 634050
Розацеа — хроническое, рецидивирующее заболевание (как правило кожи лица), которое сопровождается воспалением, имеет полиэтиологическую природу и характеризуется прогредиентным течением, а также резистентностью к традиционной терапии [1—6]. Согласно клинико-статистическим данным, розацеа весьма распространена, составляя 5—20% в структуре дерматологической заболеваемости, причем за последние 10—15 лет этот показатель имеет стойкую тенденцию к повышению [1, 2, 7, 8].
Встречается розацеа у представителей всех рас, но преимущественно у светлокожих женщин [2, 9]. Следует подчеркнуть и социальное значение розацеа, поскольку впервые заболевание начинается на третьем десятилетии жизни и достигает расцвета в 40—50 лет на видимых участках кожи с запуском пролиферативных процессов и формированием фим. Представление о собственной непривлекательности пагубно влияет на психику пациентов, приводя к тревоге и депрессии [4, 7].
Розацеа представляет собой ангионевроз, локализующийся преимущественно в зоне иннервации тройничного нерва и обусловленный различными причинами: сосудистыми нарушениями; изменениями в соединительной ткани дермы; действием микроорганизмов; дисфункцией пищеварительного тракта; иммунными нарушениями; изменениями сально-волосяного аппарата; оксидативным стрессом; климатическими факторами; психовегетативными расстройствами.
В развитии розацеа определенную роль играют такие факторы, как конституциональная ангиопатия; эмоциональные стрессы; нарушения гормонального равновесия; воздействие химических агентов [3].
В последние годы большое внимание уделяют роли кателицидинов в развитии розацеа. Кателицидины — семейство многофункциональных белков, которые обеспечивают в коже защиту первой линии против инфекционных агентов, влияя на местные воспалительные реакции и ангиогенез путем непосредственного воздействия на эндотелиоциты и иммунитет. У больных розацеа в коже лица в 10 раз повышен уровень кателицидинов и в 10 000 раз повышен уровень протеаз в роговом слое, которые активируют кателицидины.
Lacey и соавт. (2007 г.) выделили бактерию (Bacillus oleronius) из клеща рода Demodex, которая, воздействуя на пептиды, стимулирует воспалительные реакции у больных папулопустулезной розацеа. В патогенезе пустулезной и глазной розацеа этиологическое значение имеет эпидермальный стафилококк, что, возможно, связано с реализацией его патогенных свойств из-за повышения температуры лица вследствие расширения сосудов. Обсуждают также взаимосвязь розацеа с Helicobacter pylori [3].
Выделяют четыре основных подтипа розацеа (соответствующих эритематозной, папулопустулезной, гипертрофической стадиям и офтальморозацеа в прежних классификациях) и один вариант — гранулематозную розацеа [3].
подтип I — эритемато-телеангиэктатический;
подтип II — папулопустулезный;
подтип III — фиматозный;
подтип IV — глазной.
Наружное лечение предпочтительно при всех типах розацеа, за исключением гипертрофического, при котором наиболее эффективными оказываются хирургическое лечение и системные синтетические ретиноиды [3].
При эритемато-телеангиэктатическом подтипе применяют азелаиновую кислоту, а также лазерные технологии [3, 10—13].
При папулопустулезном подтипе от легкой до умеренной степени тяжести рекомендуют азелаиновую кислоту, метронидазол, короткий курс антибактериальных препаратов, 1% гель клиндамицина, который угнетает рост бактерий на поверхности кожи [3, 14].
Цель исследования — оценить эффективность и переносимость комбинированной терапии папуло-пустулезной формы розацеа 15% гелем азелаиновой кислоты (Азелик) и 1% гелем клиндамицина фосфата (Клиндовит) с косметическими средствами Joyskin.
Материал и методы
Работа выполнена на базе КЛДЦ «Сибирского государственного медицинского университета». Под наблюдением находились 20 амбулаторных пациентов (10 (50%) женщин и 10 (50%) мужчин, средний возраст составил 43,2±10,4 года). У больных была диагностирована папулопустулезная форма розацеа. Дебют заболевания отмечался в 38,8±9,3 года.
Климатические условия оказывали влияние и на сезонность появления розацеа и ее рецидивов одинаково в обеих группах. Обострение и возникновение розацеа в холодные периоды можно объяснить особенностями климатических условий региона. Климат Томской области характеризуется холодной зимой и относительно теплым влажным летом и сопровождается значительными перепадами температуры как в течение года, так и в течение суток.
Все пациенты получили системное лечение в соответствии со стандартами оказания медицинской помощи больным розацеа: метронидазол по 0,25 мг 3 раза в день в течение 28 дней, препараты для укрепления сосудистой стенки (аскорутин по 1 таблетке 3 раза в день курсом 1 мес).
Все пациенты наносили точечно на пустулы 1% гель клиндамицина (Клиндовит) 2 раза в день (утро, вечер) и 15% гель азелаиновой кислоты (Азелик) 2,5 см (1 finger dosetipe) 1 раз в день на высыпания (днем). Затем через 8 нед гель Клиндовит отменяли. В качестве профилактики 1 раз в день утром еще 3—4 мес наносили гель Азелик. На все время лечения для очищения и восстановления барьерных свойств кожи все пациенты применяли аптечные косметические средства для ухода Joyskin («Capeypharma», Польша): очищающий тоник для лица и интенсивный увлажняющий крем.
Всем участникам проводили дерматоскопическое исследование при помощи дерматоскопа Dermlite 3gen (США), соединенного с фотокамерой Nicon 1 для получения микроизображения, методом кросс-поляризации. Проводилось исследование чистой кожи в области лба, щек, носа, подбородка. Для выявления дерматоскопических признаков и особенностей кожи пациентов с розацеа полученные результаты сравнивали с результатами дерматоскопии кожи лица контрольной группы (здоровые лица).
До начала и в ходе терапии изучали качество жизни пациентов методом анкетирования. О трансформации качества жизни судили по самостоятельной оценке респондентами своего физического, психического, социального и экономического благополучия: данные получали методом анкетирования с использованием дерматологического индекса качества жизни (ДИКЖ). Максимальный суммарный балл составляет 30 баллов.
Клиническая картина тяжести заболевания и его динамика оценивались с помощью шкалы диагностической оценки розацеа (ШДОР), элементами которой являются распространенность поражений (в %); объективные (папулы, пустулы, эритема, телеангиэктазия, отек, офтальморозацеа) и субъективные проявления (жжение и покалывание кожи). Максимальное количество баллов, указывающее на тяжелое течение розацеа, составляет 21 балл; минимальное количество баллов — 0.
Статистическая обработка результатов проводилась с использованием пакета прикладных программ SPSS 17.0 for Windows. Критический уровень значимости при проверке статистических гипотез в данном исследовании принимался равным 0,05 (р — достигнутый уровень значимости). Проверка на нормальность распределения количественных данных проводилась по критерию Шапиро—Вилка. Обобщение результатов исследования проводили с использованием описательных статистик (медиана и межквартильный размах Me — Q1; Q3) для количественных признаков, не соответствующих нормальному закону распределения, и порядковых признаков.
Результаты
У всех пациентов с папулопустулезной формой розацеа ШДОР характеризовался 10 (6; 15) баллами. На фоне стойкой эритемы и отечности кожи лица отмечались папулы плотно эластической консистенции ярко-красного цвета (до 30 штук), единичные пустулы с гнойным содержимым. На коже крыльев носа располагались мелкие телеангиэктазии. Отмечались незначительное шелушение кожи и не резко выраженная гиперемия конъюнктивы век. Субъективно пациентов беспокоило умеренное чувство жжения.
До терапии средние значения ШДОР составили 10 (8; 14) баллов, ДИКЖ — 10 (7; 12) баллов. Эти данные свидетельствуют о том, что влияние заболевания на жизнь пациента было от умеренного до сильного.
Эффективность терапии оценивалась в конце 1-го месяца лечения, через 3 и 6 мес. У всех пациентов в конце 1-го месяца отмечалось полное купирование обострения, однако значение индексов (ШДОР и ДИКЖ) снизились незначительно.
ШДОР через 3 мес лечения снизился с 10 (8; 14) до 6 (4; 6) баллов, а через 6 мес — до 2 (1; 2) баллов. Также отмечалось снижение ДИКЖ с 10 (7; 12) до 1 (1; 4) балла. Через 6 мес ДИКЖ держался в пределах 1 (1; 2) балла (p 
В качестве примера на рис. 2, 3, 


Таким образом, в рамках программы импортозамещения наиболее интересен препарат российского производства — 15% гель азелаиновой кислоты Азелик. Входящий в состав геля Азелик сквалан восстанавливает барьерные свойства кожи и улучшает переносимость. Являясь эмолентом, сквалан не обладает комедогенными свойствами. Микрокапли сквалана заполняют пространства между чешуйками рогового слоя эпидермиса, устраняют чувство стянутости, смягчают и глубоко увлажняют кожу.
Топический антибиотик — 1% гель клиндамицина фосфата (Клиндовит) — после нанесения на кожу быстро гидролизуется в протоках сальных желез с образованием клиндамицина, обладающего антибактериальной активностью. В состав Клиндовита, помимо активного компонента, введен аллантоин, оказывающий противовоспалительное и успокаивающее действие, а также эмолент, обеспечивающий смягчение кожи и улучшение переносимости препарата.
Включение в комплексную терапию косметических средств линии Joyskin позволяет значительно снизить побочные эффекты (покраснение, сухость, шелушение) и способствует интенсивному и длительному увлажнению кожи.
Выводы
1. При затруднении с постановкой диагноза розацеа рекомендовано применять дерматоскопию пораженной кожи. Признаки в виде полигональных сосудов, фолликулярных пробок и поверхностных чешуек являются характерными для розацеа.
2. При папулопустулезной форме розацеа эффективна комбинированная схема местной терапии, включающая применение 15% геля азелаиновой кислоты (Азелик) и 1% геля клиндамицина фосфата (Клиндовит) в комбинации с косметическими средствами для ухода Joyskin, о чем свидетельствует снижение индексов ШДОР и ДИКЖ.
Исследование было проведено на кафедре в рамках кандидатской работы, без поддержки компанией.
The study was carried out at the department as a part of the PhD thesis work and was not supported by any company. There is no conflict of interest.
Сведения об авторах
С.А. Хардикова — д.м.н., проф., заведующий кафедрой дерматовенерологии и косметологии ФГБОУ ВО СибГМУ Минздрава России. https://orcid.org/0000-0001-9496-1221
М.Л. Арипова — асп. каф. дерматовенерологии и косметологии ФГБОУ ВО СибГМУ Минздрава России.
Концепция и дизайн: С.А. Хардикова, М.Л. Арипова
Сбор и обработка материала: С.А. Хардикова, М.Л. Арипова
Статистическая обработка данных: С.А. Хардикова, М.Л. Арипова
Написание текста: С.А. Хардикова, М.Л. Арипова
Редактирование: С.А. Хардикова, М.Л. Арипова
The concept and design of the study: S.A. Khardikova, M.L. Aripova
Collecting and interpreting the data: S.A. Khardikova, M.L. Aripova
Statistical analysis: S.A. Khardikova, M.L. Aripova
Drafting the manuscript: S.A. Khardikova, M.L. Aripova
Revising the manuscript: S.A. Khardikova, M.L. Aripova
The study was carried out at the department as a part of the PhD thesis work and was not supported by any company.